Клінічні настанови: менеджмент паратонзиліту та паратонзилярного абсцесу
Дата публікації: 22.09.2023
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: лікування, ЛОР, тонзиліт, паратонзилярний абсцес, паратонзиліт

Вступ
У цій статті розглядаються клінічні особливості, оцінка та лікування паратонзилярного целюліту (також званого паратонзилітом) та абсцесу. Шийний лімфаденіт, ретрофарингеальний целюліт і абсцес, а також інші інфекції глибокого простору шиї розглядаються окремо.
Історія питання
Гнійні інфекції шиї зустрічаються нечасто. Однак вони потенційно дуже серйозні. Гнійний шийний лімфаденіт — найпоширеніша поверхнева інфекція шиї. Паратонзилярний абсцес (ПТА) — найпоширеніша глибока інфекція шиї. Інші глибокі інфекції шиї включають ретрофарингеальний абсцес і абсцес парафарингеального простору (також відомий як фарингомаксилярний абсцес або абсцес бічного заглоткового простору). Інфекція заглоткового простору найчастіше виникає внаслідок суміжного поширення інфекції з паратонзилярного або ретрофарингеального абсцесу.
Визначення
Для опису інфекції паратонзилярної ділянки використовують два терміни:
Паратонзиліт — це запальна реакція тканини між капсулою піднебінного мигдалика і м’язами глотки, яка викликана інфекцією, але не пов’язана з дискретним скупченням гною. Альтернативні терміни: паратонзилярний целюліт.
Паритонзилярний абсцес — це скупчення гною, розташоване між капсулою піднебінного мигдалика і глотковими м’язами, а також між капсулою піднебінного мигдалика і глотковими м’язами.
Анатомія та патогенез
Паратонзилярний простір складається з пухкої ареолярної тканини, що лежить над мигдаликом і оточена верхнім глотковим м’язом-звужувачем, а також переднім і заднім піднебінними мигдаликовими стовпами. Піднебінні мигдалики розташовані між піднебінно-глотковою та піднебінно-глотковою дугами. Вони оточені капсулою, яка забезпечує шлях для кровоносних судин і нервів.
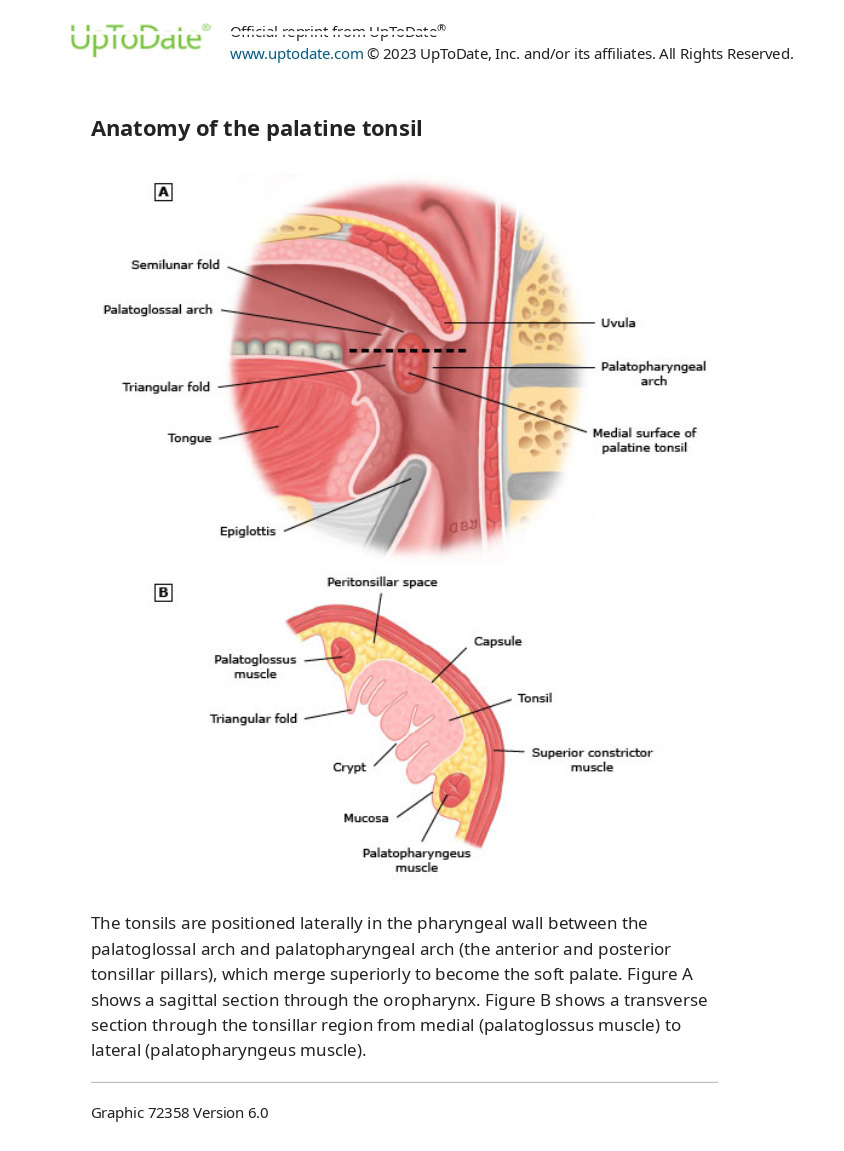
Паратонзилярний абсцес (ПТА) зазвичай виникає у верхньому полюсі мигдалика, що проявляється певним скупченням гною між капсулою мигдалика, верхнім звужувачем і піднебінно-глотковим м’язом. ПТА також може виникати в середній точці або нижньому полюсі мигдалика, або може бути дисемінованим з множинними локалізаціями в перитонзилярному просторі.
Паратонзилярні інфекції зазвичай передує тонзиліт або фарингіт і прогресує від фарингіту до целюліту (флегмони) та абсцесу. ПТА також може виникати без попередньої інфекції; вважається, що такі випадки спричинені обструкцією мигдаликів Вебера (група слинних залоз у м’якому піднебінні, розташованих безпосередньо над мигдаликом і з’єднаних з поверхнею мигдалика протокою. Куріння є фактором ризику.
Паратонзилярна інфекція може скомпрометувати верхні дихальні шляхи або поширитися на навколишні структури, включаючи жувальні та груднино-ключично-соскоподібні м’язи і оболонку сонної артерії.

Епідеміологія
Паратонзилярний абсцес (ПТА) є найпоширенішою глибокою інфекцією шиї у дітей та підлітків, на яку припадає щонайменше 50% випадків. Найчастіше він зустрічається у підлітків та молодих людей, але може виникати і у дітей молодшого віку.
За оцінками, щорічна захворюваність на ПТА становить 30 на 100 000 осіб віком від 5 до 59 років. У популяційному огляді загальна частота підозри на ПТА, що ґрунтується на клінічній підозрі, у дітей віком до 18 років становила 14 на 100 000; частота у підлітків — 40 на 100 000. Частота підтвердженої ПТА за наявністю гною при дренуванні становила 3 на 100 000 для всіх вікових груп.
Мікробіологія
Паратонзилярні абсцеси часто є полімікробними. Переважаючими видами бактерій є Streptococcus pyogenes (стрептокок групи А [GAS]), Streptococcus anginosus, Staphylococcus aureus (включаючи метицилін-резистентний S. aureus [MRSA]) та респіраторні анаероби (включаючи види Fusobacteria, Prevotella та Veillonella). Зрідка виявляють гемофільну паличку. Якщо використовуються відповідні мікробіологічні методи, аероби та анаероби зазвичай виділяються одночасно.
Оцінка
Оцінка стану дихальних шляхів
Початковим етапом обстеження пацієнта з потенційною глибокою інфекцією в ділянці шиї є швидка оцінка ступеня обструкції верхніх дихальних шляхів. Занепокоєні пацієнти з поганим зовнішнім виглядом, слинотечею та триподією (нахилом голови вперед у положенні, коли вони нюхають) повинні перебувати під постійним наглядом в умовах, де за необхідності можна провести екстрену штучну вентиляцію легень.
Типова картина
Типовою клінічною картиною паратонзилярного абсцесу (ПТА) є сильний біль у горлі (зазвичай односторонній), лихоманка, осиплість або приглушеність голосу. Може спостерігатися скупчення слини або слинотеча. Тризм, пов’язаний з подразненням і рефлекторним спазмом внутрішнього щитоподібного м’яза, спостерігається майже у двох третин пацієнтів; він допомагає відрізнити ПТА від тяжкого фарингіту або тонзиліту. У пацієнтів часто спостерігається набряк і біль у шиї, а також біль у вусі з іпсилатеральної сторони. Як наслідок дискомфорту можуть виникати втома, дратівливість та погіршення харчування.
Особливості анамнезу є важливими для керівництва лікуванням. Важливими аспектами анамнезу є частота і тяжкість рецидивуючих епізодів інфекційного фарингіту, попередні епізоди ГСО, а також хропіння або інші симптоми обструктивного апное сну.
Обстеження
Наявність тризму може обмежити можливість проведення адекватного обстеження. Якщо присутня слинотеча, що свідчить про можливість епіглотиту, необхідно бути обережним і не проявляти агресивності під час огляду ротової порожнини. Якщо є сумніви щодо наявності у пацієнта ПТА, епіглотиту або іншої інфекції глибокого простору шиї, може знадобитися візуалізація або обстеження в операційній. Обстеження в операційній дозволяє контролювати встановлення штучної дихальної трубки
Результати обстеження, що відповідають ПТА, включають надзвичайно набряклий та/або флуктуаційний мигдалик з відхиленням піднебінних мигдаликів у протилежний бік. Крім того, може спостерігатися наповненість або випинання заднього м’якого піднебіння біля мигдалика з пальпаторною флуктуацією.


У дітей з паратонзилярним целюлітом можна виявити еритематозну глотку та збільшені мигдалики з ексудатом; відхилення зіниць та тризм зазвичай відсутні . У дітей з ПТА або целюлітом може спостерігатися шийна та підщелепна лімфаденопатія.
Двосторонній ПТА зустрічається рідко. Клінічна діагностика може бути складною, оскільки класичні асиметричні ознаки відсутні. Симптоми, такі як одинофагія та тризм, можуть вказувати на діагноз, але не завжди присутні. Язичок може бути зміщений допереду. Двосторонній ПТА може ускладнюватися обструкцією верхніх дихальних шляхів і хропінням.
Для порівняння, у дітей старше трьох років із простим стрептококовим фарингітом часто спостерігаються збільшені мигдалики з ексудатом і пов’язаними з ним петехіями піднебінних мигдаликів та/або піднебінних мигдаликів.
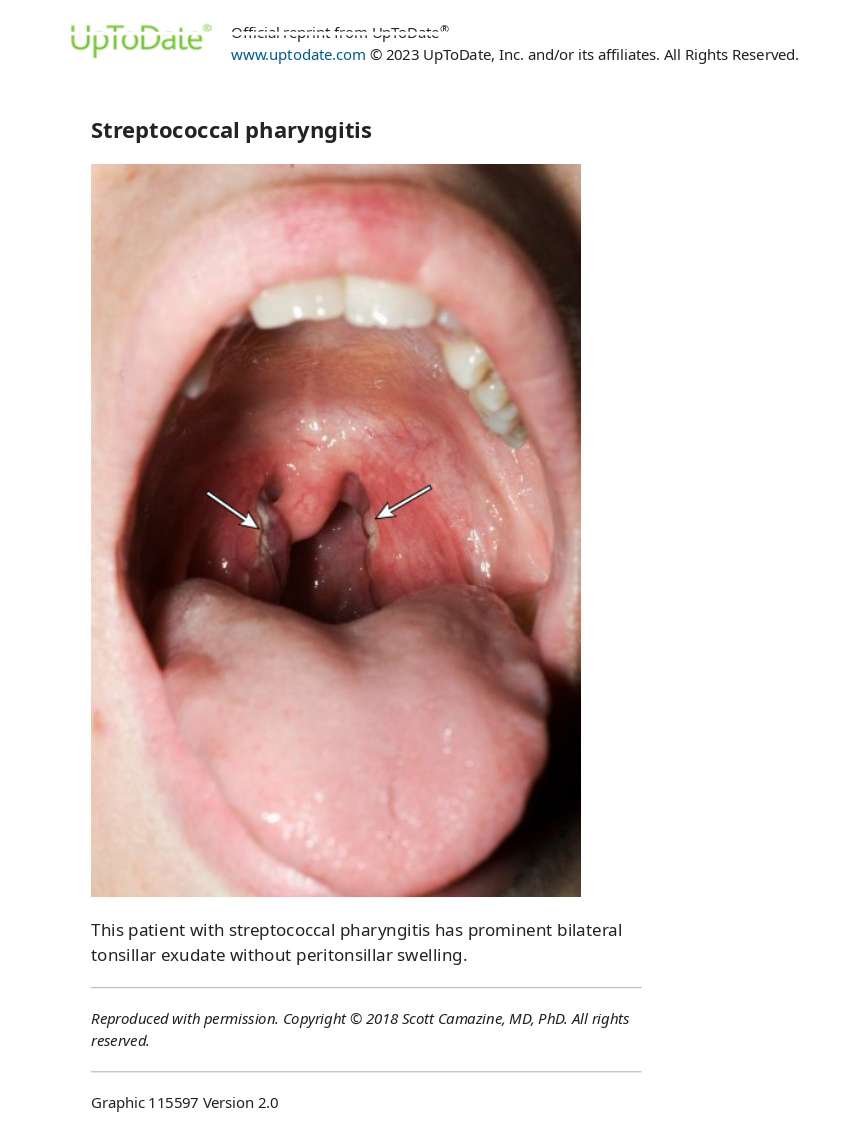
Лабораторне обстеження
Лабораторне обстеження не є обов’язковим для встановлення діагнозу ПТА, але може допомогти оцінити ступінь захворювання та призначити лікування.
Отже, лабораторне обстеження дитини з паратонзилярною інфекцією може включати:
- Загальний аналіз крові з диференціальним аналізом: кількість лейкоцитів (ЛК) зазвичай підвищена з переважанням поліморфноядерних (ПМЯ) лейкоцитів, хоча це неспецифічна ознака.
- Електроліти в сироватці крові, якщо пацієнт зменшив їх пероральне вживання.
- Рутинне мікробіологічне дослідження (посів або швидке визначення антигену) на стрептокок групи А.
- Посів за Грамом, посів (аеробний та анаеробний) та визначення чутливості рідини з абсцесу, якщо виконується процедура дренування. Хоча ці результати не обов’язково впливають на ведення неускладнених пацієнтів, вони можуть допомогти у призначенні антимікробної терапії пацієнтам з ослабленим імунітетом або пацієнтам з ускладненнями чи поширенням інфекції.
Візуалізація
Візуалізація не є необхідною для встановлення клінічного діагнозу ПТА, але може бути корисною для диференціації ПТА від паратонзиліту. У пацієнтів з клінічними ознаками інфекції глибокого простору шиї (наприклад, ретро- або парафарингеальний абсцес) або епіглотиту, візуалізація може допомогти диференціювати ці серйозні стани від ПТА.
Диференціація паратонзиліту від абсцесу
Пацієнтам з клінічним діагнозом ПТА ми рекомендуємо проведення ультразвукового дослідження (УЗД) досвідченим клініцистом, якщо це можливо, для підтвердження наявності абсцесу перед дренуванням.
Наприклад, у метааналізі 17 досліджень (812 пацієнтів, переважно дорослих) УЗД дозволило відрізнити паратонзилярний абсцес від паратонзиліту із загальною чутливістю 86% (95% ДІ 78-91%) та специфічністю 76% (95% ДІ 67-82%) з позитивним відношенням вірогідності 3,5 та негативним відношенням вірогідності 0,19. Аналіз підгруп показав покращення діагностичних характеристик для внутрішньоротового УЗД та УЗД, що виконується рентгенологом. Однак більшості пацієнтів проводили підщелепне УЗД, а в шести окремих дослідженнях, які оцінювали УЗД у місці надання медичної допомоги, не було послідовно визначено рівень досвіду та підготовки операторів.
Проведенню внутрішньоротового УЗД можуть перешкоджати тризм, біль або блювотні позиви. Підщелепне УЗД дозволяє уникнути цих обмежень і є унікальним для пацієнтів з недостатнім оглядом ротоглотки. УЗД за допомогою будь-якого з підходів виявляється більш чутливим і специфічним, ніж клінічне обстеження. ПТА виглядає як ехонегативна порожнина з нерівними межами, а паратонзиліт — як гомогенна або смугаста ділянка без чіткого скупчення рідини .
У пацієнтів без порушення прохідності дихальних шляхів або інших ускладнень відповідь на антимікробну терапію є варіантом, якщо УЗД не є остаточним або недоступним.
Через променеве навантаження ми не рекомендуємо проводити комп’ютерну томографію (КТ) лише для того, щоб відрізнити ПТА від целюліту. Однак контрастна КТ може продемонструвати ПТА у деяких пацієнтів, які проходять обстеження з приводу глибоких інфекцій шиї. На КТ з контрастом ПТА виглядає як гіподенсивна маса з кільцевим підсиленням. Виявлення, що відповідають паратонзилярному целюліту, включають набряк м’яких тканин, втрату жирових площин і відсутність кільцевого підсилення.
Інфекція глибоких відділів шиї
КТ з внутрішньовенним контрастуванням є найкращим методом візуалізації для виявлення інфекцій глибоких відділів шиї, таких як ретро- або парафарингеальний абсцес, і її слід проводити замість УЗД у пацієнтів з клінічними ознаками цих станів (наприклад, ригідність шиї, кривошия, випинання стінки глотки, м’якого піднебіння або дна ротоглотки, тризм та/або обструкція дихальних шляхів).
При виконанні КТ обов’язковим є ретельний моніторинг під час транспортування та проведення КТ; легкий дихальний дистрес може посилюватися під впливом седації та позиціонування. У дітей з помірними та тяжкими дихальними розладами, особливо якщо необхідна седація, КТ не слід проводити; таких дітей зазвичай обстежують в операційній, де за потреби можна встановити штучну вентиляцію легень.
Рентгенограми бокових відділів шиї також можуть вказувати на ретрофарингеальний абсцес, але не є остаточними дослідженнями для встановлення діагнозу. Магнітно-резонансна томографія або ангіографія (МРТ або МРА) можуть краще розмежувати залучення м’яких тканин і судинні ускладнення у пацієнтів з глибокими інфекціями шиї порівняно з КТ, але займають більше часу. Крім того, ці дослідження мають той недолік, що пацієнт з потенційно порушеною функцією ковтання та/або прохідністю дихальних шляхів повинен лежати на спині. Для отримання високоякісних зображень може знадобитися седація, а для маленьких дітей або пацієнтів з порушенням прохідності дихальних шляхів — анестезія з ендотрахеальною інтубацією. З цих причин МРТ або МРА застосовують рідко.
Епіглотит
Пацієнти з епіглотитом зазвичай мають ознаки обструкції верхніх дихальних шляхів та дихального дистресу, що зазвичай відрізняє його від ПТА. Епіглотит рідше зустрічається у пацієнтів, які отримали вакцинацію проти Haemophilus influenzae типу b. Найкращим методом діагностики є пряма візуалізація запаленого надгортанника. Однак у деяких пацієнтів може бути корисною бічна оглядова рентгенограма шиї, отримана в присутності персоналу з досвідом роботи з дихальними шляхами та обладнанням для забезпечення вільної прохідності дихальних шляхів.
Діагноз
Діагноз ПТА зазвичай можна поставити клінічно, без лабораторних даних або будь-якої візуалізації у пацієнта з медіальним зміщенням мигдалика і викривленням язичка. Діагноз підтверджується збором гною під час дренування. Альтернативно, якщо існує діагностична невизначеність, абсцес може бути підтверджений за допомогою внутрішньоротової або підщелепної ультразвукової діагностики перед аспірацією.
Клінічні ознаки та візуалізація не завжди можуть відрізнити ПТА від целюліту. У цьому відношенні може бути корисним 24-годинне випробування антимікробної терапії (з попередньою візуалізацією або без неї). Відсутність відповіді на антибіотикотерапію свідчить про ПТА, тоді як відповідь на терапію — про целюліт. Відповідь визначається поліпшенням принаймні одного клінічного параметра: біль у горлі, лихоманка, тризм або випинання мигдаликів.
Диференціальна діагностика
Диференціальний діагноз паратонзилярного абсцесу (ПТА) включає інші причини болю в горлі, обструкцію верхніх дихальних шляхів та набряк глотки. Клінічні ознаки можуть допомогти відрізнити ПТА від цих станів, але в деяких випадках (особливо у дітей раннього віку) для встановлення остаточного діагнозу може знадобитися візуалізація та/або обстеження в операційній.
Основні фактори, які слід враховувати при диференціальній діагностиці ПТА, включають:
● Епіглотит — класичне вчення полягає в тому, що епіглотит прогресує швидше, ніж ПТА, і зустрічається у дітей молодшого віку. Однак, завдяки широкій імунізації немовлят проти Haemophilus influenzae типу b, епіглотит частіше спостерігається у дітей старшого віку та дорослих; у цих пацієнтів епіглотит може бути маловираженим. Таким чином, епіглотит слід діагностувати у будь-якого пацієнта з лихоманкою, болем у горлі, слинотечею, утрудненим ковтанням та респіраторним дистрессом.
Слід уникати проведення ротоглоткового обстеження у пацієнтів з вираженим респіраторним дистресом. Таким пацієнтам спочатку слід забезпечити прохідність дихальних шляхів.
● Ретрофарингеальний абсцес або целюліт — Ретрофарингеальний абсцес або целюліт, як правило, найчастіше виникає у дітей молодшого віку від двох до чотирьох років і асоціюється з мінімальними паратонзилярним знахідками.
До симптомів, спільних як для ПТА, так і для ретрофарингеального абсцесу, належать утруднене ковтання, слинотеча, «осиплість» або приглушеність голосу, а також тризм, хоча тризм спостерігається лише у 20 відсотків пацієнтів з ретрофарингеальним абсцесом.
На відміну від ПТА, у дітей з ретрофарингеальним абсцесом часто спостерігається скутість шиї, біль при рухах, особливо при розгинанні шиї (на відміну від посилення болю при згинанні, що спостерігається при менінгіті), набряк або ущільнення шиї, болючість шиї, а при поширенні абсцесу в середостіння — біль у грудній клітці.
● Абсцес парафарингеального простору — у пацієнтів з абсцесом парафарингеального простору при обстеженні можна виявити випинання позаду заднього мигдаликового стовпа, а не над мигдаликом. Крім того, може спостерігатися медіальне зміщення бічної стінки глотки. М’яке піднебіння та мигдалики зазвичай виглядають нормально.
● Тяжкий тонзилофарингіт — тяжкий тонзилофарингіт проявляється двостороннім рівномірним набряком мигдаликів з вірусною енантемою або ексудатом. Найпоширенішими причинами є вірус Епштейна-Барр, вірус простого герпесу, вірус Коксакі (герпангіна), аденовірус, дифтерія, стрептокок групи А або гонорея. Рідко двосторонній ПТА може ускладнювати тяжкий тонзилофарингіт. Рідше зустрічається тяжкий тризм. Відрізнити двосторонній ПТА від тонзилофарингіту може допомогти наявність пальпаторної флуктуації або ультразвукове дослідження.
Лікування
Підхід — негайне хірургічне втручання показане пацієнтам із загрозою порушення прохідності дихальних шляхів, ускладненнями, збільшенням об’єму або значними супутніми захворюваннями (наприклад, імунодефіцит).
Дренування, антимікробна терапія та підтримуюча терапія є наріжними каменями лікування паратонзилярного абсцесу (ПТА); паратонзиліт реагує лише на антимікробну терапію та підтримуючу терапію. Підтримуюча терапія включає забезпечення адекватної гідратації та знеболення, а також моніторинг ускладнень.
Може знадобитися госпіталізація, особливо у дітей молодшого віку. Пацієнти старшого віку з неускладненою ПТА, які добре гідратовані, можуть лікуватися амбулаторно, якщо вони здатні переносити процедуру дренування і приймати пероральні препарати після процедури.
Немає єдиної думки щодо оптимального початкового лікування решти пацієнтів з підозрою на ПТА, які не потребують невідкладного хірургічного втручання. В одному обсерваційному дослідженні понад 210 дорослих і дітей, які звернулися з ПТА у відділення невідкладної допомоги, медикаментозна терапія (антибіотики і кортикостероїди) без хірургічного дренування мала подібний успіх лікування порівняно з медикаментозною терапією плюс хірургічне дренування, з меншим болем, вживанням опіоїдів і відривом від роботи або навчання, особливо для пацієнтів без тризму. Підхід залежить від ряду клінічних факторів, включаючи вік і готовність пацієнта до співпраці, а також ступінь достовірності діагнозу (абсцес чи целюліт). Консультація з отоларингологом може допомогти визначити відповідне лікування для конкретного пацієнта.
Ймовірний паратонзилярний абсцес (ПТА) — ми пропонуємо голчасту аспірацію або розріз і дренування пацієнтам з результатами обстеження, що відповідають ПТА (лихоманка, тризм, зміна голосу, паратонзилярний набряк та/або викривлення піднебінних дужок), які не мають показань до тонзилектомії. Аспірація голкою є кращим методом, ніж розріз і дренування, якщо пацієнт може співпрацювати. Використання ультразвукового дослідження (УЗД) перед голковою аспірацією асоціюється з кращим успіхом аспірації порівняно з технікою орієнтирів (використання анатомічних орієнтирів, як це традиційно прийнято в отоларингології).
Імовірний паратонзілит — ми пропонуємо спробувати антибіотики пацієнтам з результатами обстеження, що відповідають паратонзилярному целюліту, які не мають показань до тонзилектомії або невідкладного хірургічного втручання. Внутрішньоротова або підщелепна/трансцервікальна ультразвукова діагностика може підвищити достовірність діагнозу целюліту. Такі пацієнти можуть відповісти на 24-годинну пробу відповідної парентеральної антимікробної терапії.
Підозра на ПТА — якщо клінічні дані не дозволяють чітко відрізнити ПТА від паратонзілиту, для диференціації цих двох станів можна використовувати ультразвукове дослідження, голкову аспірацію або відповідь на антимікробну терапію.
Ми рекомендуємо госпіталізувати пацієнтів з підозрою на ПТА, невизначеними результатами УЗД, якщо воно проводилося, та відсутністю симптомів з боку дихальних шляхів на 24 години для проведення гідратації, призначення антибіотиків та знеболення без комп’ютерної томографії (КТ) шиї (за умови, що КТ не є необхідною для виключення інших станів або ускладнень).
Хірургічне втручання (тонзилектомія або розріз і дренування) показане тим, хто не реагує на 24-годинну медикаментозну терапію. Ця стратегія була оцінена в ретроспективному дослідженні 102 дітей (від 8 місяців до 19 років). Приблизно 50 відсотків пацієнтів відповіли на медикаментозну терапію, і 50 відсоткам була проведена тонзилектомія, 80 відсотків з яких мали абсцеси на момент операції. Діти молодше шести років частіше реагували на медикаментозне лікування.
Антибіотикотерапія
Антибіотикотерапія показана всім пацієнтам з паратонзилярною інфекцією. У деяких пацієнтів, які співпрацюють, мають менший біль і здатність до самогідратації, для лікування справжнього абсцесу паратонзилярного простору може бути достатньо лише антимікробної терапії. Відповідно, початкове 24-годинне випробування відповідних парентеральних антимікробних препаратів є виправданим у пацієнтів з підозрою на паратонзиліт, у яких немає ознак порушення прохідності дихальних шляхів, септицемії, тяжкого тризму або інших ускладнень. Пацієнти, які найімовірніше відповідатимуть на спробу антибіотикотерапії, — це пацієнти з імовірним паратонзилітом.
Діти з ПТА найімовірніше реагують на антибіотики у віці до семи років, з невеликими абсцесами та меншою кількістю епізодів попередніх тонзилітів.
Парентерально-емпіричні схеми парентерального введення є наступними:
● Пацієнти з нетоксичним зовнішнім виглядом:
- Ампіцилін-сульбактам внутрішньовенно (в/в) (50 мг/кг на дозу [максимальна разова доза 3 г] кожні шість годин у дітей; 3 г кожні шість годин у дорослих)
або
- Кліндаміцин внутрішньовенно (13 мг/кг [максимальна разова доза 900 мг] кожні вісім годин для дітей; 600 мг кожні шість-вісім годин для дорослих)
● Пацієнти з помірним або тяжким перебігом захворювання (наприклад, токсичний вигляд, температура >39°C, слинотеча та/або респіраторний дистрес) або які не відповідають на початкове лікування ампіциліном-сульбактамом або кліндаміцином:
До обраної емпіричної схеми лікування додайте один з наведених вище препаратів:
- Внутрішньовенний ванкоміцин (дітям та підліткам 15 мг/кг на прийом кожні шість годин, максимальна разова доза 2 г; дорослим 15-20 мг/кг на прийом кожні 8-12 годин); відкоригуйте дозу на основі терапевтичного моніторингу, якщо застосування триває довше двох-трьох днів
або
- Лінезолід-IV (дітям та підліткам 10 мг/кг на прийом кожні вісім годин, максимальна разова доза 600 мг; дорослим 600 мг кожні 12 годин)
Ампіцилін-сульбактам не виявляє антибактеріальної активності проти метицилін-резистентного S. aureus (MRSA), а кліндаміцин, залежно від місцевої чутливості, може бути неактивним проти метицилін-чутливого S. aureus, MRSA або стрептококу групи А. Ванкоміцин або лінезолід забезпечують оптимальне покриття для потенційно резистентних грампозитивних коків.
Емпірична терапія повинна охоплювати стрептокок групи А, золотистий стафілокок та респіраторні анаероби. Емпірична терапія може бути змінена за необхідності на основі результатів посіву, якщо виконується дренування, або на основі клінічної відповіді на лікування.
Підбираючи терапію на основі результатів посіву, важливо пам’ятати, що ПТА часто бувають полімікробними, і не всі мікроби піддаються послідовному культивуванню.
Якщо дренування не проводиться, ми приймаємо рішення про покриття MRSA на основі тяжкості захворювання пацієнта, поширеності MRSA в громаді, ймовірності колонізації пацієнта MRSA та результатів мазка з носа і пахвової западини.
Пероральне-парентеральне лікування продовжують до тих пір, поки у пацієнта не знизиться температура і не покращиться клінічний стан. Потім слід продовжити пероральну антибіотикотерапію до завершення 14-денного курсу. Курси, коротші за 10 днів, можуть бути пов’язані з рецидивом.
Відповідні пероральні схеми для продовження терапії в районах, де S. aureus залишається чутливим до метициліну, включають:
● Амоксицилін-клавуланат
- Діти — 45 мг/кг на прийом (максимальна разова доза 875 мг) кожні 12 годин
- Дорослі — 875 мг кожні 12 годин дорослим
або
● Кліндаміцин (для пацієнтів, які відповіли на парентеральне введення кліндаміцину)
- Діти — 10 мг/кг на прийом (максимальна разова доза 600 мг) кожні вісім годин
- Дорослі — від 300 до 450 мг кожні шість годин
Якщо до парентеральної терапії додано ванкоміцин, пероральна терапія може ґрунтуватися на результатах тестування чутливості ізолятів, якщо вони доступні.
Якщо при підозрі на інфекцію MRSA застосовувалася емпірична терапія, пероральна терапія може включати:
● Кліндаміцин, як зазначено вище
або
● Лінезолід:
- Діти
- <12 років — 30 мг/кг на добу в три прийоми
- ≥12 років — 20 мг/кг на добу за два прийоми
- Дорослі — 600 мг двічі на добу
Для всіх пацієнтів максимальна добова доза лінезоліду становить 1200 мг.
Дренування
ПТА часто потребує хірургічного дренування за допомогою аспірації голкою, розрізу та дренування або тонзилектомії — процедур, які зазвичай виконує отоларинголог. Дренування за допомогою будь-якої з цих процедур у поєднанні з антимікробною терапією та гідратацією призводить до одужання у понад 90 відсотках випадків. З огляду на те, що процедури є порівнянними за ефективністю, вибір процедури залежить від інших факторів, таких як кваліфікація та досвід медичного працівника, вік і здатність пацієнта до співпраці, вартість, а також наявність у пацієнта показань до тонзилектомії (наприклад, рецидивуючої гострої інфекції горла). Кожна процедура має переваги в певних ситуаціях.
Старшій дитині, підлітку або дорослому без тризму або фарингіту в анамнезі можна провести голчасту аспірацію або просту процедуру розрізу і дренування в амбулаторних умовах з місцевою анестезією або процедурною седацією. Однак, для маленької, некооперабельної дитини процедура повинна виконуватися в операційній. Особливої обережності слід дотримуватися при застосуванні процедурної седації, оскільки підвищується ризик ускладнень з боку дихальних шляхів.
За відсутності в анамнезі рецидивуючого фарингіту може бути достатньо голкової аспірації або розрізу і дренування. Натомість, якщо в анамнезі вже були епізоди фарингіту або ГСО (будь-який з яких передбачає можливий рецидив ГСО), може бути виконана тонзилектомія за Квінсі.
Аспірація голкою — Аспірація голкою ПТА) може бути виконана в амбулаторних умовах під місцевою анестезією досвідченим лікарем (зазвичай отоларингологом). Ультразвукове дослідження може бути корисним для підтвердження клінічної підозри на наявність абсцесу та проведення процедури.
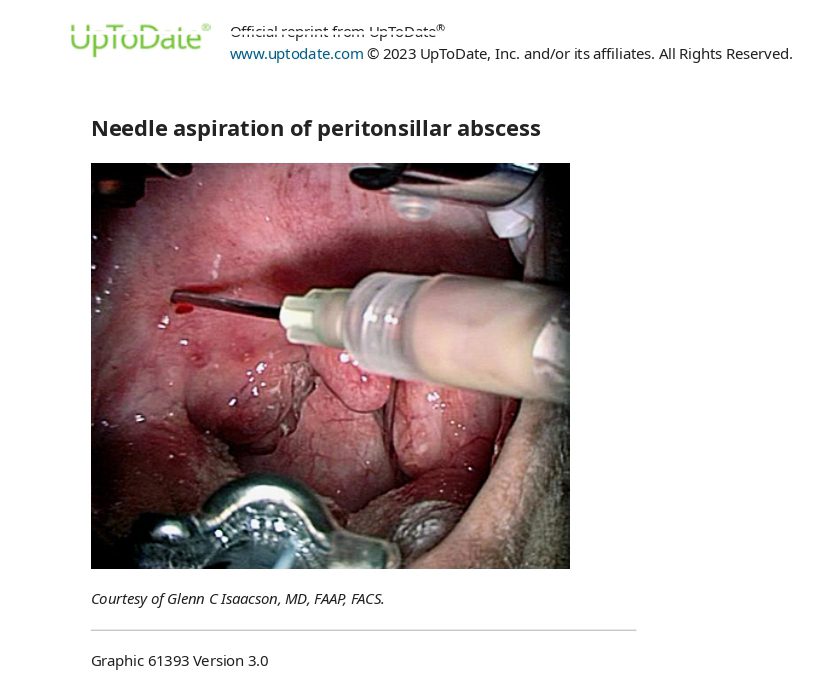
Пацієнти зазвичай краще переносять аспірацію голкою, ніж розріз і дренування, оскільки вона менш інвазивна і менш болюча. Аспірація голкою є процедурою вибору для дітей, загальний стан яких занадто поганий, щоб переносити загальну анестезію, а також для дітей з геморагічним діатезом, які бажають уникнути переливання крові.
Ускладнення голкової аспірації можуть включати кровотечу та аспірацію гною і крові в дихальні шляхи. Про пошкодження сонної артерії як ускладнення голкової аспірації ПТА не повідомлялося, однак катастрофічна кровотеча може бути наслідком аспірації псевдоаневризми, що імітує ПТА, або некрозу сонної артерії.
Після пункційної аспірації пацієнт повинен перебувати під наглядом, щоб переконатися, що він може переносити пероральну антимікробну терапію, знеболювальні препарати та рідину. Якщо пацієнта не госпіталізували, він або вона повинні з’явитися для подальшого спостереження через 24-36 годин.
Розріз і дренування
Розріз і дренування ПТА зазвичай виконує отоларинголог. У дітей старшого віку це можна зробити в амбулаторних умовах із застосуванням місцевої анестезії або процедурної седації; для дітей молодшого віку зазвичай потрібен загальний наркоз.
Розріз і дренування більш болючі, ніж аспірація голкою, і спричиняють більшу кровотечу. Для повного вирішення проблеми може знадобитися повторна процедура. Ускладнення можуть включати аспірацію вмісту абсцесу.
Після процедури пацієнти повинні перебувати під наглядом, щоб переконатися, що вони можуть переносити пероральну антимікробну терапію, знеболювальні препарати та рідину. Пацієнти, які не були госпіталізовані, повинні з’явитися для подальшого спостереження через 24-36 годин.
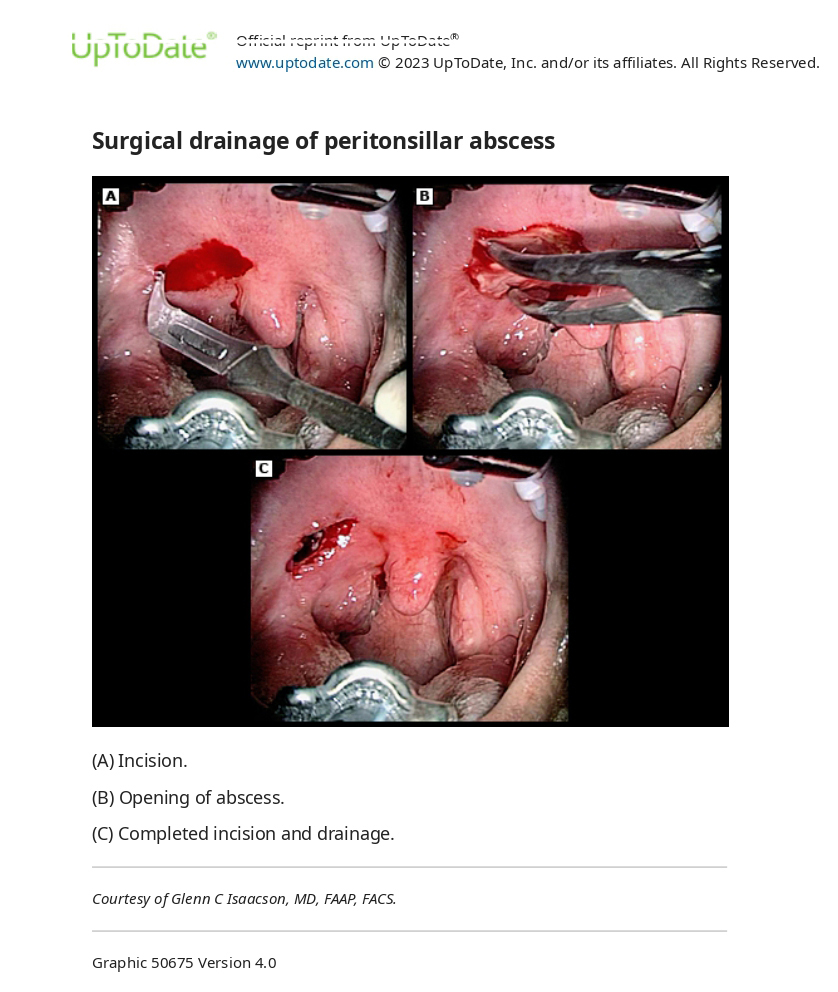
Тонзилектомія
Можливі показання до тонзилектомії у пацієнтів з ПТА включають:
- Значна обструкція верхніх дихальних шляхів або інші ускладнення.
- Попередні епізоди тяжкого рецидивуючого фарингіту або ПТА (кожен з яких прогнозує можливий рецидив ПТА).
- Інші показання до тонзилектомії (наприклад, хронічні симптоми або ознаки обструкції верхніх дихальних шляхів, такі як хропіння).
- Неможливість розсмоктування абсцесу іншими методами дренування.
Якщо тонзилектомія необхідна, вона може бути виконана негайно (тонзилектомія Квінсі або «тонзилектомія a chaud») або після усунення гострої інфекції (інтервальна тонзилектомія). Тонзилектомія за Квінсі дозволяє уникнути необхідності повторної госпіталізації та анестезії, а також мінімізує втрати для подальшого спостереження, але може бути пов’язана з підвищеним ризиком кровотечі. Інтервальна тонзилектомія може бути складнішою технічно, якщо після гострої інфекції є фіброз.
Тонзилектомія є найдорожчою з дренажних процедур, вимагає загальної анестезії та госпіталізації і може затримати дренування.
Глюкокортикоїди
Докази щодо переваг глюкокортикоїдів у лікуванні ПТА суперечливі. В одному дослідженні за участю 62 пацієнтів глюкокортикоїди прискорили покращення симптомів у підлітків (>16 років) та дорослих пацієнтів, які отримували голкову аспірацію та внутрішньовенну антимікробну терапію. В іншому невеликому дослідженні за участю 41 дорослого пацієнта, якому проводили голкову аспірацію з приводу ПТА, внутрішньовенний дексаметазон асоціювався з меншим болем через 24 години, ніж плацебо, але не мав жодних інших переваг. У ретроспективному дослідженні 249 епізодів ПТА у дітей віком до 18 років глюкокортикоїди застосовували у 37% випадків, але без чітких переваг або побічних ефектів. Враховуючи невелику кількість пацієнтів у дослідженнях і різні результати цих досліджень, необхідна додаткова інформація, перш ніж рекомендувати рутинне застосування глюкокортикоїдів при лікуванні ПТА.
Інструкції при виписці — Пацієнти, які виписуються з відділення невідкладної допомоги або лікарні після лікування перитонзилярної інфекції, повинні бути проінструктовані про необхідність негайного повторного обстеження:
- задишка
- посилення болю в горлі, шиї або тризму
- збільшення об’єму тіла
- лихоманки
- ригідності шиї
- кровотечі
Пацієнти, які лікуються амбулаторно, повинні з’явитися на огляд через 24-36 годин. Пацієнти, які були госпіталізовані в лікарню, повинні пройти обстеження протягом декількох днів після виписки.
Реакція на лікування — Успішність лікування визначається симптоматичним покращенням стану пацієнта, а також покращенням його самопочуття.
Невдача лікування визначається відсутністю покращення або погіршенням симптомів, незважаючи на 24 години антимікробної терапії (з хірургічним дренуванням або без нього). Невдача лікування може виникнути у пацієнтів, у яких розвинулися ускладнення, які інфіковані незвичними мікроорганізмами або мають супутні проблеми (наприклад, вроджену кісту або тракт). Повторне обстеження таких пацієнтів може включати повторну візуалізацію (КТ з контрастом для виявлення поширення інфекції) або хірургічне втручання. Також може бути показана розширена антимікробна терапія.
Ускладнення
Рання діагностика та швидке, адекватне лікування перитонзилярної інфекції є критично важливими для уникнення ускладнень. Ускладнення перитонзилярного абсцесу (ПТА) виникають рідко, але потенційно можуть бути смертельними. Інфекція може поширитися з перитонзилярного простору в інші глибокі простори шиї, сусідні структури та кровотік.
Ускладнення ПТА можуть включати:
- обструкцію дихальних шляхів;
- аспіраційну пневмонію, якщо абсцес проривається в дихальні шляхи;
- септицемію;
- тромбоз внутрішньої яремної вени;
- гнійний тромбофлебіт яремної вени (синдром Лем’єра);
- розрив сонної артерії;
- псевдоаневризма сонної артерії (на це вказують рецидивуючі кровотечі з вуха, носа або горла, тривалий перебіг, тахікардія, анемія, параліч 10-го або 12-го черепно-мозкових нервів;
- медіастиніт;
- некротизуючий фасціїт;
- сепсис стрептококової інфекції групи А (при виділенні цього збудника).
Прогноз
За умови раннього та належного лікування більшість перитонзилярних інфекцій минають без наслідків. За оцінками, рецидиви виникають у 10-15%. Ризик рецидиву підвищений у пацієнтів, які мали в анамнезі рецидивуючий тонзиліт до розвитку абсцесу (40 проти 9,6 відсотка).
Резюме та рекомендації
● Визначення — Для опису інфекції перитонзилярної ділянки використовуються два терміни.
● Клінічна картина — типова клінічна картина ПТА складається з сильного болю в горлі, лихоманки, «осиплого» або приглушеного голосу, слинотечі та тризму.
● Фізикальні дані — результати обстеження, що відповідають ПТА, включають збільшений і флуктуаційний мигдалик з відхиленням піднебінних мигдаликів у протилежний бік). Крім того, може спостерігатися наповненість або випинання заднього м’якого піднебіння біля мигдаликів, яке можна промацати при пальпації.
● Діагноз — Діагноз ПТА можна поставити клінічно, без проведення лабораторних або візуалізаційних досліджень, у пацієнта з медіальним зміщенням мигдаликів і відхиленням язичка. Однак за клінічними ознаками не завжди можна відрізнити ПТА від перитонзилярного целюліту. Пацієнтам з клінічним діагнозом ПТА ми рекомендуємо проведення ультразвукового дослідження (УЗД) досвідченим клініцистом, якщо це можливо.
● Лікування — Антибіотикотерапія показана всім пацієнтам з підозрою на перитонзилярну інфекцію. Емпірична терапія повинна охоплювати стрептокок групи А, золотистий стафілокок та респіраторні анаероби. Терапію слід продовжувати протягом 14 днів. Вибір антибіотика та схеми лікування залежить від ступеня захворювання пацієнта та місцевої резистентності мікроорганізмів до антибіотиків.
Потреба в хірургічному втручанні та тип процедури залежить від клінічних даних:
- Потенційне порушення прохідності дихальних шляхів або супутні захворювання — негайне хірургічне втручання показане пацієнтам із загрозою порушення прохідності дихальних шляхів, ускладненнями, збільшенням об’єму пухлини або значними супутніми захворюваннями.
- Ймовірна ПТА — Для пацієнтів, які співпрацюють, з результатами обстеження, що відповідають ПТА, і без показань до тонзилектомії, ми пропонуємо голчасту аспірацію або розріз і дренування на додаток до антибактеріальної терапії (ступінь 2С).
- Перитонзилярний целюліт — Пацієнтам, у яких результати обстеження свідчать про целюліт і які не мають показань до тонзилектомії або невідкладного хірургічного втручання, ми пропонуємо спробувати антибіотики
- Підозра на ПТА — Пацієнтам з підозрою на ПТА, невизначеними результатами УЗД, якщо воно проводилося, і відсутністю симптомів з боку дихальних шляхів, ми рекомендуємо госпіталізацію для проведення 24-годинної гідратації.
- Неефективність лікування або клінічні показання до тонзилектомії — пацієнтам, у яких не спостерігається покращення після інших методів дренування, розвиваються ускладнення або є інші показання до тонзилектомії (наприклад, попередні епізоди ПТА або рецидивуючий тяжкий фарингіт, хронічна обструкція верхніх дихальних шляхів), ми пропонуємо тонзилектомію (ступінь 2С).
ДЖЕРЕЛО: https://www.uptodate.com/
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу

Штучний інтелект у діагностиці гострого ін ...
Досягнення нульової цілі щодо малярії

Лабораторна діагностика гіпотиреозу

Лайфхаки для лікарів від професора Д. Іван ...

FDA схвалило новий антибіотик для неускла ...

Андрій Гук — про БПР лікарів


.jpg)

