Клінічні настанови з менеджменту метаболічного синдрому у дітей та дорослих
Дата публікації: 03.04.2023
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: ожиріння, метаболічний синдром, ускладнення, клінічні настанови

Ожиріння, особливо абдомінальне, пов'язане з резистентністю до дії інсуліну на периферичну утилізацію глюкози та жирних кислот, що часто призводить до розвитку цукрового діабету 2 типу. Інсулінорезистентність, пов'язані з нею гіперінсулінемія та гіперглікемія, а також цитокіни адипоцитів (адипокіни) можуть також призводити до дисфункції ендотелію судин, аномального ліпідного профілю, артеріальної гіпертензії та запалення судин, які сприяють розвитку атеросклеротичних серцево-судинних захворювань (ССЗ). Подібний профіль спостерігається в осіб з абдомінальним ожирінням, які не мають надлишку загальної маси тіла.
Спільне існування метаболічних факторів ризику ЦД 2 типу та ССЗ (абдомінальне ожиріння, гіперглікемія, дисліпідемія та артеріальна гіпертензія) дозволило припустити існування "метаболічного синдрому". Інші назви, що застосовуються до цього сузір'я знахідок, включають синдром Х, синдром інсулінорезистентності, смертельний квартет або синдром дисліпідемії при ожирінні. Генетична схильність, відсутність фізичних вправ і розподіл жиру в організмі — все це впливає на ймовірність розвитку діабету або ССЗ у людини з ожирінням.
Слід зазначити, що виникають питання щодо того, чи метаболічний синдром охоплює якусь унікальну патофізіологію, що мається на увазі під назвою "синдром", і чи метаболічний синдром несе ризик, що виходить за рамки його окремих компонентів. Ці питання викликають невизначеність щодо цінності діагностики метаболічного синдрому в окремих пацієнтів.
Метаболічний синдром не слід плутати з іншим розладом, який називається синдромом Х, при якому стенокардія виникає у пацієнтів з нормальними коронарними артеріями.
Існує кілька визначень метаболічного синдрому, найбільш поширеним є визначення Національної освітньої програми з холестерину (National Cholesterol Education Program, NCEP) Adult Treatment Panel III (ATP III). Абдомінальне ожиріння не є обов'язковою умовою для постановки діагнозу; наявність будь-яких трьох з п'яти перерахованих критеріїв становить діагноз метаболічного синдрому.
Оскільки критерії метаболічного синдрому комбінуються, пацієнти, у яких виявлено одну або лише кілька ознак, можуть мати й інші ознаки, а також інсулінорезистентність. Хоча жодне офіційне визначення метаболічного синдрому не включає глікований гемоглобін (A1C), аномальний A1C (від 5,7 до 6,4 відсотка) все частіше використовується для визначення порушення глікемії у пацієнтів з метаболічним синдромом.
Критерії ATP III визначають метаболічний синдром як наявність будь-яких трьох з наступних п'яти ознак:
- Абдомінальне ожиріння, що визначається як окружність талії ≥102 см (40 дюймів) у чоловіків та ≥88 см (35 дюймів) у жінок
- Рівень тригліцеридів у сироватці крові ≥150 мг/дл (1,7 ммоль/л) або медикаментозне лікування підвищеного рівня тригліцеридів
- Холестерин ліпопротеїдів високої щільності (ЛПВЩ) у сироватці крові <40 мг/дл (1 ммоль/л) у чоловіків та <50 мг/дл (1,3 ммоль/л) у жінок або медикаментозне лікування низького рівня холестерину ЛПВЩ
- Артеріальний тиск ≥130/85 мм рт.ст. або медикаментозне лікування підвищеного артеріального тиску
- Глюкоза плазми крові натще ≥100 мг/дл (5,6 ммоль/л) або медикаментозне лікування підвищеного рівня глюкози в крові
Міжнародна діабетична федерація (IDF) оновила свої критерії метаболічного синдрому в 2006 році; центральне ожиріння було важливим елементом цього визначення, причому для різних расових/етнічних груп були встановлені різні порогові значення окружності талії. У 2009 році, намагаючись гармонізувати критерії, що використовуються для визначення метаболічного синдрому, IDF разом з кількома організаціями (включаючи AHA, NHLBI, Всесвітню федерацію серця, Міжнародну асоціацію з вивчення ожиріння та Міжнародне товариство атеросклерозу) усунули збільшення окружності талії як діагностичну вимогу. Тепер вони рекомендують використовувати наступні п'ять критеріїв, за наявності будь-якого з трьох з яких можна поставити діагноз метаболічного синдрому :
- Збільшення окружності талії, з етнічно специфічними точками зрізу окружності талії
- Тригліцериди ≥150 мг/дл (1,7 ммоль/л) або лікування підвищеного рівня тригліцеридів
- Холестерин ЛПВЩ <40 мг/дл (1,03 ммоль/л) у чоловіків або <50 мг/дл (1,29 ммоль/л) у жінок, або лікування низького рівня ЛПВЩ
- Систолічний артеріальний тиск ≥130, діастолічний артеріальний тиск ≥85 або лікування артеріальної гіпертензії
- ЛПВЩ ≥100 мг/дл (5,6 ммоль/л) або раніше діагностований цукровий діабет 2 типу; пацієнтам з підвищеним рівнем ЛПВЩ рекомендується проведення перорального тесту на толерантність до глюкози, але це не є обов'язковим
Епідеміологія та фактори ризику
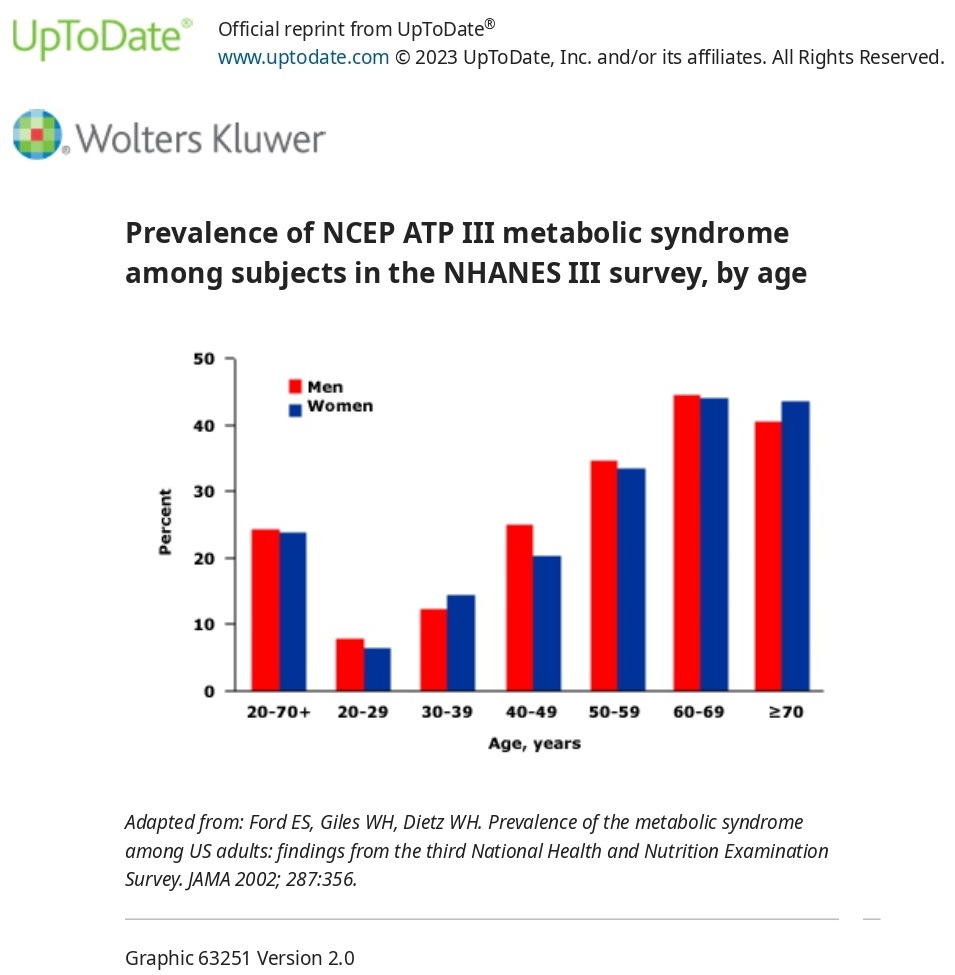
Метаболічний синдром стає все більш поширеним. За даними бази даних NHANES 2011-2016 рр., 34,7% учасників відповідали критеріям метаболічного синдрому ATP III порівняно з 22% в NHANES III (1988-1994 рр.). У когорті 2011-2016 рр. поширеність була найнижчою серед тих, хто ідентифікував себе як неіспаномовних азіатів, і найвищою серед тих, хто ідентифікував себе як іспаномовних та "інших"; серед усіх груп поширеність зростала з віком.
Крім того, метаболічний синдром, визначений за переглянутими у 2005 році критеріями ATP III, був оцінений у 3300 дорослих учасників Фремінгемського дослідження серця без діабету або серцево-судинних захворювань (ССЗ). На початку дослідження поширеність метаболічного синдрому становила 26,8% у чоловіків і 16,6% у жінок. Через вісім років спостереження спостерігалося збільшення поширеності метаболічного синдрому на 56% серед чоловіків і на 47% серед жінок з поправкою на вік.
Вага як фактор ризику
Підвищена маса тіла є основним фактором ризику метаболічного синдрому. У дослідженні NHANES III метаболічний синдром був присутній у 5% осіб з нормальною вагою, 22% осіб з надмірною вагою і 60% осіб з ожирінням.
У когорті Фрамінгемського дослідження серця збільшення ваги на 2,25 кг або більше протягом 16 років було пов'язане зі збільшенням ризику розвитку синдрому на 21-45%. Одна лише велика окружність талії виявляє до 46% осіб, у яких протягом п'яти років розвинеться метаболічний синдром.
Швидко зростаюча поширеність ожиріння серед дорослих у США, ймовірно, призведе до ще вищих показників метаболічного синдрому в найближчому майбутньому, що підкреслює важливість профілактики ожиріння та підвищення рівня фізичної активності.
Деякі люди з нормальною вагою мають підвищений ризик розвитку гіпертонії, ССЗ та діабету. Невідомо, чи представляють ці люди окремий субфенотип метаболічного синдрому (тобто "нормальна вага, метаболічне ожиріння"). У дослідженні геномної асоціації, в якому оцінювали 19 поширених генетичних варіантів, пов'язаних з інсулінорезистентністю (визначеною за підвищеною концентрацією інсуліну натще), було виявлено метаболічний профіль, що відповідає генетично поширеній, маловираженій формі ліподистрофії в загальній популяції. Ці 11 генетичних варіантів були пов'язані з підвищеними рівнями метаболічних ознак ризику, печінкових маркерів, діабету 2 типу та ішемічної хвороби серця, але з нижчим індексом маси тіла (ІМТ) та підвищеним співвідношенням вісцеральної та підшкірної жирової тканини. Ці дані свідчать про те, що зменшення підшкірної жирової тканини є механізмом, який пов'язує компоненти метаболічного синдрому.
Інші фактори ризику
Окрім віку, раси та ваги, інші фактори, пов'язані з підвищеним ризиком метаболічного синдрому в дослідженні NHANES, включали постменопаузальний статус, куріння, низький дохід сім'ї, дієту з високим вмістом вуглеводів, вживання алкоголю та недостатню фізичну активність. У Фремінгемському дослідженні серця споживання безалкогольних напоїв та підсолоджених цукром напоїв також було пов'язане з підвищеним ризиком розвитку несприятливих метаболічних ознак та метаболічного синдрому. Використання атипових антипсихотичних препаратів, особливо клозапіну, значно підвищує ризик розвитку метаболічного синдрому. Крім того, погана кардіореспіраторна підготовка є незалежним і сильним предиктором метаболічного синдрому.
Наявність метаболічного синдрому в анамнезі у батьків збільшує ризик, а генетичні фактори можуть становити до 50 відсотків варіації рівнів ознак метаболічного синдрому у нащадків.
Клінічні наслідки
Метаболічний синдром є важливим фактором ризику подальшого розвитку цукрового діабету 2 типу та/або серцево-судинних захворювань (ССЗ). Таким чином, ключовим клінічним наслідком встановлення діагнозу метаболічного синдрому є виявлення пацієнта, який потребує агресивної модифікації способу життя, спрямованої на зниження ваги та підвищення фізичної активності.
Виявлення пацієнтів з високим метаболічним ризиком
Клінічні настанови Ендокринного товариства рекомендують проводити оцінку з інтервалом у три роки в осіб з одним або більше факторами ризику. Оцінка повинна включати вимірювання артеріального тиску, окружності талії, ліпідного профілю натщесерце та рівня глюкози натщесерце.
У пацієнтів, у яких виявлено метаболічний синдром, агресивне втручання в спосіб життя (зниження маси тіла, фізична активність) є виправданим для зниження ризиків ЦД 2 типу та ССЗ. Оцінка 10-річного ризику ССЗ з використанням алгоритму оцінки ризику, такого як Фремінгемський показник ризику або Систематична оцінка коронарного ризику (SCORE), є корисною для відбору осіб для медичного втручання з метою зниження артеріального тиску та рівня холестерину.
Ризик розвитку цукрового діабету 2 типу
Проспективні обсерваційні дослідження демонструють сильний зв'язок між метаболічним синдромом і ризиком подальшого розвитку цукрового діабету 2 типу. У метааналізі 16 багатоетнічних когортних досліджень відносний ризик (ВР) розвитку діабету коливався від 3,53 до 5,17 залежно від визначення метаболічного синдрому та досліджуваної популяції. Наприклад, в аналізі 890 індіанців піма, які не страждали на цукровий діабет, протягом чотирьох років спостереження діабет розвинувся у 144 осіб. Метаболічний синдром збільшував ризик розвитку діабету у 2,1 раза за визначенням Групи з лікування дорослих III (ATP III) і в 3,6 раза за визначенням Всесвітньої організації охорони здоров'я (ВООЗ). Ця різниця підкреслює важливість інсулінорезистентності (обов'язкова характеристика за визначенням ВООЗ) у патогенезі діабету 2 типу.
У кількох когортах ризик розвитку діабету зростав зі збільшенням кількості компонентів метаболічного синдрому. Хоча метаболічний синдром прогнозує підвищений ризик розвитку діабету, незрозуміло, чи додає це додаткову важливу інформацію. У проспективному когортному дослідженні 5842 дорослих австралійців метаболічний синдром (за визначенням ВООЗ, АТР III, Європейської групи з вивчення інсулінорезистентності [EGIR] або Міжнародної діабетичної федерації [IDF]) не перевершував рівень глюкози в плазмі крові натще або опубліковану модель прогнозування діабету (включаючи вік, стать, етнічну приналежність, рівень глюкози в плазмі крові натще, систолічний артеріальний тиск, рівень холестерину ліпопротеїдів високої щільності [ЛПВЩ], індекс маси тіла [ІМТ] та сімейний анамнез) у виявленні осіб, у яких розвинувся цукровий діабет.
Ризик серцево-судинних захворювань
Три метааналізи, які включали багато однакових досліджень, виявили, що метаболічний синдром підвищує ризик виникнення ССЗ (ВР від 1,53 до 2,18) та смертність від усіх причин (ВР від 1,27 до 1,60).
Підвищений ризик, як видається, пов'язаний з кластеризацією факторів ризику або інсулінорезистентністю, асоційованою з метаболічним синдромом, а не просто з ожирінням. Це було проілюстровано наступними дослідженнями:
У дослідженні Фремінгемської популяції люди з ожирінням, але без метаболічного синдрому, не мали суттєво підвищеного ризику розвитку діабету або ССЗ [52]. Однак особи з ожирінням та метаболічним синдромом мали в 10 разів підвищений ризик розвитку діабету та вдвічі підвищений ризик ССЗ порівняно з людьми з нормальною вагою без метаболічного синдрому. Люди з нормальною вагою, які відповідають переглянутим критеріям метаболічного синдрому ATP III 2005 року, мали в чотири рази підвищений ризик розвитку діабету і в три рази підвищений ризик ССЗ.
У дослідженні 211 осіб з помірним ожирінням (ІМТ від 30 до 35) чутливість до інсуліну відрізнялася в шість разів, а особи з найбільшим ступенем інсулінорезистентності мали найвищі показники артеріального тиску, концентрації тригліцеридів, рівня цукру в крові натще і через дві години після прийому глюкози, а також найнижчі концентрації ЛПВЩ, незважаючи на однаковий рівень ожиріння.
Таким чином, не всі особи з помірним ожирінням мають однаковий ризик розвитку ССЗ або діабету; ризики відрізняються залежно від чутливості до інсуліну, причому найвищий ризик мають особи з інсулінорезистентністю.
Ризик також може бути пов'язаний з прихованими субклінічними ССЗ (за даними електрокардіографії [ЕКГ], ехокардіографії, ультразвукового дослідження сонних артерій та гомілково-плечового артеріального тиску) в осіб з метаболічним синдромом. У дослідженні Framingham Offspring 51% з 581 учасника з метаболічним синдромом мали субклінічні ССЗ, і ризик явних ССЗ у цих осіб був вищим, ніж у осіб з метаболічним синдромом без субклінічних ССЗ (відношення ризиків [ВР] 2,67 проти 1,59). Субклінічні ССЗ також були предиктором явних ССЗ у осіб без метаболічного синдрому (ВШ 1,93, 95% ДІ 1,15-3,24).
Хоча метаболічний синдром прогнозує підвищений ризик ССЗ, незрозуміло, чи додає додаткову важливу інформацію. Як приклади:
- Підвищений рівень тригліцеридів і низький рівень холестерину ЛПВЩ були настільки ж сильним предиктором судинних подій, як і наявність метаболічного синдрому (за критеріями ATP III) в проспективному дослідженні популяції пацієнтів з ангіографічно визначеною ішемічною хворобою серця.
- Фрамінгемський бал ризику виявився кращим предиктором ішемічної хвороби серця (ІХС) та інсульту, ніж метаболічний синдром (критерії ATP III з ожирінням, визначеним за підвищеним ІМТ, а не за окружністю талії) у проспективному дослідженні 5128 британських чоловіків у віці від 40 до 59 років, за якими спостерігали протягом 20 років.
- Низький рівень холестерину ЛПВЩ і високий артеріальний тиск були кращими предикторами ІХС, ніж метаболічний синдром, у проспективному дослідженні 2737 чоловіків з тієї ж когорти.

Метаболічний синдром також асоціюється з деякими розладами, пов'язаними з ожирінням, зокрема:
- Жирова хвороба печінки зі стеатозом, фіброзом та цирозом.
- Гепатоцелюлярна карцинома та внутрішньопечінкова холангіокарцинома.
- Хронічна хвороба нирок (ХХН; визначається як швидкість клубочкової фільтрації менше 60 мл/хв на 1,73 м2) та мікроальбумінурія. У звіті Національного дослідження здоров'я та харчування (NHANES III) метаболічний синдром у багатофакторному аналізі достовірно підвищував ризик як ХХН, так і мікроальбумінурії (скориговане співвідношення шансів [СШ] 2,6 і 1,9 відповідно). Ризик обох ускладнень зростав зі збільшенням кількості компонентів метаболічного синдрому. У проспективному когортному дослідженні у 10% осіб з метаболічним синдромом на початковому етапі згодом розвинулася ХХН порівняно з 6% серед осіб без метаболічного синдрому.
- Синдром полікістозних яєчників.
- Порушення дихання уві сні, включаючи обструктивне апное уві сні.
- Гіперурикемія та подагра.
Деякі компоненти метаболічного синдрому, включаючи гіперліпідемію, артеріальну гіпертензію та діабет, пов'язані з підвищеним ризиком зниження когнітивних функцій та деменції. Метаболічний синдром (у поєднанні з високим рівнем запалення) також може бути пов'язаний з порушенням когнітивних функцій у літніх людей.
Терапія
У 2001 році Група з лікування дорослих III (ATP III) рекомендувала дві основні терапевтичні цілі у пацієнтів з метаболічним синдромом. Ці цілі були доповнені у звіті Американської асоціації серця (AHA) та Національного інституту здоров'я (NIH), а також у клінічних настановах Ендокринного товариства:
- Лікувати основні причини (надмірну вагу/ожиріння та недостатню фізичну активність) шляхом інтенсифікації контролю ваги та підвищення фізичної активності
- Лікувати серцево-судинні фактори ризику, якщо вони зберігаються, незважаючи на модифікацію способу життя.
Немає прямих доказів того, що спроби запобігти діабету 2 типу та серцево-судинним захворюванням (ССЗ) шляхом лікування метаболічного синдрому є настільки ж ефективними, як і досягнення вищезазначених цілей. Інсулінорезистентність можна лікувати препаратами, які посилюють дію інсуліну (наприклад, тіазолідиндіонами, метформіном та інгібіторами глюкагоноподібного пептиду 1 [GLP1]). Однак здатність такого підходу покращувати результати порівняно зі зниженням ваги та фізичними вправами поки що недостатньо підтверджена клінічними дослідженнями.
Модифікація способу життя
Агресивна модифікація способу життя, спрямована на зниження ваги та підвищення фізичної активності, є основною терапією для лікування метаболічного синдрому. Важливість контролю ваги для запобігання прогресуванню компонентів метаболічного синдрому ілюструє дослідження Coronary Artery Risk Development in Young Adults (CARDIA). У цьому обсерваційному дослідженні за участю 5115 молодих людей (віком від 18 до 30 років) збільшення індексу маси тіла (ІМТ) протягом 15 років асоціювалося з несприятливим прогресуванням компонентів метаболічного синдрому порівняно з молодими людьми, які підтримували стабільний ІМТ протягом періоду дослідження, незалежно від вихідного ІМТ.
Зниження ваги оптимально досягається за допомогою мультимодального підходу, що включає дієту, фізичні вправи та можливу фармакологічну терапію, як у випадку з орлістатом.
Дієта
Для лікування метаболічного синдрому пропонується кілька дієтичних підходів. Більшість пацієнтів з метаболічним синдромом мають надлишкову масу тіла, а зниження маси тіла, яке покращує чутливість до інсуліну, є важливою кінцевою метою будь-якої дієти:
- Середземноморська дієта може бути корисною. У дослідженні, в якому порівнювали середземноморську дієту (з високим вмістом фруктів, овочів, горіхів, цільних злаків та оливкової олії) з дієтою з низьким вмістом жирів, суб'єкти в групі середземноморської дієти мали більшу втрату ваги, нижчий артеріальний тиск, поліпшення ліпідного профілю, поліпшення інсулінорезистентності та нижчі рівні маркерів запалення та дисфункції ендотелію.
- Дієта "Дієтичні підходи до зупинки гіпертензії" (DASH) (добове споживання натрію обмежене до 2400 мг, а споживання молочних продуктів вище, ніж у середземноморській дієті), порівняно з дієтою для зниження ваги з акцентом на здоровий вибір продуктів харчування, призвела до більшого поліпшення показників тригліцеридів, діастолічного артеріального тиску та рівня глюкози натще, навіть після контролю за втратою ваги.
- Продукти з низьким глікемічним індексом можуть покращити рівень глікемії та дисліпідемії. Дієта з низьким глікемічним індексом/глікемічним навантаженням, заміна рафінованих зерен на цільні зерна, фрукти та овочі, а також відмова від напоїв з високим вмістом глікемії можуть бути особливо корисними для пацієнтів з метаболічним синдромом. Вплив самого глікемічного індексу порівняно зі збільшенням кількості продуктів з високим вмістом клітковини, що супроводжує дієту з низьким глікемічним індексом, є невизначеним.
- Дієта з високим вмістом клітковини (≥30 г/день) призвела до аналогічної втрати ваги порівняно з більш складною дієтою, рекомендованою AHA (фрукти, овочі, цільне зерно, високий вміст клітковини, нежирні тваринні та рослинні білки, зменшення кількості солодких напоїв, помірне або повна відмова від вживання алкоголю). У цьому дослідженні 240 пацієнтів з метаболічним синдромом (середній ІМТ 35 кг/м2) були рандомізовані на одну з дієт. Через 12 місяців втрата ваги відбулася в обох групах лікування (2,1 проти -2,7 кг відповідно), а також спостерігалося подібне покращення діастолічного та систолічного артеріального тиску.
- Восьмигодинний графік харчування з обмеженням у часі з або без вживання низьковуглеводної дієти зменшив усі компоненти метаболічного синдрому, включаючи вісцеральне ожиріння, у дослідженні осіб з метаболічним синдромом, які отримували лікування протягом трьох місяців.
Фізичні вправи
Фізичні вправи можуть бути корисними не лише через їхній вплив на зниження ваги, але й через більш вибіркове видалення абдомінального жиру, принаймні у жінок. Настанови з фізичної активності рекомендують практичні, регулярні та помірні режими фізичних вправ. Стандартна рекомендація щодо фізичних вправ - це щоденні мінімум 30 хвилин фізичної активності помірної інтенсивності (наприклад, швидка ходьба). Підвищення рівня фізичної активності ще більше посилює позитивний ефект.
Видалення абдомінальної жирової тканини за допомогою ліпосакції не покращує чутливість до інсуліну або фактори ризику ішемічної хвороби серця (ІХС), що свідчить про те, що негативний енергетичний баланс, індукований дієтою і фізичними вправами, необхідний для досягнення метаболічних переваг втрати ваги.
Зменшення сидячого способу життя є ефективним для зменшення деяких компонентів метаболічного синдрому. У дослідженні серед 64 малорухомих дорослих середнього віку з метаболічним синдромом втручання, спрямоване на зменшення сидячої поведінки на одну годину на день порівняно з вихідним рівнем або контролем (звичайна поведінка), покращило рівень інсулінорезистентності, HbA1c і печінкових ферментів після трьох місяців лікування.
Аналогічно, у дослідженні серед 166 недіабетичних осіб з ожирінням комбінація помірних та інтенсивних фізичних навантажень з терапією агоністом рецептора GLP-1 (ліраглутид 3 мг/добу) або без неї знизила показники метаболічного синдрому порівняно з плацебо. Однак застосування терапії агоністами рецепторів GLP-1 для лікування або профілактики метаболічного синдрому наразі не рекомендується.
Профілактика ЦД 2-го типу - хоча клінічні дослідження не стосуються безпосередньо метаболічного синдрому, вони показали, що модифікація способу життя може суттєво знизити ризик розвитку ЦД 2-го типу та рівні факторів ризику ССЗ у пацієнтів з підвищеним ризиком. Профілактика цукрового діабету 2 типу детально обговорюється в іншому розділі.
У Програмі профілактики діабету (DPP) 3234 особи з ожирінням і порушенням рівня глюкози натще (ПГН) або порушенням толерантності до глюкози (ПТГ) були випадковим чином розподілені в одну з наступних груп:
- Інтенсивна зміна способу життя з метою зниження ваги на 7 відсотків за допомогою дієти з низьким вмістом жирів і фізичних вправ протягом 150 хвилин на тиждень
- Лікування метформіном (850 мг двічі на день) плюс інформація про дієту та фізичні вправи
- Плацебо плюс інформація про дієту та фізичні вправи
При середньому спостереженні протягом трьох років діабет розвинувся у меншої кількості пацієнтів у групі інтенсивного способу життя (14 проти 22 і 29 відсотків у групах метформіну і плацебо відповідно). Метаболічний синдром (за критеріями ATP III) був наявний у 53% учасників ДПД на початковому етапі. У решти суб'єктів (n = 1523) як інтенсивне втручання в спосіб життя, так і терапія метформіном знизили ризик розвитку метаболічного синдрому (трирічна кумулятивна частота виникнення 51, 45 і 34 відсотки в групах плацебо, метформіну і способу життя відповідно).
Пероральні цукрознижувальні препарати
Серед пероральних цукрознижувальних препаратів, що застосовуються для лікування діабету 2 типу, метформін та тіазолідиндіони (розиглітазон та піоглітазон) покращують толерантність до глюкози частково за рахунок підвищення чутливості до інсуліну. Роль цих препаратів у пацієнтів з метаболічним синдромом для профілактики діабету остаточно не встановлена і, крім того, розиглітазон був вилучений з ринку. Як приклади:
Метформін може запобігати або сповільнювати розвиток діабету у пацієнтів з порушеною толерантністю до глюкози. В описаному вище дослідженні DPP терапія метформіном разом з інструкціями щодо дієти та фізичних вправ була пов'язана зі зниженням ризику розвитку діабету на 31 відсоток порівняно з плацебо (протягом трьох років діабет розвинувся у 22 проти 29 відсотків); однак метформін був менш ефективним, ніж інтенсивна модифікація способу життя (діабет розвинувся у 22 проти 14 відсотків). Як інтенсивне втручання в спосіб життя, так і терапія метформіном були ефективними для профілактики метаболічного синдрому у пацієнтів, які не мали синдрому на початковому етапі.
Метформін може знижувати частоту виникнення кінцевих точок, пов'язаних з діабетом. В аналізі підгруп, проведеному в рамках Об'єднаного проспективного дослідження діабету (UKPDS), метформін асоціювався зі значним зниженням будь-якої кінцевої точки, пов'язаної з діабетом (раптова смерть, гіпо- або гіперглікемія, що призвела до смерті, інфаркт міокарда (ІМ), стенокардія, серцева недостатність, інсульт, ниркова недостатність, ампутація кінцівок, ретинопатія, монокулярна сліпота або екстракція катаракти), а також зі зниженням смертності від усіх причин, порівняно зі звичайним лікуванням із застосуванням дієти.
Немає даних щодо цілей глікемічного контролю у пацієнтів з метаболічним синдромом, які не є діабетиками. Рекомендації полягають у лікуванні ІФГ та ІГТ із втратою ваги приблизно на 5-10% від вихідної ваги; щонайменше 30 хвилин на день помірно інтенсивної фізичної активності; дієтотерапії з низьким споживанням насичених жирів, транс-жирів, холестерину і простих цукрів, а також збільшенням споживання фруктів, овочів і цільного зерна.
Рутинна фармакопрофілактика діабету будь-яким препаратом не рекомендується. Однак у певних осіб, які мають як ІФГ, так і ІГТ, можна розглянути можливість застосування метформіну. Крім того, коли пацієнти перетинають діагностичний поріг діабету, рекомендується негайна терапія метформіном. Використання інгібіторів GLP-1 для профілактики або лікування метаболічного синдрому ще не було адекватно досліджено.
Зниження ризику серцево-судинних захворювань
Зворотний розвиток метаболічного синдрому може бути пов'язаний зі зниженням ризику серцево-судинних захворювань. Наприклад, у ретроспективному когортному дослідженні, що включало понад дев'ять мільйонів дорослих корейців, за якими спостерігали протягом 3,5 років, зворотний розвиток метаболічного синдрому був пов'язаний зі зниженням ризику розвитку серйозних серцево-судинних подій (відношення ризиків [ВР] 0,85, 95% ДІ 0,83-0,87). Серед окремих критеріїв метаболічного синдрому одужання від артеріальної гіпертензії найсильніше асоціювалося зі зниженням серцево-судинного ризику.
Настанови рекомендують зниження компонентних факторів ризику ССЗ, що входять до складу метаболічного синдрому, включаючи лікування артеріальної гіпертензії, покращення глікемічного контролю у пацієнтів з цукровим діабетом та зниження рівня холестерину в сироватці крові.
Зниження рівня ліпідів
АТП III рекомендує для вторинної профілактики у пацієнтів з діабетом 2 типу цільовий рівень холестерину ліпопротеїнів низької щільності (ЛПНЩ) у сироватці крові менше 100 мг/дл (2,6 ммоль/л), а подальші дослідження запропонували більш агресивну мету - менше 80 мг/дл (2,1 ммоль/л) за допомогою схеми лікування, що включає прийом статинів.
Докази не підтверджують, що метаболічний синдром є еквівалентом коронарного ризику з точки зору цілей контролю ліпідів. Однак серед пацієнтів з підвищеним рівнем холестерину ЛПНЩ у сироватці крові та встановленою ішемічною хворобою в Скандинавському дослідженні виживаності симвастатину (4S) пацієнти з ознаками метаболічного синдрому (найнижчий квартиль для холестерину ліпопротеїнів високої щільності [ЛПВЩ] і найвищий квартиль для тригліцеридів) мали як найвищий ризик серйозних коронарних подій, так і найбільшу користь (зниження ризику на 48%) від терапії статинами. Лікування пацієнтів з відомим коронарним захворюванням і метаболічним синдромом аторвастатином 80 мг порівняно з аторвастатином 10 мг знижувало частоту основних серцево-судинних подій протягом п'яти років (9,5 проти 13 відсотків, відношення ризиків [ВР] 0,71, 95% ДІ 0,61-0,84).
Антигіпертензивна терапія
Існують суперечливі дані щодо того, чи інгібітори ангіотензинперетворюючого ферменту (АПФ) або блокатори рецепторів ангіотензину ІІ (БРА), які застосовуються для лікування гіпертензії при діабеті 2 типу, можуть також сприяти зниженню інсулінорезистентності.
Контроль артеріального тиску важливий для пацієнтів з цукровим діабетом. Цільовий рівень артеріального тиску може бути дещо нижчим, ніж у загальній популяції, і варіюється залежно від наявності або відсутності діабетичної нефропатії з протеїнурією.
Цінність інгібіторів АПФ і БРА у пацієнтів з гіпертензією з метаболічним синдромом, які не мають ССЗ або діабету, невідома.
Діти та підлітки
Метаболічний синдром також зустрічається у дітей та підлітків, але консенсусу щодо його визначення немає. Як і у дорослих, відсутність консенсусу ускладнює порівняння досліджень, які використовують різні діагностичні критерії, і залишає клініциста без чітких параметрів для оцінки довгострокових клінічних наслідків метаболічного синдрому у дітей або для відстеження ефективності втручань, спрямованих на зміну способу життя.
Визначення метаболічного синдрому у дітей віком від 10 до 16 років, запропоноване Міжнародною діабетичною федерацією (IDF), подібне до того, що використовується IDF для дорослих, за винятком того, що у визначенні для підлітків використовуються етноспецифічні перцентилі окружності талії та один граничний рівень для ліпопротеїнів високої щільності (ЛПВЩ), а не граничний рівень, що залежить від статі. Для дітей віком від 16 років і старше можна використовувати критерії для дорослих. У дітей віком до 10 років метаболічний синдром не може бути діагностований, але рекомендується проявляти пильність, якщо окружність талії становить ≥90-го перцентиля.

Поширеність та фактори ризику
При клінічному застосуванні ці педіатричні визначення дають різні показники поширеност. Поширеність метаболічного синдрому в США (визначена за модифікованими критеріями Групи з лікування дорослих III [ATP III]) оцінюється приблизно в 9% на основі даних Національного дослідження здоров'я та харчування (NHANES III), в якому взяли участь 1960 дітей віком >12 років. Однак пубертатний ріст і розвиток характеризується змінами метаболічних ознак, які характеризують синдром, що призводить до значної індивідуальної варіабельності категоричного діагнозу. В одному з досліджень, в якому брали участь 1098 підлітків, до половини підлітків, спочатку класифікованих як такі, що мають метаболічний синдром, втратили цей діагноз протягом трирічного періоду спостереження, в той час як інші набули його.
Расовий та етнічний розподіл метаболічного синдрому подібний до того, що спостерігається у дорослих, з найвищою поширеністю серед мексиканських американців, за якими йдуть неіспаномовні білі американці та неіспаномовні чорні американці (12,9, 10,9 та 2,9 відсотка відповідно). Корінне американське населення може бути групою найбільшого ризику метаболічного синдрому, як показало популяційне дослідження дітей та підлітків (від 10 до 19 років) з числа корінних жителів Канади (оджи-крі), яке показало 19-відсотковий рівень поширеності (визначений за критеріями ATP III).
Серед дітей з ожирінням поширеність метаболічного синдрому є високою і зростає з погіршенням ожиріння. Це було проілюстровано в дослідженні дітей та підлітків, які пройшли комплексну оцінку метаболізму, включаючи 439 з ожирінням, 31 з надмірною вагою та 20 з нормальним ІМТ. Метаболічний синдром був присутній у 39 і 50 відсотків осіб з помірним і важким ожирінням відповідно. На противагу цьому, жодна дитина з надмірною або нормальною вагою не відповідає критеріям метаболічного синдрому.
Фактори ризику в дитячому віці, які могли б передбачити виникнення метаболічного синдрому, були визначені в лонгітюдному дослідженні когорти Національного інституту серця, легенів і крові (NHLBI) Growth and Health Study (NGHS). За дівчатками віком 9 і 10 років (n = 1192) спостерігали протягом 10 років. Метаболічний синдром (визначений за критеріями ATP III) був наявний у 0,2% на початковому етапі та у 3,5% темношкірих і 2,4% білих дівчат у віці 18 і 19 років. Окружність талії та рівень тригліцеридів у сироватці крові на початковому рівні були предикторами подальшого розвитку метаболічного синдрому. При збільшенні окружності талії на 1 см на 2-му році життя ризик розвитку метаболічного синдрому збільшувався на 7,4%; при збільшенні рівня тригліцеридів на 1 мг/дл на початковому рівні ризик розвитку метаболічного синдрому збільшувався на 1,3%. Раса не була значущим незалежним фактором у цьому дослідженні.
Таким чином, поширеність метаболічного синдрому є високою серед дітей та підлітків з ожирінням і зростає зі збільшенням ступеня тяжкості ожиріння, зокрема з центральним ожирінням. Однак існує нестабільність у діагностиці метаболічного синдрому під час пубертатного розвитку, що робить оцінки поширеності менш надійними. Послідовність клінічного діагнозу необхідна для кращого визначення природного перебігу синдрому у дітей та підлітків та оцінки довгострокових клінічних наслідків.
Клінічні наслідки
Існує мало лонгітюдних досліджень у дітей та підлітків з метаболічним синдромом. На відміну від даних, отриманих у дорослих, довгострокові серцево-судинні ризики та ризики розвитку діабету недостатньо чітко визначені. В одному когортному дослідженні 771 дорослого (середній вік 38 років), які брали участь у дослідженні Lipid Research Clinics у віці від 22 до 31 року, частота серцево-судинних захворювань (ССЗ), про які вони самі повідомили, була вищою у дорослих, які мали ознаки метаболічного синдрому в дитинстві, ніж у тих, хто їх не мав (19,4 проти 1,5 відсотка, відношення шансів [ВШ] 14,6, 95% ДІ 4,8-45,3) . З 31 дитини, які мали ознаки метаболічного синдрому в початковому дослідженні, 21 (68%) мали метаболічний синдром дорослих. Підвищення індексу маси тіла (ІМТ) було тісно пов'язане з ризиком розвитку метаболічного синдрому дорослих.
Таким чином, визначення метаболічного синдрому може бути клінічно корисним для стратифікації ризику та терапевтичного втручання в педіатрії.
Модифікація способу життя з акцентом на зменшення встановлених факторів ризику, таких як пропаганда здорового харчування, фізичні вправи, зниження ваги та відмова від куріння, є основною терапевтичною метою у дітей та підлітків з ожирінням, незалежно від діагнозу метаболічного синдрому.
Критичний погляд на метаболічний синдром
Американська діабетична асоціація (ADA) та Європейська асоціація з вивчення діабету (EASD) опублікували спільну заяву, в якій підняли питання про те, чи є компоненти метаболічного синдрому, як визначено вище, підставою для класифікації як справжнього "синдрому" . Підняті аргументи включають
- Відсутність чіткого визначення, оскільки критерії відрізняються між Групою з лікування дорослих III (ATP III), Всесвітньою організацією охорони здоров'я (ВООЗ) та іншими визначеннями; багато опублікованих досліджень використовують додаткові модифікації для класифікації суб'єктів з метаболічним синдромом.
- Метаболічний синдром включає в себе декілька різних фенотипів, що є показаннями для різних стратегій лікування. Наприклад, пацієнт з великою окружністю талії, високим рівнем тригліцеридів і високим рівнем глюкози натще потребує іншого підходу до лікування, ніж пацієнт з високим артеріальним тиском, низьким рівнем ліпопротеїдів високої щільності (ЛПВЩ) і високим рівнем тригліцеридів.
- Відсутність узгодженої доказової бази для встановлення порогових значень для різних компонентів у визначеннях.
- Включення пацієнтів з клінічними серцевосудинними захворюваннями (ССЗ) або цукровим діабетом як частини синдрому, який призначений для визначення ризику цих захворювань.
- Нечіткість патогенезу, що об'єднує компоненти синдрому; інсулінорезистентність може лежати в основі не всіх факторів і не є послідовним висновком у деяких визначеннях.
- Інші фактори ризику ССЗ, які не є компонентами метаболічного синдрому, такі як маркери запалення, можуть мати рівний або більший вплив на ризик.
- Не доведено, що ризик ССЗ, пов'язаний з метаболічним синдромом, є більшим, ніж сума його окремих компонентів.
Критичним недоліком концепції метаболічного синдрому є те, що лікування синдрому не відрізняється від лікування кожного з його компонентів. Практично всі погоджуються з тим, що кластеризація факторів ризику діабету і ССЗ є реальним явищем. Всі згодні з тим, що наявність одного компонента метаболічного синдрому повинна призводити до обстеження на наявність інших факторів ризику. Чи отримують пацієнти користь від діагностики синдрому з такими невизначеними характеристиками або прогностичною цінністю, залишається відкритим питанням. Залишається рекомендація лікувати окремі фактори ризику за їх наявності та призначати терапевтичні зміни способу життя і контроль ваги пацієнтам з ожирінням і множинними факторами ризику.
Резюме та рекомендації
Метаболічний синдром визначається як одночасна наявність метаболічних факторів ризику діабету 2 типу та серцево-судинних захворювань (ССЗ) (абдомінальне ожиріння, гіперглікемія, дисліпідемія та артеріальна гіпертензія). Існує кілька визначень метаболічного синдрому . Найпоширенішим є визначення Національної освітньої програми з холестерину (National Cholesterol Education Program, NCEP), Група лікування дорослих III (ATP III).
Метаболічний синдром є важливим фактором ризику подальшого розвитку діабету 2 типу та/або ССЗ. Таким чином, ключовим клінічним наслідком встановлення діагнозу метаболічного синдрому є виявлення пацієнта, який потребує агресивної модифікації способу життя, спрямованої на зниження ваги та підвищення фізичної активності.
Зниження факторів ризику ССЗ включає лікування артеріальної гіпертензії, контроль глікемії у пацієнтів з діабетом та зниження рівня холестерину в сироватці крові відповідно до рекомендованих рекомендацій.
Піднімалися питання про те, чи відображає метаболічний синдром якусь унікальну патофізіологію, що мається на увазі під назвою "синдром", і чи несе метаболічний синдром ризик, що виходить за рамки його окремих компонентів. Критичним недоліком концепції метаболічного синдрому є те, що лікування синдрому нічим не відрізняється від лікування кожного з його компонентів.
ДЖЕРЕЛО: https://www.uptodate.com/
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу
«Немая» диабетическая нефропатия как стади ...
Препарати GLP-1 знижують ризик розвитку ра ...
Солодкі напої можуть збільшити ризик метас ...

Будь-яка ремісія діабету в результаті досл ...

Фіолетові овочі та коренеплоди мають проти ...

Запис семінару «Цукровий діабет, дисліпіде ...

