Кір: клінічні прояви, діагностика, лікування
Дата публікації: 26.04.2024
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: кір, діагностика кору, вітамін А при кору, лікування кору
Колеги! Згідно зі звітом МОЗ України у 2023 році в країні на кір захворіло 65 людей — це ушестеро більше, ніж у 2022 році, коли було зафіксовано 11 захворілих. За три місяці 2024 року в Україні зареєстровано 23 випадки захворювання на кір, тоді як за аналогічний період минулого року — 9 випадків.
Саме тому надзвичайно важливо нагадати собі і колегам щодо клінічних проявів, діагностики та адекватному лікуванню даної хвороби.
Кір – це дуже заразна вірусна хвороба, яка поширена в усьому світі. Інфекція характеризується лихоманкою, нездужанням, кашлем, нежитем і кон’юнктивітом, а потім екзантемою. Після контакту приблизно у 90 відсотків сприйнятливих людей захворіє кір. Період заразності оцінюється від п’яти днів до появи висипу до чотирьох днів після. Хвороба може передаватися в громадських місцях, навіть за відсутності контакту від людини до людини.
Вірусна інфекція кору може викликати різноманітні клінічні синдроми, включаючи:
- Класична інфекція кору в імунокомпетентних осіб
- Модифікована інфекція кору у пацієнтів з уже існуючими, але не повністю захисними антитілами проти кору
- Атипова інфекція кору у пацієнтів, імунізованих вакциною з убитим вірусом
- Неврологічні синдроми після інфекції кору, включаючи гострий дисемінований енцефаломієліт і підгострий склерозуючий паненцефаліт
- Важка інфекція кору, особливо в осіб з ослабленим імунітетом
- Ускладнення кору, включаючи вторинну інфекцію, гігантоклітинну пневмонію та енцефаліт з тільцями кору
КЛІНІЧНІ ПРОЯВИ
Стадії інфекції
Класичну інфекцію вірусу кору можна розділити на такі клінічні стадії: інкубація, продромальний період, екзантема та одужання.
● Інкубаційний період. Інкубаційний період кору становить від 6 до 21 дня (у середньому 13 днів); починається після проникнення вірусу через слизову оболонку дихальних шляхів або кон’юнктиву. Вірус розмножується локально, поширюється в регіонарні лімфатичні тканини, а потім, як вважають, поширюється в інші ділянки ретикулоендотелію через кровотік, що вважається першою вірусемією. Період заразності оцінюється від п’яти днів до появи висипу до чотирьох днів після. Інфіковані особи, як правило, безсимптомні протягом інкубаційного періоду, хоча у деяких повідомлялося про тимчасові респіраторні симптоми, лихоманку або висип.
Поширення вірусу кору внаслідок вірусемії з асоційованим зараженням ендотеліальних, епітеліальних, моноцитарних і макрофагальних клітин може пояснити різноманітність клінічних проявів і ускладнень, які можуть виникнути при інфікуванні вірусом кору. Друга вірусемія виникає через кілька днів після першої, що збігається з появою симптомів, що сигналізують про початок продромальної фази.
● Продром – продром зазвичай триває від двох до чотирьох днів, але може зберігатися до восьми днів; це визначається появою симптомів, які зазвичай включають лихоманку, нездужання та анорексію, а потім кон’юнктивіт, нежить та кашель. Тяжкість кон'юнктивіту різна і може також супроводжуватися сльозотечею або світлобоязню. Респіраторні симптоми є наслідком запалення слизової оболонки внаслідок вірусної інфекції епітеліальних клітин. Зазвичай присутня лихоманка. Були описані різні типи лихоманки, яка може досягати 40ºC. Продромальні симптоми зазвичай посилюються за кілька днів до появи екзантеми.
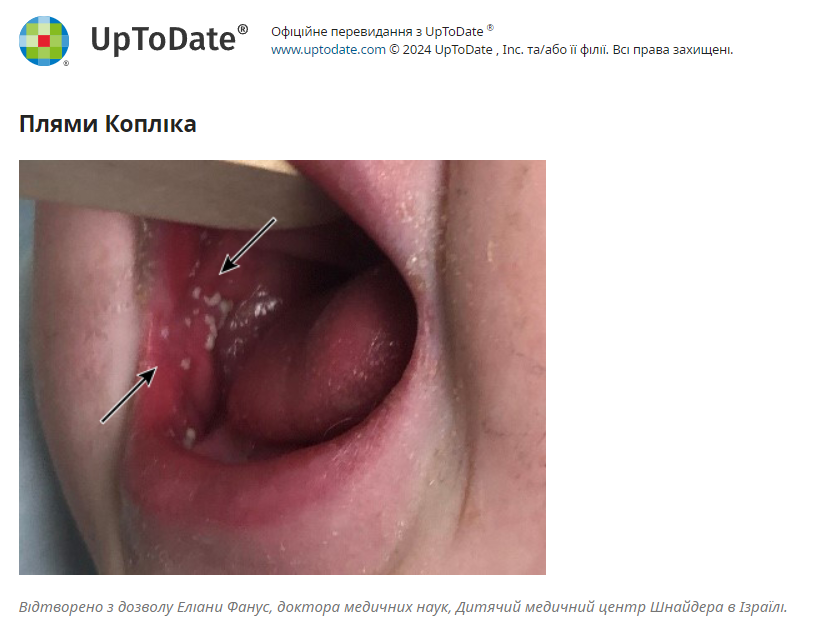
- Енантема – приблизно за 48 годин до появи екзантеми у пацієнтів може розвинутися енантема, яка характеризується плямами Копліка; це білуваті, сіруваті або синюваті підйоми розміром від 1 до 3 мм з еритематозною основою, які зазвичай спостерігаються на слизовій оболонці щік навпроти корінних зубів, хоча вони можуть поширюватися на слизову оболонку щік і губ, а також тверде та м’яке піднебіння. Їх описували як «зерна солі на червоному тлі». Плями Копліка можуть зливатися і зазвичай тривають від 12 до 72 годин. Плями Копліка часто починають слущуватися, коли з'являється екзантема.
Важливо ретельно шукати плями Копліка у пацієнтів з підозрою на кір, оскільки вони можуть підвищити точність клінічної діагностики. Однак ця енантема з’являється не у всіх хворих на кір.
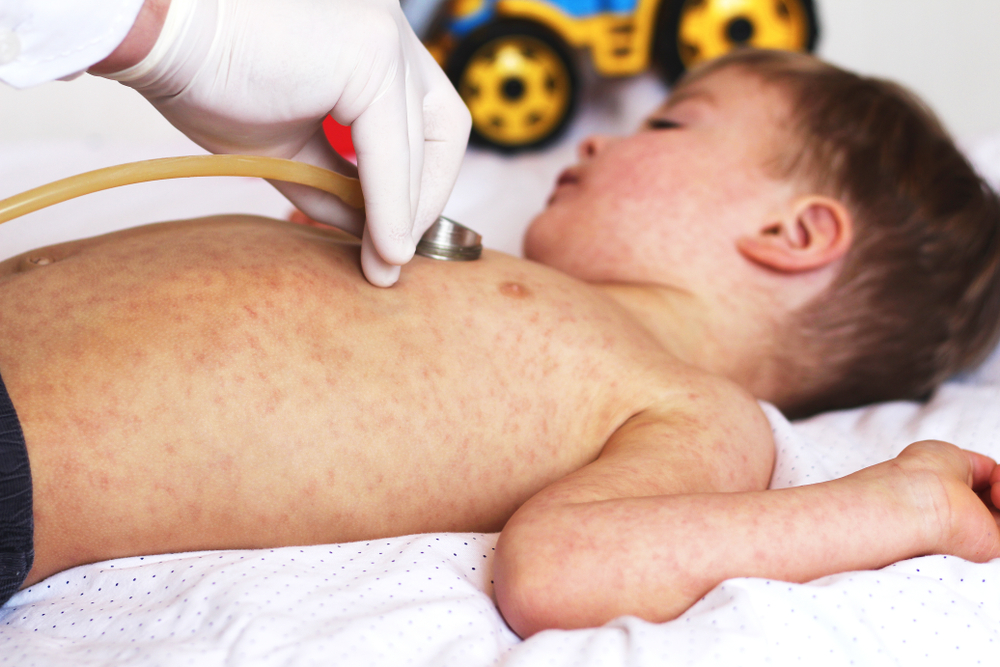
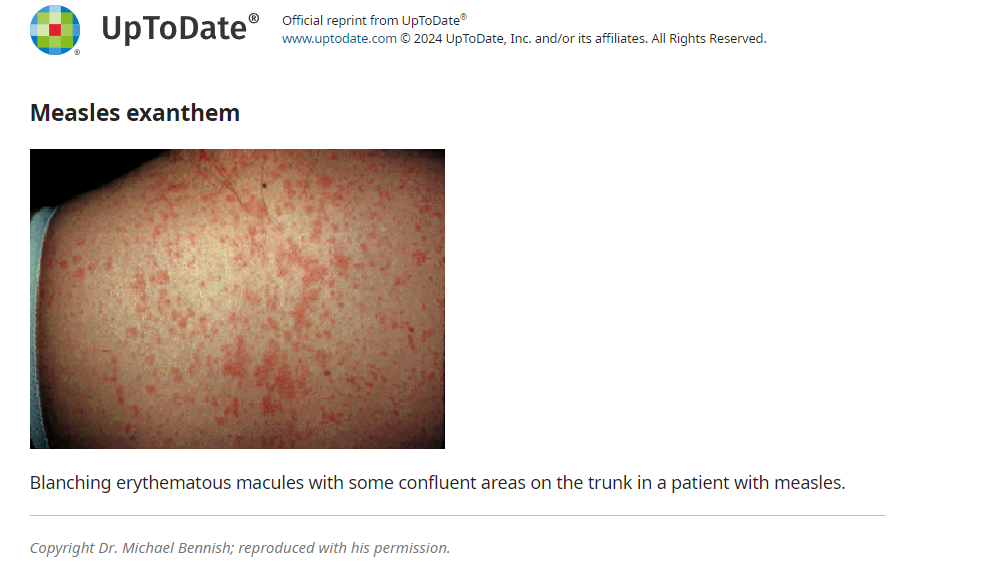
● Екзантема – екзантема кору виникає приблизно через два-чотири дні після початку гарячки; він складається з еритематозного, макулопапульозного, блідого висипу, який зазвичай починається на обличчі та поширюється цефалокаудально та відцентрово, залучаючи шию, верхню частину тулуба, нижню частину тулуба та кінцівки. На ранніх стадіях ураження бліднуть. Висип може включати петехії; у важких випадках може проявлятися геморагією. У дітей поширеність висипу та ступінь злиття зазвичай корелюють із тяжкістю захворювання. Долоні та підошви залучаються рідко. Прогресування висипу від черепа до каудального є характерним для кору, але не є патогномонічним.
Інші характерні ознаки під час екзантематозної фази включають лімфаденопатію, високу лихоманку (досягає піка через два-три дні після появи висипки), виражені респіраторні ознаки, включаючи фарингіт, і негнійний кон'юнктивіт. Нечасто у пацієнтів з тяжким перебігом кору розвивається генералізована лімфаденопатія та спленомегалія.
Клінічне поліпшення зазвичай настає протягом 48 годин після появи висипки. Через три-чотири дні висип темніє до коричневого кольору (у пацієнтів білого європейського походження, але не у пацієнтів африканського походження) і починає бліднути, після чого з’являється дрібне лущення на більш сильно уражених ділянках. Висип зазвичай триває шість-сім днів і зникає в порядку появи.
● Одужання та імунітет – після кору кашель може тривати протягом одного-двох тижнів. Виникнення лихоманки після третього-четвертого дня висипання свідчить про ускладнення, пов’язане з кором.
Як гуморальний, так і клітинний імунітет проти кору є важливими для очищення від вірусу та тривалого імунітету. Діти з дефектами гуморального імунітету, такими як агаммаглобулінемія, зазвичай одужують від кору, тоді як особи з дефіцитом Т-клітин часто мають важку інфекцію кору та високу смертність.
Імунітет після інфікування вірусом кору вважається довічним, хоча є рідкісні повідомлення про повторне зараження кором. Програма епіднагляду за кором, проведена в середині 1960-х років, наприклад, виявила кір у 16-річної дівчини з попередньою історією кору у віці 8 років. Підвищення рівня протикоревого імуноглобуліну (Ig)G, але не IgM спостерігалося у цієї особи, що свідчить про анамнестичну відповідь.
Клінічні варіанти
Модифікований кір — Модифікований кір — це ослаблена інфекція, яка виникає в осіб із уже наявним імунітетом проти кору (через дикий тип захворювання або вакцинацію). Він схожий на класичний кір, за винятком того, що клінічні прояви, як правило, м’якші, а інкубаційний період довший (17–21 день). Особи з модифікованим кором не дуже заразні.
Особи з незахисним імунітетом проти кору можуть розвинути модифікований кір; незахисний імунітет може виникнути одним із таких способів:
- Трансплацентарна передача антитіл проти кору від матері до дитини. Це антитіло, як правило, виводиться у віці від трьох до дев’яти місяців; Ослаблення імунітету відбувається раніше у немовлят, народжених від вакцинованих жінок, ніж у немовлят, народжених жінками з природною інфекцією в анамнезі. Коли титри антитіл досягають рівнів, які не вважаються захисними, немовля ризикує заразитися кором, але низькі рівні антитіл можуть запобігти тяжкому захворюванню.
- Прийом імуноглобуліну.
- Вакцинація проти кору призводить до нижчих титрів антитіл, ніж ті, що вважаються серопротекторними.
- Анамнез кору.
Атиповий кір — Атиповий кір належить до зараження вірусом кору серед осіб, імунізованих вакциною від убитого вірусу, яка використовувалася в Сполучених Штатах між 1963 і 1967 роками; атиповий кір зараз зустрічається рідко. Убита вірусна вакцина сенсибілізувала реципієнта до антигенів вірусу кору, не забезпечуючи повного захисту.
У людей з атиповою формою кору з’являється висока температура та головний біль через 7–14 днів після контакту з кором. Атиповий кір характеризується більш високою та більш тривалою лихоманкою. Через два-три дні з’являється макулопапульозний висип, який починається на кінцівках (а не на голові, як це спостерігається при типовому кору) і поширюється на тулуб. Висипання можуть охоплювати долоні та підошви та, як правило, зачіпають верхню частину грудей, шию та голову. Висип може бути везикулярним, петехіальним, пурпурним або уртикарним; він може мати геморагічний компонент. Розподіл і різноманітність висипки можуть ускладнити діагностику.
Часто присутній сухий кашель і плевритичний біль у грудях; пневмоніт може бути важким. Рентгенограма грудної клітки зазвичай демонструє двосторонні легеневі вузлики та пригрудкову лімфаденопатію. Атиповий кір часто закінчується важким перебігом хвороби; у багатьох людей розвивається респіраторний дистрес. У деяких людей розвиваються периферичні набряки, гепатоспленомегалія та/або неврологічні симптоми, такі як парестезії або гіперестезії.
Лабораторні результати можуть включати підвищені сироваткові амінотрансфераз. Атиповий кір пов’язаний з характерною структурою антитіл: до або на початку екзантеми титр зазвичай становить <1:5, але на 10-й день хвороби титр зазвичай становить ≥1:1280. Висота і швидкість наростання титру антитіл набагато вище, ніж при первинній природній інфекції кору.
Люди з атиповою формою кору, здається, не передають вірус кору іншим.
Лабораторні дані — Тромбоцитопенія, лейкопенія та Т-клітинна цитопенія можуть спостерігатися під час інфекції кору. Рентгенографія грудної клітки може продемонструвати інтерстиціальний пневмоніт.
Зразки біопсії лімфоїдної тканини до появи екзантеми можуть продемонструвати ретикулоендотеліальні гігантські клітини. Гістологічний аналіз енантеми або екзантеми та цитологічне дослідження виділень з носа також може продемонструвати епітеліальні гігантські клітини.
УСКЛАДНЕННЯ
Приблизно в 30% випадків кору виникає одне або більше ускладнень. Діарея є найпоширенішим ускладненням; більшість смертей відбувається внаслідок ускладнень дихальних шляхів або енцефаліту. Середній отит зустрічається в 5-10% випадків і частіше зустрічається у молодих людей. Ризик ускладнень підвищується в умовах обмежених ресурсів, де летальність становить від 4 до 10 відсотків.
Пригнічення імунітету та вторинна інфекція
Інфекція вірусом кору може призвести до пригнічення імунітету та вторинних інфекцій, які є важливими компонентами захворюваності та смертності від кору. Вторинні та супутні інфекції можуть включати бактеріємію, пневмонію, гастроентерит і середній отит. Патогени включають віруси (наприклад, вірус парагрипу та аденовірус) і бактерії (наприклад, Staphylococcus aureus, Streptococcus pneumoniae, Haemophilus influenzae, Streptococcus pyogenes ). Також було описано реактивацію туберкульозу на тлі нещодавно перенесеної інфекції кору. Імунні дефекти, пов’язані з кором, можуть бути причиною підвищення смертності протягом трьох років після зараження.
Декілька імунних змін були пов’язані з інфекцією вірусу кору, включаючи Т-клітинну лімфопенію з виснаженням Т-залежних ділянок лімфатичних вузлів і селезінки, шкірну анергію, зниження проліферації Т-клітин in vitro за допомогою мітогенів або алоантигенів, а також зниження виробництва антитіл.
Як приклад впливу на гуморальний імунітет, одне дослідження 77 невакцинованих дітей показало, що від 11 до 73 відсотків виміряного масиву антитіл до інших патогенів було втрачено після природного зараження кором. В іншому звіті генетичне секвенування В-клітин, зібраних у пацієнтів до та після зараження вірусом кору, свідчить про неповне відновлення наївного пулу В-клітин; також виявлено виснаження В-клітин пам'яті.
Шлунково-кишковий тракт — найчастішим ускладненням є діарея; це відбувається приблизно в 8 відсотках випадків. Інші шлунково-кишкові ускладнення включають гінгівостоматит, гастроентерит, гепатит, мезентеріальний лімфаденіт і апендицит. В умовах обмежених ресурсів стоматит і діарея, спричинені кором, можуть призвести до погіршення харчового статусу.
Легеневі — пневмонія є найпоширенішою причиною смерті дітей від кору; це відбувається приблизно в 6 відсотках випадків. Інфекції дихальних шляхів найчастіше зустрічаються у пацієнтів віком до 5 років і старше 20 років.
Легеневі ускладнення вірусної інфекції кору включають бронхопневмонію, ларинготрахеобронхіт (круп) і бронхіоліт. Кір також асоціюється з розвитком бронхоектазів, які можуть спричиняти рецидиви респіраторних інфекцій. Бактеріальна суперінфекція може виникнути в 5% випадків.
Неврологічні — Неврологічні ускладнення, пов’язані з кором, включають енцефаліт, гострий дисемінований енцефаломієліт і підгострий склерозуючий паненцефаліт.
Гостра енцефалопатія, спричинена кором, була описана на тлі інфікування вірусом імунодефіциту людини; цей прояв зустрічається рідко.
Енцефаліт — Енцефаліт виникає приблизно в 1 випадку на 1000 випадків кору. Зазвичай він з’являється протягом кількох днів після висипу, як правило, на 5-й день (від 1 до 14 днів); Симптоми можуть включати лихоманку, головний біль, блювоту, ригідність шиї, подразнення мозкових оболонок, сонливість, судоми та кому. Гострий коровий енцефаліт також може виникнути за відсутності висипу. В аналізі спинномозкової рідини відмічається плеоцитоз (переважно лімфоцитів), підвищена концентрація білка та нормальна концентрація глюкози. Приблизно 25 відсотків дітей мають наслідки нервового розвитку; швидко прогресуюча та летальна хвороба виникає приблизно в 15 відсотках випадків.
Гострий розповсюджений енцефаломієліт — гострий розповсюджений енцефаломієліт (ADEM) є демієлінізуючою хворобою, яка виникає приблизно в 1 випадку на 1000 випадків кору. ADEM вважається постінфекційною аутоімунною відповіддю; це може бути спровоковано низкою інфекційних причин.
ADEM проявляється під час фази одужання від кору, як правило, протягом двох тижнів після екзантеми. Навпаки, підгострий склерозуючий паненцефаліт зазвичай проявляється через роки після первинної інфекції.
Клінічні прояви ADEM включають лихоманку, головний біль, ригідність шиї, судоми та зміни психічного стану, такі як сплутаність свідомості, сонливість або кома. Інші прояви можуть включати атаксію, міоклонус, хореоатетоз і ознаки мієліту, такі як параплегія, квадриплегія, втрата чутливості, втрата контролю над сечовим міхуром і кишечником і біль у спині. Аналіз спинномозкової рідини в основному демонструє лімфоцитарний плеоцитоз і підвищену концентрацію білка.
ADEM після інфікування кором пов’язаний із смертністю від 10 до 20 відсотків; це вище, ніж смертність від ADEM через інші причини (до 7 відсотків). Резидуальні неврологічні аномалії є поширеними серед тих, хто вижив, включаючи розлади поведінки, когнітивний дефіцит та епілепсію.
Підгострий склерозуючий паненцефаліт — SSPE — це летальне, прогресуюче дегенеративне захворювання центральної нервової системи, яке зазвичай виникає через 7–10 років після природного зараження вірусом кору. Його патогенез недостатньо вивчений, але може включати стійку інфекцію генетичним варіантом вірусу кору в центральній нервовій системі.
Захворюваність на SSPE зростає, коли рівень вакцинації падає.
Загалом, пацієнти з SSPE ≤20 років і хворіють через 7-10 років після природного зараження кором. Інфікування кором у ранньому віці є фактором ризику SSPE; близько половини пацієнтів із SSPE хворіли на кір у віці до двох років. Вважається, що ризик SSPE після імунізації проти кору нижчий, ніж після природного зараження кором; згідно з Центрами контролю та профілактики захворювань США, ризик SSPE після вакцинації становить ≤1/12 ризику SSPE після інфекції.
Інші ускладнення — Очні ускладнення кору включають кератит (часта причина сліпоти) і виразку рогівки.
Серцеві ускладнення кору включають міокардит і перикардит.
ГРУПИ РИЗИКУ УСКЛАДНЕНЬ
Групи підвищеного ризику розвитку ускладнень кору включають пацієнтів з ослабленим імунітетом, вагітних жінок, осіб з дефіцитом вітаміну А або поганим харчовим статусом, а також осіб у старшому віці.
Пацієнти з ослабленим імунітетом — Пацієнти з дефектами клітинно-опосередкованого імунітету (наприклад, СНІД, лімфома або інші злоякісні новоутворення, а також ті, хто отримує ліки, що пригнічують Т-клітини), знаходяться в групі ризику важкої, прогресуючої інфекції, викликаної вірусом кору.
Клінічна картина кору у хворих з ослабленим імунітетом може бути нетиповою. Екзантема може бути відсутньою, швидкоплинною або сильною та десквамативною; також була описана пурпура. Таким чином, високий рівень підозри повинен бути присутнім, коли пацієнт з ослабленим імунітетом має пневмонію або енцефаліт, особливо після контакту з кором і незважаючи на історію попередньої імунізації.
Діти з вірусом імунодефіциту людини (ВІЛ) можуть захворіти на кір у більш ранньому віці, ніж ВІЛ-неінфіковані діти (11 проти 15 місяців).
Вірусна інфекція кору може мати тимчасовий пригнічуючий ефект на реплікацію ВІЛ; Було висунуто гіпотезу, що інфекція кору призводить до імунної активації з факторами, які пригнічують реплікацію вірусу ВІЛ. У дослідженні 93 ВІЛ-інфікованих дітей, госпіталізованих із захворюванням на кір, середній рівень рибонуклеїнової кислоти (РНК) ВІЛ у плазмі був нижчим, ніж середній рівень РНК ВІЛ у плазмі серед ВІЛ-інфікованих дітей без гострого захворювання (5339 проти 228 454 копій/мл); медіана рівня піднялася до 60 121 при виписці та 387 148 копій/мл через місяць спостереження відповідно.
Серологія може бути некорисною для діагностики кору у пацієнтів з ослабленим імунітетом через недостатній синтез антитіл. У цих випадках слід застосувати альтернативні діагностичні підходи, як описано нижче. Для остаточного діагнозу може знадобитися біопсія залучених тканин.
Вагітні жінки
Кір під час вагітності пов’язаний із підвищеним ризиком серйозних ускладнень у матері та плода. В одному дослідженні за участю 55 вагітних жінок, хворих на кір у Намібії, ускладнення, пов’язані з кором, включали діарею (60 відсотків), пневмонію (40 відсотків) і енцефаліт (5 відсотків). З 42 вагітностей із відомими результатами 60 відсотків мали принаймні один несприятливий результат для матері, плода чи новонародженого, а 12 відсотків жінок померли. Ризик низької ваги при народженні, спонтанного аборту, внутрішньоутробної загибелі плоду та смерті матері був значно підвищений. Інше дослідження відзначило підвищення частоти передчасних пологів.
Зараження матері вірусом кору під час пологів не завжди пов’язане з інфекцією новонародженого. Вроджений кір (визначається появою корового висипу протягом 10 днів після народження) та постнатально набутий кір (визначається як поява корового висипу протягом 14-30 днів після народження) пов’язані зі спектром захворювань, починаючи від легких до важких захворювань.
ДІАГНОСТИКА
Діагноз кору слід розглядати у пацієнта з фебрильним висипом і клінічно сумісними симптомами (наприклад, кашель, нежить і кон’юнктивіт), особливо в умовах нещодавнього контакту з особою з фебрильним висипом або подорожі до зона високої поширеності кору, особливо за відсутності імунітету проти кору.
Діагноз інфекції, викликаної вірусом кору, зазвичай встановлюється на основі принаймні одного з наступного: позитивний серологічний тест на антитіла IgM проти кору в сироватці крові, значне підвищення рівня антитіл IgG проти кору між гострим і реконвалесцентним титрами, виділення вірусу кору в культурі або виявлення кору. РНК вірусу методом полімеразної ланцюгової реакції зворотної транскрипції (ЗТ-ПЛР). Підхід до діагностики різниться залежно від регіональної поширеності кору:
- Низький рівень поширеності кору (високе охоплення вакцинацією проти кору) – у регіонах з низьким рівнем поширеності кору про випадки підозри або підтвердженого захворювання на кір слід повідомляти місцевим органам охорони здоров’я, які можуть надати вказівки щодо збору зразків для діагностики, а також заходів з інфекційного контролю. Загалом корисно отримати три зразки від пацієнтів із підозрою на кірову інфекцію: зразок сироватки на кір IgM, мазок із горла або носоглотки на вірусний посів і зразок сечі на вірусний посів. RT-PCR корисна, якщо доступна. У разі діагностичної невизначеності діагноз може бути підтверджений оцінкою парних сироваток гострої та реконвалесцентної сироваток на IgG проти вірусу кору; щонайменше чотириразове збільшення титру антитіл проти кору свідчить про інфекцію.
- Висока поширеність кору (низьке охоплення вакцинацією проти кору) – у регіонах з високою поширеністю кору Всесвітня організація охорони здоров’я виступає за використання сироваткового IgM як стандартного тесту для підтвердження діагнозу кору. Проте аналіз IgM проти вірусу кору слід інтерпретувати з обережністю, оскільки повідомлялося про хибнопозитивні та хибнонегативні результати..
Серологія (протикоровий IgM) є найпоширенішим лабораторним методом діагностики вірусної інфекції кору. Виявлення специфічних для вірусу кору IgM у сироватці крові або ротовій рідині є діагностикою гострої інфекції, хоча хибнопозитивні результати можуть траплятися рідко, а чутливість окремих аналізів різна. Протикоровий IgM зазвичай виявляється через три дні після появи екзантеми; його можна не виявити в день появи екзантеми. IgM зазвичай не виявляється приблизно через 30 днів після екзантеми. Протикоровий IgG зазвичай не виявляється протягом 7 днів після появи висипу, але згодом досягає піка приблизно через 14 днів після появи екзантеми.
ДИФЕРЕНЦІЙНА ДІАГНОСТИКА
Диференційна діагностика кору залежить від клінічної стадії.
Лихоманку денге можна помилково прийняти за кір під час продромального періоду або після появи екзантеми, і її слід враховувати в умовах відповідного епідеміологічного впливу. Денге можна діагностувати за допомогою серологічного дослідження.
У продромальному періоді диференційна діагностика включає:
- Звичайні респіраторні віруси дитячого віку. Сюди входять риновіруси, парагрип, грип, аденовіруси та респіраторно-синцитіальні вірусні інфекції. Лихоманка, спричинена інфекцією кору, як правило, більш виражена, ніж лихоманка, спричинена іншими респіраторними вірусами; їх можна відрізнити за допомогою мазка з носа для полімеразної ланцюгової реакції
- Плями Фордайса – плями Копліка можна помилково прийняти за плями Фордайса (крихітні жовто-білі гранули, які іноді виявляються на слизовій оболонці щік або губ, що є результатом доброякісних ектопічних сальних залоз). На відміну від плям Копліка, плями Фордайса не виникають на фоні еритематозної слизової оболонки.
Диференційна діагностика корової екзантеми
|
Вірусні інфекції, пов’язані з висипом |
|
|
Краснуха |
Інфекція краснухи характеризується висипом (схожим на кір), лихоманкою та лімфаденопатією (поставикулярною, задньошийною та/або субокципітальною аденопатією); але загалом симптоми відносно легкі. |
|
Інфекційна еритема або «п'ята хвороба» (парвовірус людини B19) |
У дітей часто з’являється характерна висипка, яка виглядає як «ляпані щоки». |
|
Roseola infantum або exanthem subitum (вірус герпесу людини 6 або 7) |
В основному спостерігається у немовлят і маленьких дітей; roseola infantum характеризується високою температурою (3-4 дні) з подальшим генералізованим макулопапульозним висипом, який поширюється від тулуба до обличчя та кінцівок. |
|
Інфекційний мононуклеоз (вірус Епштейна-Барр або цитомегаловірус) |
Для інфекційного мононуклеозу характерні фарингіт, лихоманка, лімфаденопатія. Макулопапульозний висип зазвичай виникає після введення ампіциліну. |
|
ВІЛ-інфекція |
Первинна ВІЛ-інфекція характеризується лихоманкою, болем у горлі, нездужанням, головним болем, лімфаденопатією та виразкою на шкірі слизових оболонок. Через 2–4 тижні після первинної ВІЛ-інфекції може з’явитися тимчасовий макулопапульозний висип без свербіння на тулубі чи обличчі. |
|
Бактеріальні інфекції, пов’язані з висипом |
|
|
Скарлатина |
Скарлатина характеризується фарингітом, спричиненим стрептококовою інфекцією групи А, що супроводжується грубим, схожим на наждачний папір, еритематозним висипом, що блідне. |
|
Мікоплазмова інфекція |
Мікоплазмова інфекція характеризується інфекцією дихальних шляхів; у деяких випадках може спостерігатися помірний еритематозний макулопапульозний або везикулярний висип. Рідко виникає мультиформна еритема або синдром Стівенса-Джонсона. |
|
Аутоімунне захворювання сполучної тканини, пов’язане з висипом |
|
|
Ювенільний ідіопатичний артрит і хвороба Стілла у дорослих |
Висип складається з миттєвої плямисто-папульозної висипки лососево-рожевого кольору, яка супроводжується лихоманкою. Висип переважно вражає тулуб і кінцівки, але також може вражати долоні, підошви та іноді обличчя. |
|
Гострий шкірний червоний вовчак |
Висип складається з поширених висипань, часто зосереджених на розгинальних сторонах рук і кистей; зазвичай вона провокується або загострюється під впливом ультрафіолетового світла. |
ЛІКУВАННЯ
Лікування кору є підтримуючим; не існує специфічної противірусної терапії, затвердженої для лікування кору.
Вітамін А відіграє певну роль у певних умовах, про що йдеться нижче. Підтримуюча терапія включає жарознижуючі засоби, рідини та лікування бактеріальних суперінфекцій, таких як бактеріальна пневмонія та середній отит. Також може знадобитися лікування інших ускладнень, таких як судоми та дихальна недостатність.
Антибіотикопрофілактика під час епідемії кору може запобігти ускладненням; необхідні подальші дослідження.
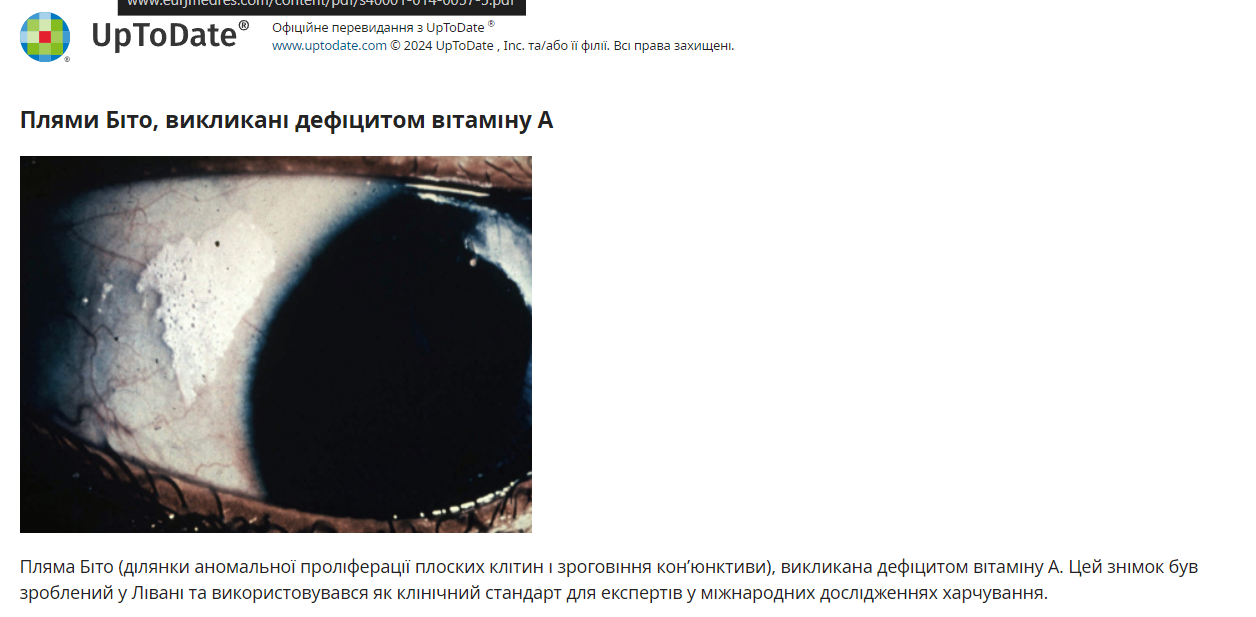
Вітамін А. Дефіцит вітаміну А сприяє уповільненому одужанню та ризику ускладнень, пов’язаних із інфекцією кору. Крім того, рівень вітаміну А знижується під час кору; у дітей з основним дефіцитом вітаміну А кір може призвести до ксерофтальмії. Ксерофтальмія характеризується патологічною сухістю кон’юнктиви та рогівки, спричиненою недостатньою функцією слізних залоз, і проявляється плямами Біто (ділянки аномальної проліферації плоских клітин та зроговіння кон’юнктиви), що прогресують до ксерозу рогівки ( фото 5). сухість) і кератомаляція (розм’якшення)
Добавки вітаміну А можуть бути корисними для зниження тяжкості кору та ризику ускладнень. Деякі дані свідчать про те, що застосування вітаміну А дітям віком до 2 років, хворим на кір, може бути пов’язане зі зниженням смертності.
Дозування вітаміну А полягає в пероральному введенні один раз на день протягом двох днів, як зазначено:
- Немовлята віком до 6 місяців − 50 000 міжнародних одиниць
- Немовлята від 6 до 11 місяців − 100 000 міжнародних одиниць
- Діти ≥12 місяців − 200 000 міжнародних одиниць
Дітям із клінічними ознаками та симптомами важкого дефіциту вітаміну А (такими як ксерофтальмія, кератит, кератокон’юнктивіт, виразка рогівки або плями Біто) третю дозу вітаміну А слід вводити через чотири-шість тижнів.
Рибавірин — враховуючи ризик смертності, пов’язаної з кором, серед осіб у певних групах ризику, ми погоджуємося з деякими експертами, які віддають перевагу використанню рибавірину для лікування пневмонії, викликаної кором, у пацієнтів віком до 12 місяців, пацієнтів віком ≥12 місяців із пневмонією, що потребує штучної вентиляції легенів, та пацієнтів із пригніченням імунітету. пацієнтів. Дозування рибавірину становить від 15 до 20 мг/кг на добу перорально у 2 прийоми. Оптимальна тривалість терапії невідома; тривалість від п’яти до семи днів може бути доцільною, керуючись клінічним станом пацієнта (респіраторні симптоми та результати рентгенограми грудної клітки).
Досліджувані методи лікування — препарати для лікування підгострого склерозуючого паненцефаліту (SSPE) були оцінені з метою стабілізації та уповільнення прогресування; ці агенти залишаються досліджуваними.
Ізопринозин має активність in vitro проти мРНК вірусів; його вводять перорально і, як правило, добре переносяться.
Інтерферон-альфа або бета має противірусну дію; його можна вводити як інтратекально, так і внутрішньовенно. Деякі дані свідчать про тимчасові переваги виживання. Проте в одному дослідженні, що включало 67 осіб із SSPE, не було різниці у виживанні пацієнтів, які отримували комбіновану терапію (внутрішньошлуночковий інтерферон-альфа та ізопринозин) або монотерапію ізопринозином (35 відсотків); однак виживаність серед пацієнтів, які отримували лікування, була вищою, ніж у історичній контрольній групі (яка повідомила про спонтанне покращення у 5-10% випадків).
ПРОФІЛАКТИКА
Вакцинація проти кору, епідемічного паротиту та краснухи — вакцинація призвела до переривання передачі вірусу кору в розвинених країнах світу та забезпечує захист невакцинованим особам через колективний імунітет. Щоб порушити широку передачу, колективний імунітет повинен підтримуватися на рівні вище 85-95 відсотків.
Інфекційний контроль. У стаціонарних умовах показані запобіжні заходи щодо повітряно-крапельної передачі протягом чотирьох днів після появи висипки у здорових пацієнтів і протягом усього періоду хвороби у пацієнтів з ослабленим імунітетом.
Сприйнятливі особи не повинні входити в кімнату пацієнтів з підозрою або підтвердженим кір. Сприйнятливі особи повинні бути усунені від роботи з 5 по 21 день після впливу. Якщо випадок підтвердиться, слід виключити навіть тих, хто був вакцинований протягом 72 годин.
В амбулаторних умовах пацієнтів із фебрильною висипкою слід супроводжувати в окрему зону очікування або негайно поміщати в окрему кімнату, бажано з негативним тиском відносно інших зон догляду за пацієнтами. Як пацієнти, так і персонал повинні носити відповідні маски/респіратори (маски для пацієнтів, щоб запобігти утворенню крапель, і респіратори для персоналу, щоб фільтрувати частинки, що знаходяться в повітрі, незалежно від статусу імунітету). Якщо пацієнти не госпіталізовані, їм слід сказати, що вони повинні залишатися в ізоляції вдома протягом чотирьох днів після появи висипань. Вірус кору може залишатися в повітрі до двох годин; тому кімнату, яку займає підозрюваний випадок, не можна використовувати протягом двох годин після відходу пацієнта.
ДЖЕРЕЛО: https://www.uptodate.com/
На платформі Accemedin багато цікавих заходів! Аби не пропустити їх, підписуйтесь на наші сторінки! Facebook. Telegram. Viber. Instagram.
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу
Від профілактики до лікування: як вакцини ...

Новий потужний антибіотик із Streptomyces ...

Всесвітній день боротьби з пневмонією
FDA відкликає 500 000 тестів на COVID чере ...

Вживання більшої кількості харчових консер ...
Клінічна загадка: діарея та тахіпное у сту ...



.jpg)
