COVID-19: обстеження та лікування дорослих із стійкими симптомами після гострого захворювання («Довгий COVID»)
Дата публікації: 01.11.2023
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: симптоми, коронавірус, COVID-19, клінічна ностанова, Довгий COVID

Процес одужання від COVID-19 триває безперервно; на ранніх стадіях гострого перебігу COVID-19 лікування зосереджено на виявленні та лікуванні гострих ускладнень, пов’язаних із COVID-19, тоді як після одужання від гострої фази деякі пацієнти потребують обстеження та лікування постійних або нових симптомів.
Незважаючи на відсутність загальноприйнятих визначень стадій одужання від COVID-19, ми загалом погоджуємося з наступними категоріями, запропонованими Центрами з контролю та профілактики захворювань (CDC) і Всесвітньою організацією охорони здоров’я (ВООЗ):
● Гострий COVID-19 – Симптоми COVID-19 протягом чотирьох тижнів після початку захворювання.
● Стан після COVID-19 – широкий спектр симптомів (фізичних і психічних) і кластерів симптомів, які розвиваються під час або після COVID-19, тривають ≥2 місяці (тобто три місяці від початку хвороби), впливають на життя пацієнта, і не пояснюються альтернативним діагнозом.
Складнощі з визначенням та оцінкою станів після COVID-19 — чи є сукупність симптомів і постійних проблем, які відчувають пацієнти, новий синдром, унікальний для COVID-19, чи воно збігається з одужанням від інших інфекційних і критичних захворювань, не було визначено. Крім того, важливо зазначити, що багато досліджень, які оцінюють поширеність і тяжкість постійних симптомів після COVID-19, мають значні методологічні обмеження, такі як відсутність контрольної популяції, упередженість відбору та звітності, а також відсутність стандартизованих протоколів оцінки.
ПРОФІЛАКТИКА ПОСТКОВІДНИХ СТАНІВ
Найефективнішим засобом запобігання постковідним станам також є запобігання COVID-19 (наприклад, вакцинація, маскування, соціальне дистанціювання, гігієна рук). Цілком імовірно, що будь-який захід, який зменшує захворюваність або тяжкість гострої інфекції COVID-19, своєю чергою зменшить захворюваність і тяжкість станів після COVID-19.
Кілька досліджень повідомляють про нижчі показники симптомів після COVID-19 у пацієнтів, які отримали щеплення. Дослідження «випадок-контроль» показало, що як інтенсивність симптомів у перший тиждень хвороби, так і стійкі симптоми, визначені як симптоми через 28 днів або більше, були значно рідше серед тих, у кого розвинулась інфекція SARS-CoV-2 після вакцинації, порівняно з невакцинованими випадками. Крім того, ті, хто був щеплений, частіше були безсимптомними. Ще одне велике обсерваційне когортне дослідження з дев’яти італійських центрів із загалом 2560 пацієнтів із легкою формою COVID-19 повідомило, що порівняно з невакцинованими особами поширеність післягострих ускладнень інфекції SARS-CoV-2 (PASC) зменшилася у вакцинованих осіб залежно від дози: 42 відсотки у невакцинованих пацієнтів проти 30 відсотків у пацієнтів з однією дозою вакцини, 17 відсотків у пацієнтів з двома дозами вакцини (відношення шансів [OR] 0,25, 95% ДІ 0,07-0,87) і 16 відсотків у пацієнтів з трьома дозами (OR 0,16, 95% ДІ 0,03-0,84). Літній вік, вищий індекс маси тіла та супутні захворювання, такі як алергія та обструктивне захворювання легень, були пов’язані з підвищеним ризиком PASC.
Інший попередньо визначений аналіз випробування, що вивчає кілька методів лікування COVID-19, також повідомив про зниження поширеності інвалідності у пацієнтів, які отримували певні препарати. Наприклад, антагоністи рецепторів інтерлейкіну-6 мали 93-відсоткову ймовірність зниження інвалідності. Навпаки, лопінавір-ритонавір мав 92-відсоткову ймовірність погіршення інвалідності.
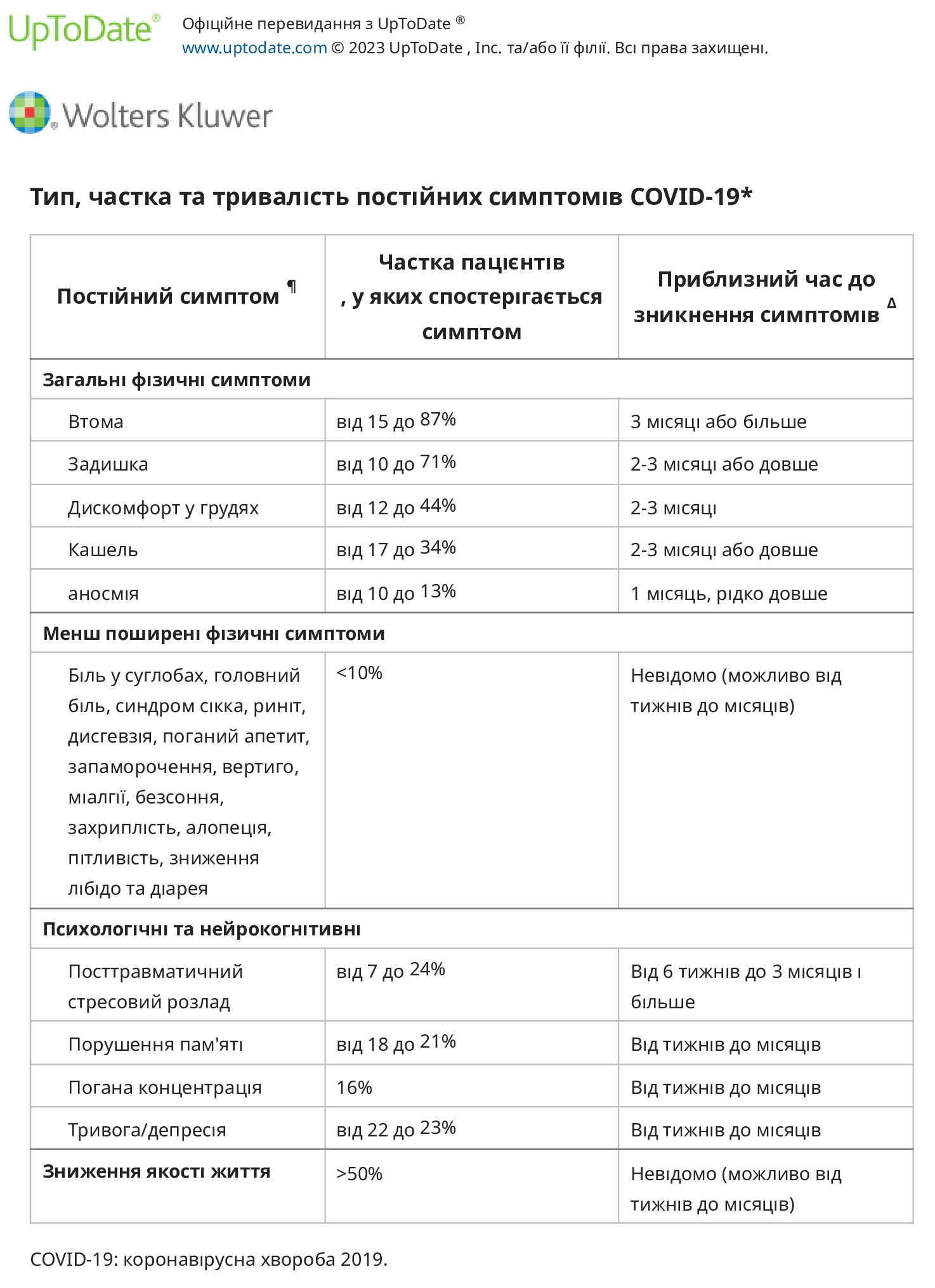
Постійні симптоми. Постійні фізичні симптоми після гострого захворювання на COVID-19 є поширеними і зазвичай включають втому, задишку, біль у грудях і кашель. Пацієнти, які одужують від COVID-19, також можуть мати додаткові психологічні (наприклад, тривога, депресія, посттравматичний стресовий розлад [ПТСР]) і когнітивні (наприклад, погана пам’ять і концентрація) симптоми, подібні до синдрому, який відчувають пацієнти, які одужують від інших відомих критичних захворювань. як синдром після інтенсивної терапії (PICS). Тривалі симптоми можуть супроводжуватися легкою або важкою хворобою та включають:
● Фізичні симптоми. Кілька серій спостережень описують постійні симптоми у пацієнтів після гострого захворювання на COVID-19, причому у однієї третини або більше спостерігається більше ніж один симптомів. Поширені стійкі фізичні симптоми включають:
- Втома (від 13 до 87 відсотків).
- Задишка (від 10 до 71 відсотка).
- Біль або стиснення в грудях (від 12 до 44 відсотків).
- Кашель (від 17 до 34 відсотків).
Рекомендуємо навчальний курс «Постковідний синдром».
Менш поширені постійні соматичні симптоми включають аносмію, біль у суглобах, головний біль, синдром сухої хвороби, риніт, дисгевзію, поганий апетит, запаморочення (від ортостазу, постуральної тахікардії або вертиго), міалгії, безсоння, захриплість, алопецію, пітливість, зниження лібідо та діарею.
● Психологічні або когнітивні – Психологічні та когнітивні скарги також є поширеними під час одужання від гострої форми COVID-19 і можуть спостерігатися частіше, ніж у тих, хто одужує від подібних захворювань. В одному дослідженні 100 пацієнтів із гострою формою COVID-19, які були виписані з лікарні, 24 відсотки повідомили про посттравматичний стресовий розлад, 18 відсотків мали нові або погіршилися проблеми з пам’яттю, а 16 відсотків мали нові або погіршилися проблеми з концентрацією; кількість була вищою серед пацієнтів, які потрапили до відділення інтенсивної терапії (ВІТ). В інших дослідженнях майже половина тих, хто пережив COVID-19, повідомили про погіршення якості життя, 22 відсотки мали тривогу/депресію, а 23 відсотки пацієнтів мали постійні психологічні симптоми через три місяці. Серед осіб, які пережили реанімацію, інше дослідження повідомило про тривогу у 23 відсотків, депресію у 18 відсотків і посттравматичні симптоми у 7 відсотків.
Психологічні скарги можуть спостерігатися частіше, ніж у тих, хто одужує від аналогічних захворювань. Як приклад, ретроспективне дослідження електронних медичних записів у Сполучених Штатах показало, що ризик розвитку нового психіатричного захворювання після COVID-19 був вищим порівняно з тими, хто одужував від інших медичних захворювань, таких як грип.
● PICS – серед осіб, які перенесли реанімацію, принаймні три чверті людей із COVID-19 повідомляють про принаймні один компонент PICS. У дослідженні за участю 301 особи, яка пережила відділення інтенсивної терапії, 74 відсотки пацієнтів мали принаймні один компонент PICS протягом одного року; найпоширенішими симптомами були фізична слабкість (39 відсотків), скутість/біль у суглобах (26 відсотків), психічна/когнітивна дисфункція (26 відсотків) і міалгії (21 відсоток). Важливо, що виживаність, а також частота й тяжкість інвалідності, яку відчувають ті, хто пережив COVID-19 у відділенні інтенсивної терапії, через шість місяців, здається, подібні до тих, які зазнають люди, які не пережили COVID-19 у відділенні інтенсивної терапії. В одному ретроспективному аналізі люди, які пережили гострий респіраторний дистрес-синдром, пов’язаний з COVID (ГРДС), рідше страждали від тривоги та депресії порівняно з ГРДС, не пов’язаним з COVID.
●Функціональна недієздатність – стійкі симптоми можуть вплинути на функціональну здатність. Як приклади:
- В одному ретроспективному дослідженні приблизно 1300 госпіталізованих пацієнтів з COVID-19, виписаних додому, незважаючи на медичне обслуговування вдома, лише 40 відсотків пацієнтів були незалежними у всіх повсякденних діях (ADL) протягом 30 днів.
- В іншому дослідженні майже 40 відсотків пацієнтів не змогли повернутися до нормальної діяльності через 60 днів після виписки з лікарні.
- В іншому дослідженні 219 пацієнтів, які були госпіталізовані з COVID-19, 53 відсотки мали обмежені функціональні порушення (як виміряно за допомогою короткочасної батареї фізичної працездатності [SPPB] і тесту двохвилинної ходьби) через чотири місяці.
- Серед тяжкохворих пацієнтів із COVID-19 рівень втрати працездатності через шість місяців не відрізняється від такого у пацієнтів із критичним захворюванням, не пов’язаним з COVID-19, незважаючи на більшу тривалість ШВЛ.
Очікуваний час одужання — час до зникнення симптомів залежить від преморбідних факторів ризику, а також від тяжкості гострого захворювання та спектру симптомів, які відчуває пацієнт. Однак, незважаючи на ранні дані, які свідчать про коротше відновлення (наприклад, два тижні) для тих, хто має легку форму захворювання, і більш тривале відновлення (наприклад, два-три місяці або довше) для тих, хто має більш важке захворювання, існує велика варіабельність вчасно до зникнення симптомів. У найбільшому дослідженні на сьогоднішній день довга тривалість симптомів COVID становила дев’ять місяців у госпіталізованих осіб і чотири місяці в госпіталізованих осіб. Серед пацієнтів із тривалим COVID-19 15 відсотків продовжували відчувати симптоми через рік, але діапазон був широким (95% інтервал невизначеності, 10,3-21,1 відсотка).
Деякі симптоми зникають швидше, ніж інші. Наприклад, лихоманка, озноб і нюхові/смакові симптоми зазвичай зникають протягом двох-чотирьох тижнів, тоді як втома, задишка, стиснення в грудях, м’язово-скелетний біль, когнітивні порушення та психологічні ефекти можуть тривати місяцями (наприклад, від 2 до 12 місяців). Дані щодо окремих симптомів наведені нижче:
●Втома, слабкість і низька витривалість. Втома є найпоширенішим симптомом, з яким стикаються пацієнти незалежно від необхідності госпіталізації. Хоча втома зникає у більшості пацієнтів, вона може бути глибокою і тривати протягом трьох місяців або довше, особливо серед тих, хто пережив реанімацію.
●Задишка – у пацієнтів із COVID-19 і диспное задишка може зберігатися, повільно зникаючи у більшості пацієнтів протягом двох-трьох місяців, іноді довше (наприклад, до 12 місяців).
●Хронічний кашель – у кількох дослідженнях багато пацієнтів відчували постійний кашель через два-три тижні після початкових симптомів. У більшості пацієнтів кашель зникав через 3 місяці і рідко зберігався до 12 місяців.
●Дискомфорт у грудній клітці – серед пацієнтів із COVID-19 дискомфорт у грудній клітці є поширеним явищем і може повільно зникати. Дискомфорт у грудях зберігається у 12-22 відсотків пацієнтів приблизно через два-три місяці після гострої інфекції COVID-19, рідко довше.
●Зміна смаку та запаху. Кілька досліджень вивчали відновлення нюхових і смакових симптомів у пацієнтів з COVID-19. Більшість мають повне або майже повне одужання через 1–3 місяці після гострого захворювання, хоча у невеликої частини (<5 відсотків) ці симптоми зберігалися довше. Пацієнти з гіпосмією та пацієнти чоловічої статі можуть одужати швидше порівняно з тими, хто має аносмію або є жінками.
●Кістково-м’язовий біль – Симптоми опорно-рухового апарату є поширеними під час і після COVID-19. У метааналізі обсерваційних досліджень, що включали понад 25 000 пацієнтів (амбулаторних пацієнтів і пацієнтів, які раніше були госпіталізовані) протягом чотирьох тижнів, спостерігалися стійкі симптоми опорно-рухового апарату, включаючи міалгію у 5,7 відсотка, артралгію у 4,6 відсотка та біль у грудях у 7,9 відсотка пацієнтів [94]. ]. Поширеність скелетно-м’язового болю після COVID-19 зросла через 60 днів, але знизилася через 180 днів.
● Нейрокогнітивні симптоми. Дані свідчать про те, що проблеми з концентрацією та пам’яттю зберігаються протягом шести тижнів або більше у пацієнтів з COVID-19 після виписки з лікарні.
● Психологічні – Обсерваційні дослідження повідомляють, що психологічні симптоми (наприклад, тривога, депресія, посттравматичний стресовий розлад) є поширеними після гострої інфекції COVID-19, причому тривога є найпоширенішою. Загалом, психологічні симптоми з часом покращуються, але можуть зберігатися понад шість місяців у підгрупи тих, хто вижив. Ті, хто госпіталізований, ймовірно, мають більший ризик стійких психологічних симптомів.
Ризик повторної госпіталізації. Більшість пацієнтів, госпіталізованих із COVID-19, успішно виписують, хоча приблизно від 10 до 20 відсотків потребують повторної госпіталізації протягом 30 і 60 днів відповідно. Лабораторне дослідження
Загальні лабораторні дослідження — Необхідність лабораторних досліджень у пацієнтів, які одужали від гострого захворювання на COVID-19, визначається ступенем тяжкості та відхиленнями результатів аналізів під час гострого захворювання та наявними симптомами. Більшість пацієнтів, які мають відхилення від норми лабораторних тестів на момент встановлення діагнозу, покращуються під час одужання.
● Для більшості пацієнтів, які одужали від легкого гострого перебігу COVID-19, лабораторні дослідження не потрібні.
● Для пацієнтів, які одужують після більш важкої хвороби, пацієнтів із виявленими відхиленнями лабораторних показників, пацієнтів, які були виписані з лікарні чи стаціонарного реабілітаційного закладу, або для пацієнтів із нез’ясовними симптомами, які тривають, доцільно отримати наступне:
- Загальний аналіз крові
- Хімічні аналізи крові, включаючи електроліти, азот сечовини крові (BUN) і креатинін сироватки
- Дослідження функції печінки, включаючи сироватковий альбумін
● Додаткові лабораторні тести, які можуть бути доречними для окремих пацієнтів, включають:
- Мозковий натрійуретичний пептид (BNP) і тропонін у пацієнтів, перебіг яких був ускладнений серцевою недостатністю або міокардитом, або у пацієнтів із можливими серцевими симптомами прихованого міокардиту (наприклад, задишка, дискомфорт у грудях, набряк).
- D-димер у пацієнтів із нез’ясованою персистуючою або новою задишкою або у будь-якого пацієнта, у якого є занепокоєння щодо тромбоемболічного захворювання.
- Дослідження щитовидної залози у тих, у кого спостерігається незрозуміла втома або слабкість.
- Креатинінкіназа у пацієнтів зі слабкістю або чутливістю м’язів.
Зазвичай ми не контролюємо параметри коагуляції (наприклад, фібриноген, продукти розпаду фібриногену, активований тромбопластиновий час, міжнародне нормалізоване співвідношення та рівні D-димеру) або запальні маркери (наприклад, швидкість осідання еритроцитів, С-реактивний білок, феритин, інтерлейкін-6).) до роздільної здатності.
Тестування та серологія на COVID-19 — Ми регулярно не перевіряємо пацієнтів на активну інфекцію SARS-CoV-2 під час подальшого амбулаторного обстеження.
Крім того, немає жодної клінічної користі в отриманні серології (антитіл) проти SARS-CoV-2 у пацієнтів, гостра інфекція яких підтверджена позитивним молекулярним тестом (тобто тестом ампліфікації нуклеїнової кислоти [NAAT], полімеразною ланцюговою реакцією зворотної транскриптази [RT] -ПЛР] тест) або тест на антиген. Однак для пацієнтів, які раніше перенесли COVID-19 на підставі симптомів, але без задокументованого позитивного молекулярного тесту чи тесту на антиген, цінність отримання серології на SARS-CoV-2 незрозуміла. Незважаючи на це, іноді ми отримуємо серологію для проведення додаткового тестування або прийняття рішення (наприклад, донорство реконвалесцентної плазми, оцінка незрозумілих симптомів).

ОЦІНКА ТА УПРАВЛІННЯ УСКЛАДНЕННЯМИ ТА СТІЙКИМИ СИМПТОМАМИ
Після гострого захворювання ми заохочуємо пацієнтів відновити свою повсякденну діяльність відповідно до норми. У той час як очікується, що у більшості пацієнтів, особливо у пацієнтів з легким перебігом захворювання, симптоми зникнуть протягом перших кількох тижнів після гострого захворювання, у деяких пацієнтів одужання може відбуватися повільніше, ніж очікувалося, або з’являться нові чи прогресуючі симптоми. Пацієнтів, у яких симптоми не зникають або з’являються нові чи прогресуючі симптоми, слід негайно обстежити. У рамках первинної оцінки пацієнтів у нашій клініці після COVID-19 ми зазвичай використовуємо стандартизовані заходи скринінгу, щоб доповнити нашу звичайну клінічну оцінку, спрямовану на виявлення симптомів. Як приклади ми використовуємо скринінгові тести, рекомендовані Міжнародною консенсусною конференцією Critical Care International Consensus Conference для прогнозування та виявлення тривалих фізичних і психічних розладів після критичних захворювань. Це може допомогти визначити важливу інформацію про медичні та психологічні проблеми, що може спонукати до додаткового обстеження, лікування та направлення до спеціалістів, якщо це необхідно.
Серцево-легеневі симптоми
Клінічна оцінка — Ми запитуємо про постійну задишку (у спокої та при навантаженні), кашель, дискомфорт у грудях, плевритний біль і хрипи. Ми також запитуємо про ортопное, біль у грудній клітці (при фізичному навантаженні, позиційному), периферичний набряк, серцебиття, запаморочення, ортостаз і передсинкопе або синкопе. Зазвичай ми використовуємо модифіковану шкалу задишки Борга для оцінки загальних симптомів задишки. Ми також запитуємо про потреби в додатковому кисні та отримуємо дані пульсоксиметрії (SpO 2).
Ми проводимо повне обстеження грудної клітки, щоб оцінити наступне:
● Фіброз
● Плевральний випіт (наприклад, тупість при перкусії).
● Консолідація (наприклад, егофонія).
● Серцево-судинна система, включаючи оцінку шумів, тертя перикарда, третього або четвертого тонів серця, розтягнення яремної вени, тонких базилярних хрипів, периферичного набряку та ортостазу.
Серцево-легеневе тестування — при одужанні пацієнтів із COVID-19 із серцево-легеневими симптомами ми отримуємо зображення грудної клітки та електрокардіографію (ЕКГ). Додаткові тести, такі як ехокардіографія, холтерівське моніторування та тести легеневої функції, також можуть бути необхідними у деяких пацієнтів.
Терміни – доступно кілька вказівок щодо визначення часу подальшого обстеження. На основі накопичення даних щодо пацієнтів, які одужують від COVID-19, ми очікуємо, що пошкодження легенів (тобто помутніння, консолідація, потовщення міждолькової перегородки) зникне через два-чотири тижні, але для повного усунення може знадобитися 12 тижнів або більше, деякі дослідження свідчать про те, що зміни до року, особливо в осіб з тяжким перебігом захворювання. Таким чином, доцільно виконувати рентгенографію грудної клітки через 12 тижнів після виписки, щоб забезпечити повну рентгенографічну роздільну здатність.
Пацієнтам, які мають стійкі рентгенологічні аномалії на 12-му тижні, ми зазвичай проводимо КТ грудної клітки та консультуємося з пульмонологом. Проте легеневі аномалії можуть зберігатися на КТ грудної клітини протягом шести місяців або довше у 50 відсотків раніше госпіталізованих пацієнтів, навіть серед тих, хто має неважке респіраторне захворювання. Повідомлялося про нечасті випадки залишкового фіброзу легень, що вимагали трансплантації легень
● Тестування серця
- Пацієнтам із будь-якими періодичними або постійними серцево-легеневими симптомами, включаючи серцебиття, або з генералізованими конституційними скаргами, такими як слабкість або втома, ми зазвичай виконуємо ЕКГ у 12 відведеннях.
- Для пацієнтів із постійними серцевими симптомами, зокрема серцебиттям або симптомами дисавтономії, незважаючи на непомітну ЕКГ, ми проводимо розширене холтерівське моніторування
- Ми не проводимо регулярно трансторакальної ехокардіографії (ТТЕ) пацієнтам з COVID-19, які одужують. Однак ми отримуємо ТТЕ у пацієнтів з анамнезом або біохімічними ознаками ураження міокарда чи міокардиту або пацієнтів із задишкою та іншими ознаками та симптомами, що вказують на основне захворювання серця (наприклад, ортопное, підвищений тиск у яремних венах, периферичний набряк, хрипи на вдиху, нові бурчить, треться, скаче).
Клінічна корисність магнітно-резонансної томографії серця (МРТ) для виявлення ознак міокардиту, які не були клінічно очевидними під час гострої фази COVID-19, залишається суперечливою. Для пацієнтів, у яких є підозра на міокардит, ми зазвичай направляємо до кардіолога для подальшого обстеження.
● Тестування легеневої функції – у пацієнтів із відсутніми, легкими або зникаючими респіраторними симптомами ми не проводимо тести легеневої функції (PFT). Для пацієнтів, які одужують від COVID-19 і мають стійкі, прогресуючі або нові респіраторні симптоми, ми отримуємо PFT, включаючи спірометрію, об’єм легенів і дифузійну здатність.Оптимальний час для отримання PFT у пацієнта, що видужує, невідомий. Однак, ґрунтуючись на накопиченні даних від пацієнтів із COVID-19 і непрямих доказів від популяції пацієнтів із ГРДС без COVID-19 (яким показано PFTS), ми зазвичай отримуємо дослідження через 6–12 тижнів після виписки з лікарні. Пацієнтам із ГРДС, пов’язаним із COVID-19, у разі виявлення аномалій PFT ми рекомендуємо проходити контрольні PFT через шість місяців, а потім щорічно протягом п’яти років.
● Оцінка фізичної здатності та оксигенації – для будь-якого пацієнта з нез’ясованими респіраторними симптомами після первинної серцево-легеневої оцінки, включаючи оцінку венозної тромбоемболічної хвороби та хвороби серця, а також для пацієнтів, які були госпіталізовані через гостру форму COVID-19, ми зазвичай отримуємо шестихвилинний огляд тест ходьби. Для більшості пацієнтів дослідження газів артеріальної крові (ГКК) зазвичай не є виправданим. Однак у пацієнтів із гострою гіперкапнією, які потребували неінвазивної вентиляції (НІВ; наприклад, постійного позитивного тиску в дихальних шляхах [CPAP] або дворівневого позитивного тиску в дихальних шляхах [BPAP]) під час гострого захворювання, АКГ може скеровувати подальше лікування, особливо у пацієнтів, які потребують продовження НІВ..
Лікування — високоякісні дані для інформування про лікування постійних серцево-легеневих симптомів після одужання від гострої форми COVID-19 обмежені. Наш підхід базується на управлінні симптомами подібних захворювань.
● Задишка. Задишка, пов’язана з пневмонією COVID-19, швидше за все, зменшуватиметься повільно, але може мати тривалий перебіг, особливо у пацієнтів із більш серйозним ураженням легень або нервово-м’язовою слабкістю (наприклад, до 6–12 місяців). Лікування подібне до лікування пацієнтів, які не хворіють на COVID-19.
Як загальна стратегія лікування після COVID-19 ми розглядаємо основну(-і) причину(-и) задишки, яка часто є багатофакторною (наприклад, зникнення пневмонії, організована пневмонія, погіршення стану, нервово-м’язова слабкість, загострення основного захворювання легенів, стеноз трахеї внаслідок інтубації, серцева недостатність).
- Для всіх пацієнтів ми оптимізуємо фармакотерапію для будь-якого виявленого основного захворювання серця чи легенів.
- Для пацієнтів із легкими симптомами (наприклад, бал Борга ≤3), які не мають потреби в кисні та не мають серцевої етіології для своїх симптомів, ми призначаємо дихальні вправи та стратегії лікування задишки
- Пацієнтам, які мають помірну або важку задишку (наприклад, за шкалою Борга >3), постійну десатурацію (SpO 2 ≤92 відсотка), продовжують мати нову потребу в додатковому кисні або мають інші респіраторні симптоми, що стосуються, ми радимо направлення до пульмонолога для додаткового обстеження та розгляду питання про легеневу реабілітацію.
У деяких випадках, можливо, необхідно розглянути пероральні кортикостероїди для пацієнтів з організованою пневмонією внаслідок одужання ГРВІ.
● Кашель. Кашель після одужання від гострої форми COVID-19 лікується, так само як кашель у пацієнтів із поствірусним кашльовим синдромом, гарантуючи, що інші причини кашлю не загострюють симптоми та не сприяють появі симптомів (наприклад, шлунково-кишкова рефлюксна хвороба, астма). Терапія підтримуюча. Зазвичай ми радимо використовувати безрецептурні препарати для придушення кашлю (наприклад, бензонатат, гвайфенезин, декстрометорфан), якщо це необхідно. Інгаляційні препарати (наприклад, інгаляційні бронходилататори або глюкокортикоїди) призначаються рідко, хоча в деяких випадках вони можуть бути корисними. Опіоїди рідко виправдані для лікування кашлю через потенційний ризик заподіяння шкоди, і вони використовуються лише у пацієнтів із важким, нестерпним кашлем, який заважає сну та/або знижує якість життя.
● Дискомфорт/стиснення/біль у грудях. Постійний дискомфорт у грудях після одужання від гострої хвороби COVID-19 може повільно зникати. Як правило, це не вимагає лікування, якщо це не заважає якості життя пацієнта. При тривалому, сильному дискомфорті можна призначати нестероїдні протизапальні препарати (НПЗЗ) за відсутності порушення функції нирок або інших протипоказань. Ми рекомендуємо використовувати найнижчу ефективну дозу протягом найкоротшого періоду часу (наприклад, ібупрофен 400-600 мг перорально кожні вісім годин за потреби протягом одного-двох тижнів).Якщо припускають, що стиснення в грудній клітці спричинене бронхоспазмом, доцільною є
● Виявлене ураження серця. Пацієнти з встановленим діагнозом ураження серця (наприклад, гострий інфаркт міокарда, зупинка серця, фібриляція передсердь) або міокардит, пов’язаний з COVID-19, повинні пройти обстеження у кардіолога.
● Ортостаз. Пацієнтам із ортостазом і дизавтономією (наприклад, синусова тахікардія нез’ясованої природи, запаморочення під час стояння) після COVID-19 ми спочатку проводимо консервативне лікування за допомогою компресійних панчох, абдомінального пов’язування, гідратації, фізіотерапії та модифікації поведінки.
● Неврологічні та нейрокогнітивні наслідки. Для пацієнтів із неврологічними ускладненнями гострої форми COVID-19 (наприклад, інсульт, судоми, гіпоксична енцефалопатія, нервово-м’язова слабкість, пов’язана з критичним захворюванням, синдром Гієна-Барре, енцефаліт), ми збираємо повну неврологічну історію та обстеження та оцінити ступінь залишкового дефіциту та його вплив на функціональний стан пацієнта. Зазвичай ми не отримуємо неврологічне зображення, якщо немає незрозумілого неврологічного дефіциту або занепокоєння щодо вогнищевого ураження чи іншого стану.
Пацієнтів із неврологічними ускладненнями після COVID-19 слід вести так само як і інших пацієнтів. Наприклад, для пацієнтів із нез’ясованою м’язовою слабкістю або сенсорними скаргами доречно обстеження за допомогою електроміографії та дослідження нервової провідності.
Гіперкоагуляція/тромбози — багато пацієнтів із COVID-19 демонструють лабораторні ознаки гіперкоагуляції під час гострого захворювання, а в деяких розвиваються венозні та артеріальні тромбози, особливо у пацієнтів із важким або критичним гострим захворюванням. Ми оцінюємо всіх пацієнтів на наявність ознак і симптомів тромбозу глибоких вен (ТГВ) верхніх і нижніх кінцівок, емболії легеневої артерії або артеріального тромбозу (наприклад, ішемії пальців). Для пацієнтів, які приймають антикоагулянти, ми переглядаємо тривалість і показання до антикоагулянтів, підтверджуючи відповідність і безпеку, як і для будь-якого пацієнта, який приймає антикоагулянт.
Тривалість гіперкоагуляції при COVID-19 невідома. Для більшості пацієнтів, які одужали від гострої форми COVID-19, які отримували терапевтичну антикоагулянтну терапію лише для гіперкоагуляції, без ознак тромбозу та у яких немає інших чітких показань, прийом антикоагулянтів припиняється після виписки з лікарні. Показання до тромбопрофілактики після виписки такі ж, як і для пацієнтів без COVID-19, деталі обговорюються окремо.
Симптоми нюху/смаку — у пацієнтів, які відчули втрату або зниження нюху чи смаку під час гострої форми COVID-19, ми запитуємо про ступінь залишкового порушення та чи вплинули вони на апетит або вагу. Втрата ваги може бути значною для деяких пацієнтів після критичної хвороби через багатофакторні причини, а також погіршення смаку та нюху.
● У більшості випадків симптоми зникають повільно протягом кількох тижнів і не потребують втручання, за винятком навчання щодо безпеки їжі та вдома.
● Пацієнти зі стійкою смаковою та/або нюховою дисфункцією можуть отримати користь від навчання нюху, програми для самостійного навчання доступні в Інтернеті. Якщо симптоми не зникають, може знадобитися додаткове обстеження отоларингологом, особливо в разі наявності супутніх симптомів з боку верхніх дихальних шляхів. Хоча це не є широко доступним, можна також розглянути направлення до спеціалізованої клініки смаку та запаху.
Втома, низька витривалість і функціональний статус — Американська академія фізичної медицини та реабілітації розробила міждисциплінарну спільну консенсусну заяву про оцінку та лікування втоми після хвороби COVID-19. Загалом ми дотримуємося рекомендацій цієї інструкції, викладених у цьому розділі.
Деякі, хоча і не всі, пацієнти з втомою можуть мати симптоми, що відповідають діагностичним критеріям міалгічного енцефаломієліту/синдрому хронічної втоми. У таких випадках можна використовувати аналогічну стратегію оцінки та управління.
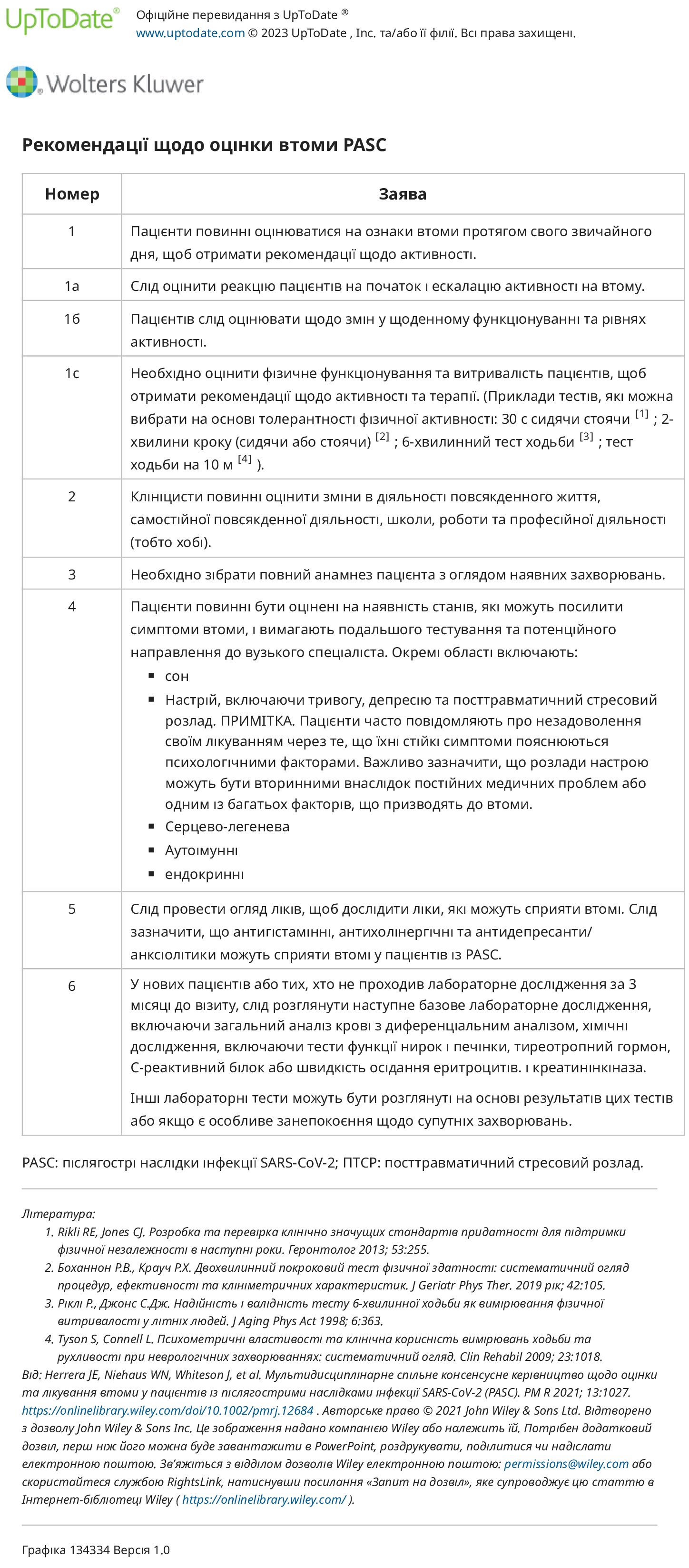
Клінічна оцінка. Опубліковано рекомендації щодо оцінки втоми на основі консенсусу. Пацієнти повинні пройти скринінг на ознаки втоми, щоб допомогти скерувати діяльність і контролювати реакцію на початок і ескалацію активності, а також контролювати вплив на повсякденне функціонування (наприклад, дії та інструментальні дії в повсякденному житті, такі як годування, одягання, купання, туалет, водіння)., прибирання та покупка продуктів).
Щоб скласти план реабілітації пацієнта, ми порівнюємо його поточні симптоми з функціональним станом перед хворобою (наприклад, зниження толерантності до фізичних навантажень, слабкість або обмежена рухливість). У рамках оцінки ми також визначаємо, чи є у пацієнта будь-які захворювання, які можуть посилити або призвести до втоми, включаючи прийом ліків/поліпрагмазію, погіршення стану, слабкість, атрофію м’язів, біль, порушення сну, ендокринні розлади, розлади настрою та/або серцево-легеневі симптоми.
Як інструменти скринінгу ми зазвичай використовуємо шестихвилинний тест ходьбиі один або кілька з наступного: EuroQol-5D-5L, Timed Up and Go (TUG) і Short Physical Performance Battery (SPPB).

Лікування — опубліковано рекомендації щодо оцінки та лікування втоми, засновані на консенсусі
Загальні рекомендації щодо ведення пацієнтів із стійкою втомою та порушенням функціонального стану включають:
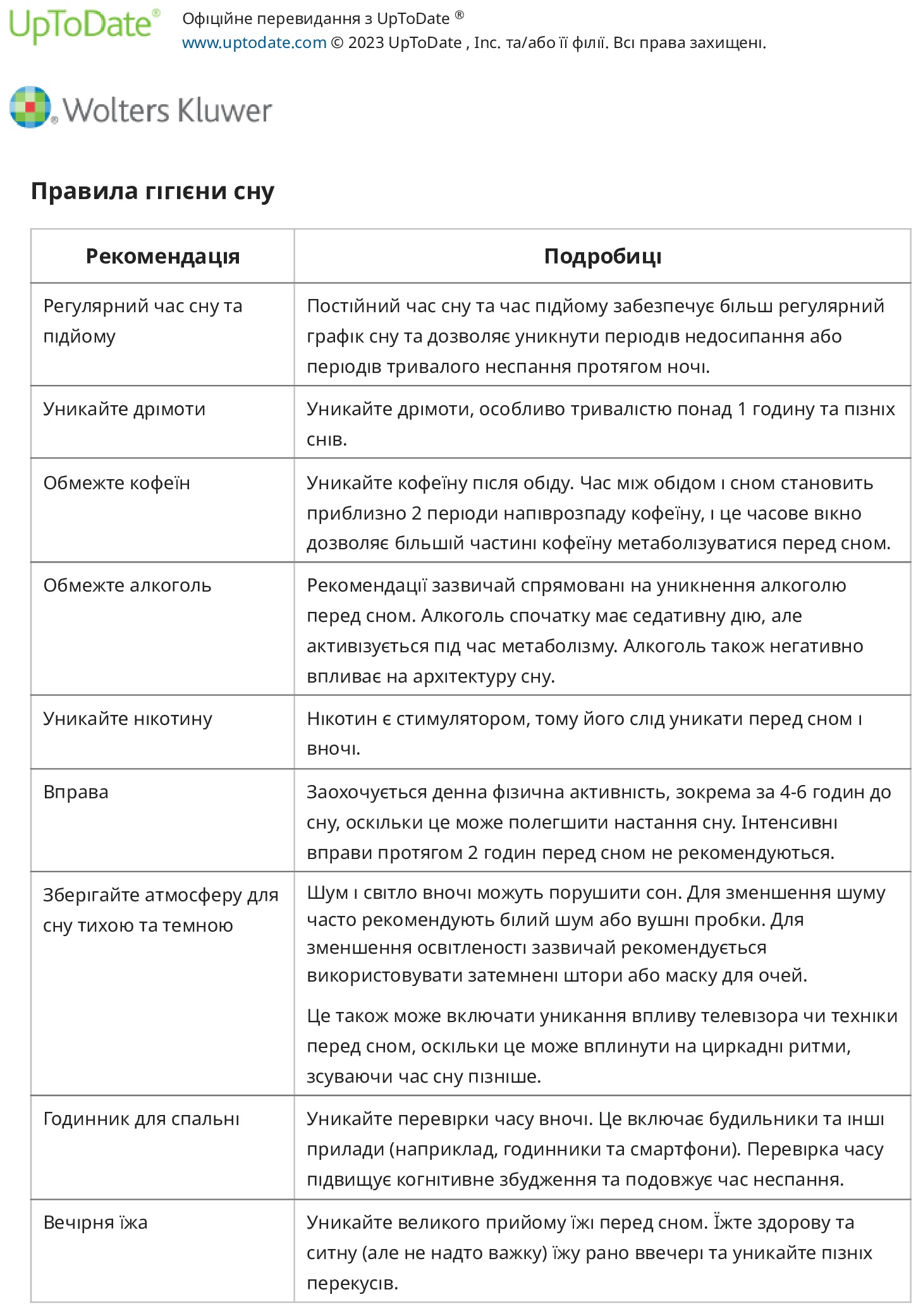
● Для пацієнтів із втомою ми заохочуємо достатній відпочинок, правильну гігієну сну та спеціальні стратегії управління втомою. Одним з корисних методів є підхід «чотирьох П» до енергозбереження: П ланування, П очергування, Пріоритезація та П озиціонування.
● Незважаючи на те, що ми заохочуємо здорове харчування та гідратацію для всіх пацієнтів, не було конкретної дієти, яка б показала користь. Наразі недостатньо доказів на підтримку використання певних харчових добавок.
● На цей момент немає доказів використання конкретних фармакологічних засобів для лікування втоми, спричиненої інфекцією COVID-19.
Інші (ниркові, печінкові, ендокринні, шлунково-кишкові, дерматологічні, інфекційні, сну, психологічні, якість життя)
● Ниркова та печінкова – у пацієнтів, які страждають на гостру ниркову та печінкову дисфункцію під час гострої інфекції COVID-19, ми оцінюємо гіпертензію, анемію та ознаки стійкого захворювання нирок і печінки.
Хоча у більшості пацієнтів із некритичною формою COVID-19 ураження нирок і печінки зазвичай проходить самостійно, пацієнти з ураженням нирок або печінки під час гострого захворювання потребують відповідного подальшого лабораторного обстеження для оцінки відновлення органів. Вперше виникла хронічна хвороба нирок є незвичною, але може спостерігатися у тих, у кого була гостра ниркова травма під час госпіталізації у відділення інтенсивної терапії. Пацієнти з тривалим порушенням функції нирок або печінки повинні перебувати під наглядом спеціалістів.
● Ендокринні – під час гострої хвороби COVID-19 та протягом трьох-шести місяців після неї у пацієнтів рідко може розвинутися новий цукровий діабет, а у хворих на цукровий діабет може стати нова інсулінозалежна або збільшитися потреба в інсуліні. Під час нашої початкової оцінки ми переглядаємо схеми лікування діабету та оцінюємо здатність пацієнта вводити інсулін (за необхідності) і контролювати власний рівень цукру в крові.
Попередні дослідження також продемонстрували прискорену втрату мінеральної щільності кісткової тканини після критичної хвороби. Таким чином, ми запитуємо пацієнтів про ортопедичний біль (наприклад, від перелому хребта) та оцінюємо їхній ризик розвитку остеопорозу (наприклад, супутні захворювання, постменопаузальний стан, куріння, використання глюкокортикоїдів).
Для пацієнтів із втомлюваністю, міалгією, ортостазом, зниженням апетиту, нудотою та втратою ваги лікарі повинні розглянути діагноз недостатності надниркових залоз, особливо у пацієнтів, які отримували кортикостероїди під час госпіталізації. Виявлення та діагностика надниркової недостатності розглядаються в іншому місці.
● Шлунково-кишковий тракт/харчування – стійкі симптоми COVID-19, такі як нудота та діарея, можуть повільно зникати після гострої інфекції. Однак для пацієнтів з новими або прогресуючими симптомами або симптомами, які не зникають, слід розглянути альтернативний діагноз, наприклад діарея, пов’язана з прийомом антибіотиків, або ентероколіт, спричинений Clostridioide difficile, особливо у пацієнтів, які отримували антибіотики.
Втрата ваги внаслідок гострого захворювання часто є багатофакторною і може включати недоїдання, втрату апетиту, катаболічний стан, дисфункцію ковтання та порушення смаку та нюху. Ми заохочуємо пацієнтів їсти невеликі та часті прийоми їжі з білковими та калорійними добавками. Пацієнтам із різкою втратою ваги та постійними проблемами з апетитом доречна консультація щодо харчування. Оцінка мовної патології необхідна пацієнтам з порушенням функції ковтання.
● Психологічні та емоційні проблеми – ми оцінюємо симптоми тривоги та депресії шляхом прямого опитування пацієнта та/або особи, яка доглядає за ним, включаючи оцінку настрою, тривоги, почуття ізоляції та рівня стресу. Ми також намагаємося визначити, чи можуть психологічні та емоційні симптоми бути вторинними щодо фізичних симптомів або соціального оточення пацієнта. У пацієнтів з афективними симптомами ми також ставимо питання про суїцидальність.
Ми використовуємо скринінгові опитувальники, включно з лікарняною шкалою тривоги та депресії (HADS) для оцінки тривоги та депресії та шкалою впливу подій для оцінки посттравматичного стресового розладу (ПТСР).
Для пацієнтів із симптомами тривоги, депресії та/або посттравматичного стресового розладу ми оцінюємо тяжкість симптомів і визначаємо найбільш відповідне лікування. Для тих, хто страждає на легку або помірну тривогу та депресію, лікування може надати лікар первинної медичної допомоги, залежно від умов практики та досвіду клініциста. Для пацієнтів із сильним станом тривоги та депресії, а також для пацієнтів із посттравматичним стресовим розладом може бути виправданим направлення на психіатричне обстеження. Служби соціальної роботи та підтримка трудотерапії також можуть бути корисними ресурсами. Управління тривогою, депресією та посттравматичним стресовим розладом детально розглядається в іншому місці.
● Дерматологія – ми запитуємо про алопецію та ураження шкіри (включаючи будь-які залишкові ефекти від «COVID пальців ніг» або перніоподібні ураження акра), інші ураження шкіри, пов’язані з COVID-19, некротичні ураження шкіри, пов’язані з використанням вазопресорів, або пролежні. Ми оглядаємо будь-які уражені ділянки, оцінюємо загоєння та оцінюємо вторинну інфекцію. Може знадобитися консультація щодо догляду за ранами. Деякі пацієнти, які видужували від COVID-19, повідомляли про алопецію. Алопецію слід лікувати як і пацієнтів, які не хворіють на COVID-19, а у пацієнтів, де недостатнє харчування може сприяти цьому, слід звернути увагу на стан харчування.
● Інфекційні – повідомлялося про випадки інвазивних грибкових інфекцій, таких як риноорбітальний мукормікоз, у пацієнтів, які одужували від COVID-19. Фактори ризику мукормікозу включають лікування кортикостероїдами та погано контрольований цукровий діабет. Мукормікоз слід запідозрити у пацієнтів із цими факторами ризику, які мають закладеність синусів, чорнуваті або знебарвлені виділення з носа, біль в обличчі чи очах або зорові симптоми після гострої хвороби COVID-19. Інші інфекційні ускладнення спостерігалися у пацієнтів із COVID-19 із подібними факторами ризику (наприклад, імуносупресія, погано контрольований цукровий діабет), включаючи легеневий аспергільоз [155] та стронгілоїдну гіперінфекцію (дисеміноване захворювання внаслідок аутоінфекції на тлі віддаленої первинної інфекції). Незважаючи на те, що ці інфекційні ускладнення зазвичай спостерігаються як пізнє ускладнення гострого захворювання, можуть виникнути відстрочені прояви, які слід враховувати у пацієнтів, які одужують від гострого, середнього та важкого перебігу COVID-19.
● Безсоння/погана якість сну – порушення сну після гострого захворювання на COVID-19 є поширеним явищем, і ми запитуємо всіх пацієнтів про якість і тривалість сну. Всі пацієнти з безсонням отримують консультації щодо гігієни сну, техніки релаксації та контролю стимулів.
● Якість життя – ми оцінюємо пацієнтів щодо загального самопочуття та якості життя, пов’язаної зі здоров’ям. Ми використовуємо візуальну аналогову шкалу EuroQol (EQ-VAS) як вимірювання загального стану здоров’я за власними оцінками. Використовуючи цю шкалу, пацієнтів просять повідомити про свій загальний стан здоров’я за візуальною шкалою від 0 до 100; ми використовуємо це, щоб відстежувати одужання від COVID-19 протягом тривалого часу.
● Економічні та соціальні проблеми. Пацієнти з тривалим одужанням від COVID-19 можуть бути не в змозі повернутися до роботи або зіткнутися з сімейним чи особистим стресом через тривалу домашню ізоляцію. Ми запитуємо всіх пацієнтів про зміну роботи, проблеми, пов’язані з можливою втратою доходу, а також про домашню обстановку та соціальну підтримку. За необхідності ми направляємо пацієнтів до відповідних соціальних служб.
● Вакцинація. Хоча дані щодо цієї популяції обмежені, симптоми зазвичай не погіршуються після вакцинації в осіб із стійкими симптомами, а в деяких випадках було відзначено покращення симптомів. Ми використовуємо той самий підхід до вакцинації для цієї популяції, який рекомендований для загальної популяції.
● Сімейні результати. Попередні дані свідчать про те, що члени сімей пацієнтів із діагнозом COVID також зазнають значного стресу та можуть страждати від тривоги.
ДЖЕРЕЛО: https://www.uptodate.com/

.jpg)