Люмбальна пункція у дітей
Дата публікації: 18.10.2023
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: пункція, ЦНС, спинний мозок, люмбальна пункція, спинномозкова рідина, аналгезія, седація, ліквор
Введення:
Дослідження спинномозкової рідини (СМР) має важливу діагностичну інформацію в багатьох клінічних ситуаціях. Показання, протипоказання та порядок проведення люмбальної пункції (ЛП) у дітей представлені тут.
ЛП у дорослих, фізіологія та корисність обстеження спинномозкової рідини, а також діагностика, профілактика та лікування постспінального головного болю обговорюються окремо.
Рекомендуємо взяти участь у дводенному семінарі «Humans & Antibiotics» 2023.
Анатомія
Під час ЛП сталеву голку проводять між остистим відростком поперекових хребців і через спинні зв'язки, тверду мозкову оболонку та павутинну оболонку в субарахноїдальний простір. Потім виділяється спинномозкова рідина (СМР) для забору зразка.
ЛП слід виконувати дистальніше спинного мозку, на рівні кінського хвоста. При народженні нижній кінчик спинного мозку розташовується навпроти тіла L3. Хребетний стовп росте швидше, ніж спинний мозок. В результаті до зрілого віку кінчик спинного мозку знаходиться на нижній межі тіла L1. У дітей старшого віку ЛП може виконуватися від між проміжку L2-L3 до L5-S1, оскільки ці проміжки знаходяться нижче закінчення спинного мозку. ЛП у дітей віком до 12 місяців необхідно проводити нижче рівня L2-L3.
Уявна лінія, що з'єднує два задньо-верхніх гребені клубової кістки, перетинає хребет приблизно на четвертому поперековому хребці. Цей орієнтир допомагає знайти простори L3-L4 і L4-L5.
Основними показами до застосування ЛП у дітей є:
● Підозра на інфекцію центральної нервової системи (ЦНС) – у дітей оцінка спинномозкової рідини (СМР) на предмет можливої інфекції ЦНС залишається найбільш поширеним невідкладним показанням при ЛП. Оскільки затримка у призначенні відповідної антимікробної терапії може мати шкідливі наслідки для пацієнтів з інфекціями ЦНС, рекомендується раннє емпіричне антимікробне лікування. Таке лікування не слід відкладати, якщо ЛП не може бути проведена своєчасно (наприклад, коли пацієнти мають протипоказання до ЛП або коли занепокоєння щодо підвищеного внутрішньочерепного тиску (ВЧТ) або внутрішньочерепного ураження, що займає простір, вимагає нейровізуалізації перед процедурою). Однак інші бактеріологічні дослідження або тести, необхідні для діагностики типу інфекції, повинні бути отримані перед антимікробною терапією, коли це можливо.
● Підозра на субарахноїдальний крововилив – оцінка на предмет спонтанного субарахноїдального крововиливу є менш поширеним невідкладним показанням для ЛП у дітей. Комп'ютерна томографія (КТ) повинна бути проведена спочатку для всіх дітей з ознаками, підозрілими на субарахноїдальний крововилив (наприклад, раптовий початок сильного головного болю, який може супроводжуватися або не супроводжуватися менінгізмом, болем у шиї або преретинальними крововиливами). ЛП для оцінки підвищеного тиску відкриття, еритроцитів у спинномозковій рідині, які не очищаються під час забору, та ксантохромії показані, коли клінічна підозра залишається високою, але субарахноїдальний крововилив не спостерігається на КТ.
● Інше – Інші педіатричні покази до ЛП включають:
- Вимірювання тиску при відкритті та видаленні ліквору для діагностики та лікування ідіопатичної внутрішньочерепної гіпертензії (псевдопухлини головного мозку)
- Діагностика неврологічних захворювань, таких як синдром Гієна-Барре або ювенільний розсіяний склероз)
- Діагностика педіатричних метаболічних захворювань
- Інстиляція хімієтерапії для інтратекального лікування або профілактики злоякісних новоутворень ЦНС
Спинномозкова анестезія
Потенційні протипокази до ЛП включають:
● Підвищений внутрішньочерепний тиск (ВЧТ) — діти з підвищеним ВЧТ мають ризик розвитку церебральної грижі при проведенні ЛП. Отже, у дітей з клінічною підозрою на підвищений ВЧТ на підставі фізикального обстеження або схильного до захворювання ЛП не слід проводити до проведення нейровізуалізації для виявлення набряку мозку, ураження, що займає простір, або обструктивної гідроцефалії, будь-яка з яких буде протипоказанням до процедури.
Крім того, нормальна нейровізуалізація не виключає абсолютно наявність підвищеного ВЧТ або можливість того, що підвищений ВЧТ розвинеться пізніше. (А) проте, ЛП зазвичай можна безпечно виконати протягом шести годин після звичайної комп'ютерної томографії, якщо немає інших протипоказів.
● Респіраторний дистрес-синдром — у дітей з дихальною недостатністю може виникнути гіпоксемія або апное під час ЛП, особливо в латеральному лежачому положенні. Таким чином, слід забезпечити ретельну оцінку та підтримку прохідності дихальних шляхів та дихання, за необхідності, до та під час процедури у пацієнтів зі значним дихальним дистресом. Пацієнти, які не можуть підтримувати прохідність дихальних шляхів або мають дихальну недостатність, повинні пройти ендотрахеальну інтубацію перед ЛП.
● Гемодинамічна нестабільність — дітям з шоком слід провести відповідну реанімацію перед ЛП. Наприклад, гемодинамічно нестабільний пацієнт із септичним шоком, у якого може бути бактеріальний менінгіт, повинен пройти екстрену інфузійну терапію, отримати бактеріологічне дослідження крові та якнайшвидше отримати емпіричні антибіотики; ЛП слід відкласти до стабілізації стану дитини.
● Інфекція м'яких тканин у місці проколу — менінгіт або інші інфекції, такі як епідуральний абсцес, остеомієліт хребців або інтрамедулярний абсцес хребта, можуть бути індуковані, якщо ЛП виконується через інфекцію м'яких тканин (наприклад, епідуральний абсцес) у місці пункції. З цієї причини місцева інфекція в місці проколу є протипоказанням до виконання ЛП.
● Порушення згортання крові — Через ризик утворення гематоми хребта ми, як правило, не рекомендуємо проводити ЛП пацієнтам з дефектами згортання крові, які активно кровоточать, мають тяжку тромбоцитопенію (наприклад, кількість тромбоцитів <50 000/мкл) або мають міжнародне нормалізоване співвідношення (МНВ) >1,4 без корекції основних аномалій. Якщо ЛП вважається необхідною для пацієнта з аномальним рівнем МНВ або тромбоцитів, у якого причина не очевидна, ми пропонуємо проконсультуватися з гематологом, щоб надати найкращі рекомендації щодо безпечної корекції коагулопатії перед проведенням ЛП. У випадках, коли ЛП вважається необхідною, але ризик кровотечі вважається високим, може бути корисно виконати процедуру під контролем рентгеноскопії або ультразвуку, щоб зменшити ймовірність випадкового пошкодження дрібних кровоносних судин.
Докази щодо безпеки виконання ЛП у пацієнтів з тромбоцитопенією або дефіцитом факторів згортання крові обмежені.
Оцінка перед процедурою
Обставини, які слід визначити під час підготовки до ЛП, включають наступне:
● Важкохворі діти, які потребують моніторингу сатурації кисню, дихання та частоти серцевих скорочень під час процедури, особливо ті з респіраторним дистресом або гемодинамічною нестабільністю, які потребують стабілізації перед ЛП.
● Діти, у яких може бути підвищений внутрішньочерепний тиск (ВЧТ), і їм необхідно провести нейровізуалізацію перед ЛП на основі будь-якого з наступних фізичних результатів:
- Брадикардія при гіпертонії
- Змінений психічний стан
- Нерівні, розширені або погано реагують зіниці
- Набряк
- Вогнищеві неврологічні ознаки
- Декортикаційна або децеребраційна поза
- Ризик розвитку абсцесу головного мозку (імунодефіцит або вроджена вада серця з шунтом справа наліво)
Якщо є підозра на менінгіт або енцефаліт, клініцист повинен отримати відповідні посіви (наприклад, культури крові, сечі та/або тканин) і розпочати антимікробну терапію до нейровізуалізації.
● Ознаки інфікування шкіри або м'яких тканин в області попереку.
● Необхідно виявити пацієнтів з аномаліями хребта (такими як розщелина хребта або важкий сколіоз). Для таких пацієнтів може знадобитися альтернативний підхід для отримання цереброспінальної рідини (ліквору), наприклад виконання процедури під флюороскопією. Пацієнти, які перенесли задній спондилодез поперекового відділу хребта, не можуть отримати спинномозкову рідину за допомогою ЛП. Таким пацієнтам необхідно провести альтернативний метод збору СМР, цю процедуру повинен проводити нейрохірург або нейрорадіолог.
Консультування пацієнтів.
Попри те, що ЛП є відносно простою та безпечною процедурою, вона лякає більшість дітей та їхні родини. Чітке пояснення невідкладних показань до процедури, а також деталі самої процедури зазвичай заспокоює рідних, і їх важливо надавати. Крім того, дітям старшого віку та підліткам може бути корисно «потренувати» положення, яке вони займуть під час процедури.
Крім того, бажано отримати письмову інформовану згоду, враховуючи інвазивний характер процедури та рідкісні, але потенційно серйозні ускладнення, які можуть виникнути. Обґрунтування та основні компоненти інформованої згоди у відділенні невідкладної педіатричної допомоги.
У невідкладних випадках ЛП виконується в основному для виявлення інфекції центральної нервової системи (ЦНС) або субарахноїдального крововиливу, станів, які необхідно терміново діагностувати та лікувати. Отже, переваги ранньої діагностики значно переважують ризики процедури для пацієнтів, які пройшли ретельний скринінг на наявність протипоказань.
Аналгезія та седація — Варіанти місцевої анестезії у немовлят і дітей, які проходять ЛП, включають інфільтрацію лідокаїном, безголкову дозу лідокаїну та/або місцеві препарати, кожен має свої переваги та недоліки:
● Інфільтрація лідокаїном забезпечує негайну аналгезію, але може приховати кісткові орієнтири у новонароджених і маленьких дітей, ускладнюючи виконання процедури. Ультразвукове спостереження може пом’якшити цю проблему.
● Місцеві анестетики анестезують шкіру (але не підшкірні тканини), не змінюючи орієнтири, але для досягнення ефективності потрібно від 30 до 60 хвилин залежно від препарату. Дози та запобіжні заходи для конкретних місцевих анестетиків та їх застосування у новонароджених обговорюються окремо.
Для немовлят і дітей старшого віку більш повну місцеву анестезію можна забезпечити шляхом поєднання місцевого та інфільтрованого місцевого анестетика.
Для новонароджених пероральна сахароза видається безпечною та легкою в застосуванні. Таким чином, є варіантом пропонування сахарози немовлятам віком до шести місяців, які проходять ЛП, яким не обмежено пероральний прийом, на додаток до місцевої анестезії
Для старших немовлят і дітей, які не в змозі співпрацювати під час ЛП легка процедурна седація зменшує тривожність і, у поєднанні з місцевою анестезією, зазвичай дозволяє безпечно виконувати ЛП. В іншому випадку може бути використана помірна процедурна седація.
Докази рандомізованих досліджень у новонароджених демонструють, що як інфільтраційна, так і місцева анестезія зменшують біль, пов’язаний з ЛП. Використання інфільтраційного анестетика не перешкоджає отриманню СМР у немовлят і маленьких дітей. Крім того, дані спостережень свідчать про те, що використання місцевого анестетика підвищує ймовірність успішного проведення процедури:
● Серед 297 немовлят віком ≤3 місяців, які отримували ЛП у відділенні невідкладної допомоги, ЛП, виконані з місцевою анестезією, мали вдвічі більше шансів бути успішними, ніж ті, які проводилися без місцевої анестезії (співвідношення шансів [OR] 2,2, 95% ДІ 1,04-4,6).
● У проспективній серії, що описує 1459 дітей, які отримували ЛП у відділенні невідкладної допомоги, процедури, виконані без місцевої анестезії, були більш імовірно травматичними або невдалими, ніж ті, що проводилися з місцевою анестезією (OR 1,6, 95% ДІ 1,1-2,2).
Ці висновки свідчать про те, що місцеву анестезію слід забезпечувати всім дітям, коли це можливо. Ми пропонуємо місцеву анестезію для всіх новонароджених і маленьких немовлят, для яких процедуру можна безпечно відкласти, поки ліки не дадуть ефекту. Коли для місцевої анестезії недостатньо часу, для більшості пропонується інфільтраційна анестезія; наявні дані не підтверджують думку про те, що інфільтраційні анестетики заважають проведенню процедури, навіть у цій молодій віковій групі.
Позування — ретельне позування потрібне для точного визначення орієнтирів і успішного виконання ЛП. Має бути присутнім досвідчений помічник, який утримає дитину в оптимальному положенні. За дітьми слід спостерігати за адекватною дихальною функцією протягом всієї процедури, оскільки положення може погіршити респіраторний статус; може виникнути апное, особливо у маленьких немовлят. Положення лежачи на боці або сидячи можна використовувати, як описано нижче.
Лежачи на боці — для положення лежачи на боці клініцист і асистент кладуть дитину на бік біля краю оглядового столу. Потім помічник допомагає дитині підняти коліна вгору та зігнути шию. Цю позицію можна досягти, якщо помічник обхопить однією рукою задню частину шиї дитини, а іншою — під коліна дитини.
Задовільне позування також вимагає наступного:
● Стегна і плечі дитини слід тримати перпендикулярно до оглядового столу, щоб підтримувати вирівнювання хребта без вигинання.
● Сіднична складка повинна бути на одній лінії з остистими відростками.
Оскільки згинання шиї в положенні лежачи на боці може не суттєво змінити міжостистий простір, як визначено за допомогою ультразвукового вимірювання, його можна не виконувати, однак обережне згинання шиї все ще часто необхідне, щоб запобігти рухам немовляти або маленької дитини.
Сидячи. Положення сидячи може бути кращим для дітей, у яких є потенціал для розвитку респіраторного дистресу через гіперфлексію шиї в положенні лежачи на боці. Крім того, це положення може покращити відтік ліквору у дуже маленьких немовлят (менше ніж два тижні). Положення сидячи не дозволяє точно виміряти тиск.
Немовлят може утримувати в положенні сидячи помічник, який бере одну з рук і одну з ніг немовляти кожною рукою, одночасно підтримуючи голову, щоб запобігти надмірному згинанню шиї.
Дітей старшого віку слід попросити сісти, звісивши ноги з краю оглядового столу. Потім їх можна зігнути над подушкою, поклавши лікті на коліна. Помічник повинен підтримувати вирівнювання протягом усієї процедури, навіть якщо дитина співпрацює.
Моніторинг — Моніторинг відповідно до ступеня захворювання повинен здійснюватися протягом всієї процедури. Крім того, асистент, який тримає дитину, і лікар, який виконує процедуру, повинні контролювати дихання. Через вищий ризик апное ми пропонуємо, щоб усі немовлята проходили постійний кардіореспіраторний моніторинг і пульсоксиметрію під час ЛП.
Процедура
Ультразвуковий контроль — якщо його виконує навчений лікар, ультразвуковий (УЗД) контроль перед ЛП може бути корисним для немовлят, щоб визначити найкраще місце та найбезпечнішу глибину, а не використовувати лише зовнішні орієнтири та пальпацію. Також доцільно використовувати вказівки США щодо ЛП у дітей старшого віку, але доказів, які вказують на користь для пацієнтів, бракує. У аналізі семи рандомізованих досліджень (понад 700 немовлят і дітей) загальний рівень успішності ЛП був вищим у групі США порівняно з лише пальпацією, але різниця була незначною (89 проти 80 відсотків) Аналіз підгруп п’яти досліджень (понад 520 дітей) продемонстрував значно більший успіх першої спроби у немовлят, які проходили лікування в США, але не у дітей старшого віку. Загальна якість доказів була визнана низькою.
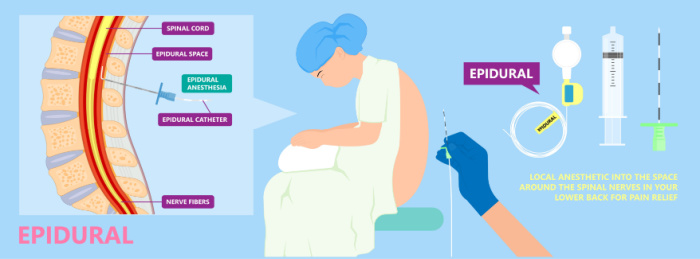
Люмбальна пункція — ЛП повинна виконуватися з дотриманням універсальних заходів обережності та стерильною технікою. Пацієнтам, які становлять ризик інфікування, слід одягати засоби індивідуального захисту, як зазначено на основі типу передачі інфекції (наприклад, контактний, аерозольний або повітряно-крапельний).
Процедурні етапи включають:
- Визначення та позначення проміжок (L3-L4 або L4-L5), через який буде виконуватися ЛП. Уявна лінія, яка з’єднує два задньо-верхні гребені клубової кістки, перетинає хребет приблизно біля четвертого поперекового хребця та допомагає знайти проміжок. Якщо доступно, ультразвукове спостереження додатково визначає найкраще місце та правильну глибину введення голки.
- Використовуючи стерильну техніку, очистіть місце проколу розчином повідон-йоду або іншим відповідним розчином для підготовки місця. Лікар повинен спочатку очистити місце проколу, а потім круговими рухами розширити окружність. Очищена ділянка має бути великою, включаючи задню верхню вісь клубової кістки, яку можна пальпувати як орієнтир під час процедури.
- Покладіть під пацієнта один набір стерильних пов’язок і використовуйте хірургічну пов’язку з отвором, щоб закрити поверх і навколо місця проколу. Крім того, клініцист може вибрати продовження без хірургічного покривала, щоб краще підтримувати візуалізацію тіл хребців над і під місцем проколу під час процедури. Для немовлят використовуйте неонатальний лоток ЛП, якщо він доступний. Лоток для новонароджених ЛП забезпечує невелике обладнання, придатне для використання у немовлят, і дозволяє візуалізувати дихання під час процедури. Якщо лоток для новонароджених ЛП недоступний, складіть хірургічне обладнання, щоб забезпечити візуалізацію дихання під час процедури. Розташуйте покривало таким чином, щоб передня верхня вісь клубової кістки була закрита для пальпації орієнтирів за потреби рукою в рукавичці.
- Дітям, які отримують інфільтративну анестезію, шкіру та підшкірні тканини анестезують 1% лідокаїном за допомогою голки, щоб підняти пухир у проміжку, а потім інфільтрувати глибші підшкірні тканини. Для адекватної інфільтрації глибших тканин у великих дітей голку слід замінити на довшу після анестезії шкіри. Під час інфільтрації клініцист повинен провести аспірацію перед інфільтрацією, особливо під час анестезії глибших тканин, щоб переконатися, що голка ненавмисно не потрапила в субарахноїдальний простір.
- Встановлення спінальної голки в субарахноїдальний простір:
- Перевірте спінальну голку, щоб переконатися, що стилет надійно закріплений на місці.
- Тримайте спінальну голку однією або обома руками, залежно від уподобань клініциста та досвіду. У підході однією рукою використовуйте вільний кінчик великого пальця як орієнтир, тримаючи його на остистому відростку вище або нижче потрібного місця входу в проміжок. При підході двома руками підтримуйте голку між вказівними пальцями, одночасно стабілізуючи втулку великими пальцями.
- Розташуйте спінальну голку по середній лінії. У разі використання ріжучої спинномозкової голки (наприклад, голки Квінке або Атраукана) орієнтуйте зріз паралельно напрямку волокон твердої оболонки (наприклад, зріз догори для пацієнтів у положенні лежачи на боці, та 90 градусів ліворуч або праворуч для пацієнтів в положенні сидячи). Цей підхід відокремлює, а не розрізає поздовжньо розташовані волокна твердої оболонки, і таким чином зменшує витік спинномозкової рідини після завершення процедури.
Атравматичні спінальні голки (тобто голки з олівцем, такі як голки Sprotte або Whitacre) не потребують спеціальної орієнтації.
- Повільно просувайте голку через остисті зв’язки, спрямовуючи голку до пупка. Згідно з ультразвуковими вимірюваннями, кут входу у дітей у положенні лежачи на боці становить приблизно 45 градусів від перпендикуляра у немовлят віком до 12 місяців і приблизно 30 градусів від перпендикуляра у дітей старше 12 місяців.
- Оскільки проникнення у тверду мозкову оболонку не завжди є очевидним, а глибина, на яку необхідно ввести голку, залежить від розміру пацієнта та габітусу тіла, час від часу обережно видаляйте стилет, коли голку просувають для пошуку СМР. "Pop" часто сприймається, коли голка проникає у тверду мозкову оболонку і потрапляє в субарахноїдальний простір. На цьому етапі вийміть стилет, покладіть його на стерильну поверхню та оцініть наявність СМР у втулці з вільним потоком.
Деякі клініцисти віддають перевагу видаленню стилета після проколу шкіри та просуванню голки без стилета в субарахноїдальний простір. Метою цього підходу є підвищення ймовірності отримання СМР, особливо для маленьких немовлят. У звітах про спостереження показники успішних і нетравматичних ЛП були покращені за допомогою цієї методики. - Коли відбувається повернення спинномозкової рідини, приєднайте манометр і виміряйте тиск (діти, у яких можна отримати достовірні вимірювання), а потім зберіть спинномозкову рідину для аналізу.
- Після збору спинномозкової рідини замініть стилет і вийміть голку. Обробіть шкіру антисептичним розчином і накладіть на місце проколу стерильний лейкопластир або марлеву пов’язку.
Використання манометра — тиск СМР слід вимірювати за допомогою манометра, коли це можливо. Оскільки вимірювання може бути ненадійним, вимірювання тиску може бути відкладено у немовлят молодше двох років, пацієнтів, які борються або не співпрацюють, або ЛП яку виконують у положенні пацієнта сидячи.
- Манометр кріпиться до втулки спінальної голки за допомогою триходового запірного крана.
- СМР допускається потрапляти в манометр; тиск відкриття реєструється на найвищому рівні, досягнутому спинномозковою рідиною в колонці манометра, в ідеалі з витягнутими ніжками. Рівень спинномозкової рідини незначно коливається в залежності від дихальних і серцевих циклів. Наявність цих коливань підтверджує розміщення спінальної голки в субарахноїдальному просторі. Відсутність коливань може вказувати на те, що голка частково закупорена твердою мозковою оболонкою або нервовим корінцем, і зчитування може бути неточним.
- Нормальний тиск коливається від 5 до 20 см водяного стовпчика у розслабленого пацієнта в положенні лежачи на боці з витягнутою шиєю та ногами. Діапазон може збільшитися до 10-28 см водяного стовпчика у пацієнтів у положенні лежачи на боці із зігнутими шиєю та ногами.
- Після вимірювання тиску відкритий запірний кран можна використовувати для перекачування рідини зі стовпчика манометра в стерильні пробірки.
Збір спинномозкової рідини — ліквор слід збирати в три-чотири стерильні пробірки. Для стандартних досліджень необхідний приблизно 1 мл ліквору на пробірку. Першу пробірку слід надіслати для фарбування за Грамом і бактеріального посіву, другу – для визначення глюкози та білка в СМР, а третю – для підрахунку клітин СМР і диференціалу. Додаткові пробірки можна зберегти для майбутніх досліджень або використовувати для культури вірусів, грибків, клітинної патології або спеціальної хімії. Якщо є підозра на субарахноїдальний крововилив, слід зібрати чотири пробірки, а першу та четверту пробірки відправити на підрахунок клітин.
Можливі проблеми під час ЛП
Кістковий опір — Під час спроби LP іноді відчувається кістковий опір. Негайний кістковий опір, ймовірно, зумовлений проколом над заднім остистим відростком; її можна подолати, витягнувши голку в підшкірну клітковину, переконавшись, що положення хребта не вигинається, і знову пальпуючи, щоб переконатися, що місце проколу знаходиться по середній лінії. Кістковий опір також може бути спричинений нижнім остистим відростком; цей опір можна подолати, змінивши положення дитини, щоб забезпечити наявність адекватного згинання, особливо в стегнах, щоб відкрити міжшаровий простір і перенаправляючи спінальну голку більш різко до голови.
Поганий відтік — для покращення відтоку спинномозкової рідини (ліквору) можна спробувати застосувати наступні методи:
- Поворот спінальної голки на 90 градусів
- Заміна стилета та злегка просування голки
- Витягування голки назад до підшкірної клітковини та перенаправлення
- Видалення спінальної голки та спроба процедури в іншому місці; для кожної наступної спроби слід використовувати нову голку, якщо голка була повністю видалена
Для посилення потоку інколи пропонується змінити положення лежачи на боці до положення сидячи, але ми не використовуємо цей підхід, тому що рух пацієнта загрожує зміщенням спінальної голки, і бракує доказів того, що цей підхід призводить до швидшого потоку спинномозкової рідини. Крім того, внутрішньочерепний тиск (і, отже, потік спинномозкової рідини) у здорових пацієнтів в основному залежить від венозного тиску, а не від пози. Таким чином, спинномозкову рідину можна зібрати як сидячи, так і лежачи на боці. Для окремого пацієнта швидкість потоку спинномозкової рідини не буде відрізнятися порівнюючи одну позицію з іншою.
Подібним чином, для зневодненого немовляти, якому проводять ЛП, обмежені дані свідчать про те, що внутрішньовенна регідратація не збільшує об’єм спинномозкової рідини в субарахноїдальному просторі та може не покращити рівень успішності ЛП. Однак перед виконанням ЛП слід вводити внутрішньовенні рідини для стабілізації стану пацієнтів у стані шоку.
Травматична пункція. Травматична пункція виникає, коли спінальна голка вдаряє по венозному сплетенню, яке оточує спинний мозок, просуваючись у субарахноїдальний простір. Ця проблема може виникнути, якщо спинномозкова голка розташована не прямо по середній лінії або була розміщена надто глибоко та пройшла через задню стінку твердої мозкової оболонки у внутрішнє (вентральне) хребетне венозне сплетення. Спинномозкова рідина зазвичай очищається під час збирання, якщо спінальна голка знаходиться в субарахноїдальному просторі. Спінальна голка повинна бути видалена, якщо кров’яниста рідина згортається в вузлі або не очищається; ці події свідчать про те, що голка знаходиться в неправильному положенні. ЛП слід повторити, з новою голкою, в іншому місці.
Травма ЛП може спричинити невелику кількість кровотечі в СМР, що може заважати інтерпретації кількості клітин СМР. Як врахувати цю ситуацію, обговорюється в іншому місці.
Бічний підхід — у педіатрії зазвичай надають перевагу підходу по серединній лінії. Однак латеральний або парамедіанний доступ є прийнятним. При латеральному доступі голка вводиться на 10-15 градусів латеральніше верхньої межі остистого відростка L3 або L4. Потім голку направляють трохи медіальніше та головчасто.
Латеральний підхід обходить надостну зв’язку і проникає в жовту зв’язку, проходячи через тверду мозкову оболонку в субарахноїдальний простір.
● Витягування голки назад до підшкірної клітковини та перенаправлення
● Видалення спінальної голки та спроба процедури в іншому місці; для кожної наступної спроби слід використовувати нову голку, якщо голка була повністю видалена
Для посилення потоку інколи пропонується змінити положення лежачи на боці до положення сидячи, але ми не використовуємо цей підхід, тому що рух пацієнта загрожує зміщенням спінальної голки, і бракує доказів того, що цей підхід призводить до більш швидкого потоку спинномозкової рідини. Крім того, внутрішньочерепний тиск (і, отже, потік спинномозкової рідини) у здорових пацієнтів в основному залежить від венозного тиску, а не від пози. Таким чином, спинномозкову рідину можна зібрати як сидячи, так і лежачи на боці. Для окремого пацієнта швидкість потоку спинномозкової рідини не буде відрізнятися у порівнянні однієї позиції з іншою.
Подібним чином, для зневодненого немовляти, якому проводять ЛП, обмежені дані свідчать про те, що внутрішньовенна регідратація не збільшує об’єм спинномозкової рідини в субарахноїдальному просторі та може не покращити рівень успішності ЛП. Однак перед виконанням ЛП слід вводити внутрішньовенні рідини для стабілізації стану пацієнтів у стані шоку.
Післяопераційні ускладнення
ЛП є відносно безпечною процедурою, але незначні та значні ускладнення можуть виникнути навіть у разі використання стандартних заходів інфекційного контролю та належної техніки. Постспінальний головний біль і локалізований біль у спині є найбільш поширеними незначними ускладненнями після ЛП у дітей. Основні ускладнення зустрічаються рідко, але включають церебральну грижу, інфекцію (наприклад, бактеріальний менінгіт або епідуральний абсцес), гематому хребта, пошкодження нервових корінців або пізніший розвиток епідермоїдної пухлини.
Церебральна грижа — найсерйознішим ускладненням ЛП є церебральна грижа. Це може статися, коли ЛП виконується у пацієнта з підвищеним внутрішньочерепним тиском (ВЧТ) і аномальним градієнтом ВЧТ (наприклад, ураження, що займає простір, таке як пухлина головного мозку або абсцес зі зміщенням середньої лінії або обструктивна гідроцефалія). У цих пацієнтів ЛП знижує тиск каудально і спричиняє зміщення внутрішньочерепного вмісту вниз за градієнтом тиску. Нейровізуалізація повинна бути виконана перед ЛП, щоб виключити такі ураження у дітей з ознаками підвищеного ризику церебральної грижі, включаючи змінений психічний стан та вогнищеві неврологічні ознаки.
Навпаки, діти з рівномірним підвищенням ВЧТ (наприклад, ідіопатичне підвищення ВЧТ [pseudotumor cerebri]) можуть безпечно пройти ЛП. Підвищення тиску відкриття цереброспінальної рідини (ліквору) за відсутності плеоцитозу є важливим елементом діагностики у цих пацієнтів.
У дітей занепокоєння щодо грижі після ЛП найчастіше виникає у пацієнтів із підозрою на бактеріальний менінгіт. В одному ретроспективному огляді 445 дітей, госпіталізованих з бактеріальним менінгітом, церебральна грижа виникла у 19 (4,3 відсотка); 12 епізодів відбулися протягом перших 12 годин після виконання ЛП. Однак огляд літератури показав, що грижа малоймовірна у дітей з бактеріальним менінгітом, якщо вони не мають вогнищевих неврологічних симптомів або коми; крім того, звичайне КТ абсолютно не виключає грижу.
Інфекція — менінгіт або інші інфекції, такі як епідуральний абсцес, вертебральний остеомієліт, або інтрамедулярний спінальний абсцес, можуть бути викликані, якщо ЛП виконується через целюліт або інфекцію м’яких тканин у місці пункції. З цієї причини локальна інфекція в місці пункції є протипоказанням до виконання ЛП. В іншому випадку, за належної стерильної техніки, ризик спричинення менінгіту надзвичайно низький за відсутності інфекції м’яких тканин у місці проколу.
Спинна гематома. Спинна гематома є ускладненням після ЛП, яке зазвичай виникає у пацієнтів з некоригованими порушеннями згортання крові, але про це також повідомлялося у тих, у кого відсутні очевидні фактори ризику кровотечі.
Діагностика гематоми хребта ускладнюється прихованим характером кровотечі; таким чином, слід підтримувати високий індекс підозрілості. Пацієнти, які мають біль у спині, пов’язаний з неврологічними ознаками (наприклад, слабкість, зниження чутливості або нетримання сечі) після проходження ЛП, потребують екстреного обстеження на предмет можливої гематоми хребта.
Своєчасна декомпресія гематоми має важливе значення, щоб уникнути остаточної втрати неврологічної функції.
Постспінальний головний біль — Постспінальний головний біль є одним із найпоширеніших ускладнень ЛП. Обмежені дані свідчать про те, що частота постспінальних головних болів у дітей становить приблизно від 5 до 15 відсотків. Показано, що різні техніки, такі як використання найменшої можливої голки, використання атравматичних голок і, якщо використовується ріжуча голка, розміщення зрізу голки паралельно довгій осі хребта, запобігають або зменшують постспінальний головний біль.
Навпаки, постільний режим або тривале положення лежачи не запобігають головному болю у дітей. Як приклад, в одному рандомізованому дослідженні, яке порівнювало постільний режим протягом 24 годин із вільною рухливістю після ЛП у 111 дітей, позиційні головні болі були більш імовірними при постільному режимі, ніж без обмежень активності (15 проти 2 відсотків, відповідно). В окремому дослідженні 400 немовлят і дітей раннього віку, яким проводили ЛП, частота постспінального головного болю була подібною для осіб, які залишалися рівними протягом 30 хвилин, порівняно з тими, хто залишався рівними протягом чотирьох годин (приблизно 7 відсотків в обох групах). У цьому дослідженні наявність головного болю у немовлят ґрунтувалася на перевіреній оцінці болю, проведеній спостерігачами медсестри.
Окремо детально розглянуто лікування постспінального головного болю.
Біль у спині. Спостережні дослідження показують, що біль у спині виникає до 11 відсотків дітей після ЛП. Біль у спині зазвичай зникає протягом кількох днів після процедури. Тривалий біль може викликати занепокоєння щодо локалізованої інфекції або гематоми хребта.
Крім того, минущий, односторонній корінцевий біль, що іррадіює в задню частину ноги, може спостерігатися вербальними пацієнтами під час процедури, якщо спінальна голка контактує з одним із нервів. Також була описана радикулопатія низького тиску. Однак тривалий корінцевий біль через пошкодження нерва зустрічається рідко.
Епідермоїдна пухлина — утворення епідермоїдної пухлини спинного мозку є рідкісним ускладненням ЛП, яке може стати очевидним через роки після виконання процедури. Вважається, що це спричинено епідермоїдною тканиною, яка трансплантована в хребетний канал під час ЛП без стилета або з таким, який погано підходить. З цієї причини під час ЛП завжди слід використовувати спінальні голки з щільно прилягаючими стилетами.
Подальший нагляд
Дітям, які перенесли ЛП, не потрібен спеціальний догляд. Постільний режим не приносить видимої користі.
Пацієнти можуть отримати аналгезію ацетамінофеном або ібупрофеном. Їм слід звернутися за медичною допомогою у разі посилення головного або спинного болю, болю в ногах, парестезії або слабкості.
ДЖЕРЕЛО: https://www.uptodate.com



.jpg)