Діагностика та лікування тріпотіння передсердь
Дата публікації: 12.09.2018
Автори: Жарінов Олег Йосипович Доктор медичних наук, професор, завідувач кафедри функціональної діагностики НУОЗ України імені П.Л. Шупика, Куць Віктор Олександрович к. мед. н., доцент кафедри кардіології і функціональної діагностики Національної медичної академії післядипломної освіти ім. П.Л. Шупика МОЗ України, Грицай Олександр Миколайович к. мед. н., кардіохірург вищої категорії
Ключові слова: тріпотіння передсердь, «типове» ТП, «атипове» ТП, синдромом Вольфа–Паркінсона–Уайта, катетерна абляція
Механізми формування та симптоми
Електрокардіографічна діагностика
Тріпотіння передсердь (ТП) — аритмія за механізмом макроріентрі, яка характеризується регулярною активацією передсердь з частотою від 220 до 350 за хвилину. За даними епідеміологічних досліджень, поширеність ТП у загальній популяції становить 0,88%. Вона збільшується по мірі старіння популяції та досягає 5,87% у осіб віком понад 80 років. Загалом, за поширеністю серед тахіаритмій ТП поступається лише фібриляції передсердь (ФП), причому не менше ніж у третині випадків ТП поєднується з ФП.
Клінічна термінологія
Термін «тріпотіння передсердь» використовується для описання різних за локалізацією і патофізіологією аритмій, які виникають за механізмом макроріентрі. Урахування цих відмінностей дуже важливе для визначення стратегії і тактики лікування ТП. При істмус-залежному ТП кільце повторного входу збудження знаходиться у правому передсерді і обов’язково проходить через кава-трикуспідальний перешийок (істмус), який знаходиться між трикуспідальним клапаном (спереду) і порожнистими венами та crista terminalis (ззаду). Переважно кільце локалізується в нижньому відділі передсердя, навколо трикуспідального клапана. Причому рух імпульсу по кільцю може відбуватися проти чи (рідше) по годинниковій стрілці, якщо дивитися на серце з боку його верхівки. Саме істмус є основною потенційною мішенню для катетерного лікування ТП.
Істмус-незалежне ТП також виникає за механізмом макроріентрі, але локалізується поза перешийком, переважно — в ділянці рубця, який сформувався спонтанно, після хірургічного або катетерного втручання. Циркуляція імпульсу може відбуватися по годинниковій стрілці, через верхню частинку crista terminalis, або в лівому передсерді. В частини пацієнтів ТП спричинене множинними, нечітко визначеними кільцями. За частотою передсердних хвиль і електрокардіографічними характеристиками цей варіант ТП може нагадувати передсердну тахікардію, джерелом якої є легеневі вени і яке зумовлене маленьким кільцем повторного входу збудження.
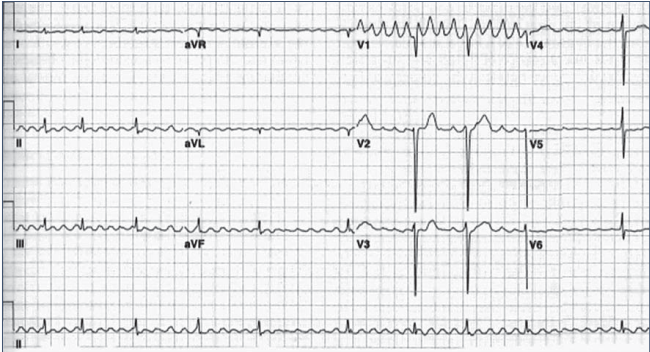
Розрізняють ТП першого і другого типів. Тип І («типове» ТП) характеризується регулярною активацією передсердь з частотою близько 300 за хвилину і однаковою, пилкоподібною формою хвиль F на електрокардіограмі (ЕКГ). Надчаста кардіостимуляція дозволяє у більшості таких пацієнтів відновити синусовий ритм. Саме у пацієнтів з ТП типу І найбільш ефективною є радіочастотна катетерна абляція. Натомість ТП типу ІІ характеризується хвилеподібною морфологією передсердних зубців з частотою 340 і більше за хвилину. Переважно в таких випадках ТП неможливо припинити за допомогою кардіостимуляції. Нерідко спостерігається спонтанний перехід ТП типу ІІ у ФП і навпаки (рис. 1). Отже, ТП типу ІІ займає проміжне місце між ТП типу І та ФП. У пацієнтів з ТП типу ІІ катетерна абляція є малоефективною.
Термін «типове» ТП (типу І) тотожний поняттю «істмус-залежне» ТП. Натомість «атипове» ТП не у всіх випадках відповідає характеристикам ТП типу ІІ. У частини пацієнтів з атиповими формами ТП спостерігається більш повільна активація передсердь. Кількість хвиль тріпотіння у цих випадках менше 300 і нерідко — менше 250 за хвилину. З огляду на це атипове ТП нерідко потрібно диференціювати від передсердних тахікардій. Наголосимо, що на фоні застосування антиаритмічних препаратів у пацієнтів з ТП частота передсердних хвиль може виходити за межі звичайного діапазону і досягати 200 чи навіть 180 і менше за хвилину.
За своїм перебігом, аналогічно до фібриляції передсердь, ТП може бути пароксизмальним, персистуючим або постійним, причому в останньому випадку часто трансформується у ФП. Залежно від стану атріовентрикулярного (АВ) проведення імпульсів розрізняють також правильну (з регулярним ритмом шлуночків) і неправильну форми ТП. Причому навіть при неправильному ТП нерегулярність ритму шлуночків інколи характеризується певною закономірністю («регулярна нерегулярність»), що може бути зумовлено змінами АВ-провідності (наприклад, у випадку проведення до шлуночків 3:2 з періодикою Венкебаха або з чергуванням проведення 4:1 і 2:1).
Механізми формування та симптоми
Найчастіше ТП виникає у пацієнтів із структурним захворюванням серця. Його формування стає можливим при певному збільшенні розмірів правого передсердя або сповільненні проведення імпульсу. Кільце ріентрі замикається лише в тому випадку, коли довжина хвилі тріпотіння є меншою за довжину потенційного анатомічного кільця. Відтак фронт цієї хвилі завжди зустрічає ділянку кільця, що встигла вийти зі стану рефрактерності. Виникненню ТП сприяють будь-які стани, які призводять до зменшення довжини хвилі (фіброз, застосування блокаторів натрієвих каналів) або збільшення розмірів передсердя (захворювання клапанів серця, індуковане аритмією ремоделювання, артеріальна гіпертензія, кардіоміопатія).
Клінічна симптоматика, зумовлена ТП, визначається частотою ритму шлуночків: від повної відсутності симптомів до виникнення синкопе. Характерною для ТП є частота шлуночкового ритму близько 150 за хвилину при регулярному АВ-проведенні імпульсів 2:1. У такій ситуації пацієнти відчувають часте серцебиття. Внаслідок неможливості адаптації частоти серцевого ритму до фізичних навантажень може погіршуватися їх переносимість. З іншого боку, втома інколи зумовлена надто повільним серцевим ритмом у пацієнтів з порушеннями АВ-провідності. Натомість при регулярному проведенні 4:1 частота серцевих скорочень переважно не виходить за межі норми, і аритмія може бути безсимптомною.
Виникненню ТП сприяють будь-які стани, які призводять до зменшення довжини хвилі (фіброз, застосування блокаторів натрієвих каналів) або збільшення розмірів передсердя (захворювання клапанів серця, індуковане аритмією ремоделювання, артеріальна гіпертензія, кардіоміопатія)
Інколи ТП має перебіг з проведенням 1:1. У цьому випадку ТП є гемодинамічно вагомим і може спричиняти напади синкопе. Типова ситуація, яка може сприяти проведенню імпульсів 1:1, — застосування блокаторів натрієвих каналів при ТП або тахісистолічній формі ФП без попереднього застосування блокаторів АВ-провідності. Збільшення ефективного рефрактерного періоду передсердь супроводжується зменшенням частоти передсердних хвиль, а одночасне покращення АВ-провідності (наприклад, у випадку призначення хінідину, новокаїнаміду або етацизину) — до формування ТП з проведенням 2:1 або 1:1. Інша небезпечна для життя причина проведення імпульсів 1:1 — поєднання ТП з синдромом Вольфа — Паркінсона — Уайта.
ТП і ФП сильно пов’язані між собою. Механізми формування обох аритмій мають спільні риси, і у багатьох пацієнтів вони співіснують. Обидві аритмії характеризуються прогресуючим перебігом, що зумовлено змінами структури (дилатація), електричних властивостей (зменшення тривалості рефрактерних періодів), а також фіброзуванням передсердь. Більше того, процеси ремоделювання, викликані однією аритмією, можуть призводити до прогресування іншої. Приблизно в 15% пацієнтів з ФП, лікованих антиаритмічними засобами класу 1с або аміодароном, виникає ТП. З огляду на це була розроблена «гібридна» стратегія ведення хворих з використанням антиаритмічних засобів для профілактики ФП і катетерної абляції для усунення ТП. З іншого боку, приблизно в 50% пацієнтів з «ізольованим» ТП протягом 5 років виникає ФП. Причому таке прогресування не залежить від адекватного лікування ТП.
Електрокардіографічна діагностика
Істмус-залежне ТП характеризується пилкоподібною картиною ЕКГ, що відображає організовану електричну активність передсердь. Хвилі тріпотіння F реєструються з частотою 220–350 (переважно — близько 300) за хвилину і найкраще візуалізуються у відведеннях ІІ, ІІІ і aVF. При типовій формі ТП з рухом імпульсу по кільцю проти годинникової стрілки хвилі F негативні у відведеннях ІІ, ІІІ і aVF, лівих грудних відведеннях і позитивні — у відведенні V1 (рис. 2). При «зворотній» типовій формі ТП хвилі F позитивні у відведеннях ІІ, ІІІ і aVF, негативні — у відведенні V1, а також у лівих грудних відведеннях. За наявності АВ-блокади з проведенням 2:1, 4:1 або при більш виражених порушеннях АВ-провідності зв’язок між частотою хвиль тріпотіння і комплексів QRS може бути стійким, а ритм шлуночків — регулярним. Частота скорочень шлуночків у пацієнтів з ТП залежить від стану АВ-провідності і переважно не перевищує 150 за хвилину. При поєднанні ТП з синдромом передчасного збудження шлуночків або на фоні застосування антиаритмічних препаратів 1-го класу без супутньої блокади проведення імпульсів через АВ-вузол частота скорочень шлуночків може відповідати частоті передсердних хвиль (1:1) і досягати 300 і більше за хвилину.
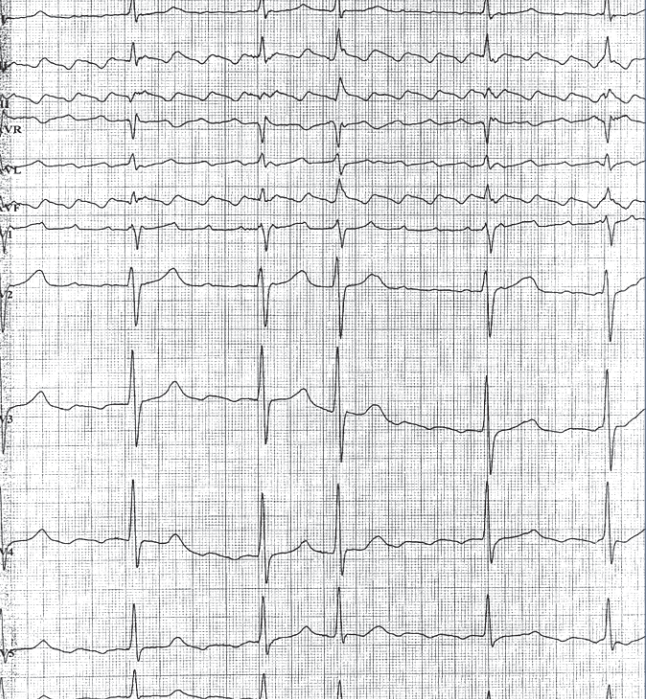
При незалежному від істмусу ТП морфологія передсердних хвиль залежить від локалізації їх джерела у передсердях. Наприклад, якщо ТП формується у лівому передсерді, хвилі тріпотіння спрямовані праворуч і є позитивними у грудних відведеннях.
Складності діагностики ТП можуть бути зумовлені тим, що хвилі тріпотіння нерідко приховані в зубцях Т. Загалом підозра на ТП повинна завжди виникати при будь-якій регулярній суправентрикулярній тахікардії з частотою близько 150 за хвилину. Хвилі тріпотіння найкраще видно у відведенні V1, а також нижніх відведеннях. Інколи для «демаскування» хвиль тріпотіння корисно здійснити пробу із введенням аденозинтрифосфату або вагусну пробу (масаж каротидного синуса), які дозволяють на короткий період заблокувати проведення імпульсів через АВ-вузол.
Проблеми диференціації тріпотіння і фібриляції передсердь переважно виникають при неправильній інтерпретації активності передсердь у відведенні V1, коли тривалість передсердного циклу (FF) менше 200 мс (в іншому випадку ТП діагностувати легше). У цій ситуації потрібно використовувати такі критерії, характерні для ФП: а) активація передсердь не є організованою в інших грудних відведеннях; б) відповідь шлуночків нерегулярна; в) навіть у відведенні V1 немає стійкого зв’язку між передсердними хвилями і шлуночковими комплексами. Таку форму ФП позначають як великохвильову (coarse, «грубу») ФП. Цікаво, що відведення V1 в цьому випадку відображає відносно однорідну та регулярну активацію правого передсердя на фоні фібриляції лівого передсердя. Втім, важливо пам’ятати, що ТП може бути наслідком застосування антиаритмічних засобів з метою усунення або профілактики нападів ФП. У такому випадку внаслідок коливань розмірів кільця ріентрі у передсердях графіка ЕКГ може змінюватися між ТП і ФП: ТП переходить у ФП і, навпаки, ФП ініціює ТП.
Медикаментозне лікування
Принципи лікування ТП мають багато спільного з веденням пацієнтів із ФП. Основні завдання лікування: контроль симптомів, часто зумовлених надто високою частотою скорочень шлуночків, попередження прогресуючих структурних і електричних змін у передсердях, тахікардіоміопатії, а також профілактика інсульту. Загалом, ТП значно частіше є резистентним до медикаментозного лікування, ніж ФП. У випадку проведення імпульсів до шлуночків 2:1 пароксизми ТП перебігають з високою частотою серцевих скорочень (більшою, ніж у випадку ФП) і нерідко поєднуються з погіршенням показників гемодинаміки. Крім того, у пацієнтів з ТП завжди існує небезпека раптового збільшення кількості імпульсів, які проводяться до шлуночків. Відтак, за низкою критеріїв ТП можна розглядати як потенційно більш небезпечну аритмію, ніж ФП. З іншого боку, порівняно з фібриляцією передсердь ТП краще піддається радикальному (катетерному) лікуванню, яке в багатьох ситуаціях є методом вибору.
У багатьох пацієнтів з ТП виникають труднощі контролю частоти скорочень шлуночків. Переважно виникає потреба в застосуванні великих доз засобів, які блокують АВ-вузол, або поєднанні цих засобів. Наприклад, коли надалі планується відновлення синусового ритму, часто призначають аміодарон разом з блокаторами β-адренорецепторів. Втім, таке лікування може інколи спричиняти побічні ефекти, пов’язані з брадикардією, в тому числі вже після відновлення синусового ритму. Натомість трансформації тріпотіння у фібриляцію передсердь сприяє використання дігоксину, який за необхідності (для додаткового зменшення частоти скорочень шлуночків) поєднують з блокаторами β-адренорецепторів або верапамілом. Така стратегія лікування обирається переважно у пацієнтів з ТП типу ІІ, з вираженою дилатацією лівого передсердя, систолічною дисфункцією лівого шлуночка та клінічними ознаками серцевої недостатності.
Тріпотіння передсердь можна припинити шляхом електричної або медикаментозної кардіоверсії або з допомогою надчастої черезстравохідної чи ендокардіальної стимуляції передсердь. Для електричної кардіоверсії при ТП переважно використовують низькоенергетичні розряди (50–100 Дж). Кардіостимуляція найбільш ефективна у пацієнтів з ТП типу І. В частині випадків під час надчастої електрокардіостимуляції спостерігається перехід ТП у ФП, який нерідко передує спонтанному відновленню синусового ритму серця. Трансформація ТП у ФП є бажаною при резистентності пацієнтів з ТП до антиаритмічної терапії, коли з різних причин неможливо здійснити електричну кардіоверсію або катетерну абляцію. Адже шансів на медикаментозне відновлення синусового ритму більше при фібриляції, а не тріпотінні передсердь.
Кардіостимуляція найбільш ефективна у пацієнтів з ТП типу І. В частині випадків під час надчастої електрокардіостимуляції спостерігається перехід ТП у ФП, який нерідко передує спонтанному відновленню синусового ритму серця.
Для медикаментозної кардіоверсії застосовують пероральні чи внутрішньовенні форми препаратів 1-го класу (пропафенону, новокаїнаміду) або аміодарону. Проте ефективність усіх цих препаратів у пацієнтів з ТП не перевищує 50%. Найбільш ефективним серед існуючих у світі засобів відновлення ритму у пацієнтів з ТП є внутрішньовенний препарат 3-го класу ібутилід. Його введення дозволяє відновити ритм у понад 60% пацієнтів з ТП, але асоціюється з підвищеним ризиком збільшення тривалості інтервалу QT і виникнення пірует-тахікардії.
Даних про ефективність антиаритмічних засобів для профілактики рецидивів ТП бракує, але ця стратегія переважно не забезпечує стійкого ефекту. Наголосимо, що антиаритмічна терапія препаратами 1-го класу (які збільшують тривалість ефективних рефрактерних періодів у передсердях) може призвести навіть до збільшення частоти та тривалості епізодів ТП. Прийом аміодарону асоціюється з дещо більшою антиаритмічною ефективністю і меншою частотою аритмогенних проявів. Проте через небезпеку екстракардіальних побічних ефектів тривале застосування препарату є небажаним у пацієнтів молодого і середнього віку без тяжкого структурного ураження серця. Перспективним може бути застосування нового антиаритмічного засобу 3-го класу — дронедарону, який у великому контрольованому дослідженні виявив здатність зменшувати серцево-судинну захворюваність і смертність у пацієнтів з ФП і ТП.
Подібно до ФП, у пацієнтів зі стійким ТП підвищується ризик тромбоемболічних ускладнень. Методи оцінки ризику інсульту і тактика антитромботичної терапії у пацієнтів з ТП нагадують такі при ФП. При персистуючому ТП до і після відновлення синусового ритму призначають варфарин з відповідним контролем показників антикоагуляції; крім того, обов’язково здійснюють черезстравохідне ехокардіографічне дослідження. Якщо здійснена успішна катетерна абляція ТП і немає супутньої ФП, через 4 тижні антикоагулянти відміняють. Водночас потрібно зважати на досить високу імовірність виникнення в подальшому ФП. Тому після катетерного втручання такі пацієнти повинні отримувати як мінімум ацетилсаліцилову кислоту.
Катетерна абляція
З огляду на профіль безпеки та високу ефективність радіочастотна катетерна абляція є первинним методом лікування у пацієнтів з істмус-залежним ТП, особливо коли немає супутньої ФП. У деяких пацієнтів з поєднанням ФП і ТП абляція також є ефективною як частина «гібридного» підходу, якщо саме ТП (а не ФП) є рефрактерним до стратегій контролю ритму або частоти серцевих скорочень. Негайний успіх при істмус-залежному ТП досягається у 95% пацієнтів з ТП типу І; частота рецидивів при 1–2-річному спостереженні становить 5–10%, що зумовлено відновленням проведення імпульсів по кільцю тріпотіння. У хворих з неістмус-залежним ТП абляція є менш ефективною, але все одно повинна розглядатися як можливий засіб лікування при неефективності консервативних стратегій ведення хворих. Загалом, катетерна абляція є більш ефективним засобом профілактики рецидивів ТП, ніж медикаментозна терапія.
У деяких пацієнтів з поєднанням ФП і ТП абляція також є ефективною як частина «гібридного» підходу, якщо саме ТП (а не ФП) є рефрактерним до стратегій контролю ритму або частоти серцевих скорочень
Перед виконанням катетерної абляції у хворих з ТП здійснюється внутрішньосерцеве електрофізіологічне дослідження. Шляхом програмованої стимуляції передсердь індукують ТП. Це дозволяє ще перед абляцією підтвердити діагноз і встановити факт залучення істмусу до руху імпульсу по кільцю тріпотіння. Характеристики істмус-залежного ТП при аналізі внутрішньосерцевих електрограм: а) активація циркулярного катетера в напрямку проти або по годинниковій стрілці; б) активація правого передсердя протягом усієї тривалості передсердного циклу; в) початок хвилі тріпотіння співпадає з активацією пучка Гіса при ТП в напрямку по годинниковій стрілці і проксимальної ділянки коронарного синуса при ТП у протилежному напрямку; г) стійка відповідь на надчасту стимуляцію ділянок кільця під час ТП. Електроанатомічне картування особливо корисне для встановлення локалізації кільця ріентрі при атиповому ТП. У цьому випадку здійснюється детальна активація і картування з залученням (entrainment) обох передсердь.
Після підтвердження діагнозу виконують катетерну абляцію спонтанного або індукованого ТП. Мішенню для абляції при ТП типу І є перешийок тканини між трикуспідальним клапаном та нижньою порожнистою веною, причому обирають найвужчу ділянку кільця. Про ефективність блокади в місці нанесення абляційних пошкоджень свідчить припинення ТП і неможливість проведення імпульсів при стимуляції з обох боків перешийка.
Висновки
Терміном «тріпотіння передсердь» позначають різні за локалізацією і патофізіологією передсердні тахіаритмії, які виникають за механізмом макроріентрі. За електрофізіологічними механізмами ТП займає проміжне місце між реципрокними передсердними тахікардіями і фібриляцією передсердь. Електрокардіографічний метод залишається основою диференціації типів ТП та визначення імовірної локалізації кільця макроріентрі. З огляду на вираженість клінічних симптомів та особливості перебігу ТП є потенційно більш небезпечною тахіаритмією, ніж ФП. У цих пацієнтів значно частіше спостерігається резистентність до антиаритмічної терапії. Натомість ТП краще піддається радикальному (катетерному) лікуванню, що в багатьох ситуаціях є методом вибору. Стратегія і тактика ведення хворих з ТП залежать від наявності супутньої ФП.
Література
1. Кушаковский М.С. Аритмии сердца. — СПб.: ИКФ «Фолиант», 1998. —640 с.
2. Основы кардиологии. Принципы и практика / Под ред. К. Розендорффа. Научный редактор русского издания — проф. О. Жаринов. — Львів: Медицина світу, 2007. — 1037 c.
3. Руководство по кардиологии / Под ред. В.Н. Коваленко. — К.: Морион, 2008. – 1424 с.
4. Руководство по нарушениям ритма сердца / Под ред. Е.И. Чазова, С.П. Голицына. — М.: ГЭОТАР-Медиа, 2008. — 414 с.
5. Функциональная диагностика в кардиологии / Под ред. Л.А. Бокерия, Е.З. Голуховой, А.В. Иваницкого. — М.: Изд-во НЦССХ им. А.Н. Бакулева РАМН., 2002. — Т. 1 — 427 с., Т. 2 — 296 с.
6. ACC/AHA/ESC guidelines for the management of patients with supraventricular arrhythmias – exe
cutive summary // Eur. Heart J. — 2003. — Vol. 24. — P. 1857–1897.
7. Ho R.T. Electrophysiology of arrhythmias. Practical images for diagnosis and ablation. — Wolters Kluwer / Lippincott Williams & Wilkins, 2010. — 388 p.
8. Practical clinical electrophysiology / Eds. P.J. Zimetbaum, M.E. Josephson. — Wolters Kluwer / Lippincott Williams & Wilkins, 2009. — 304 p.
9. Camm A.J., Kirchhof P., Lip G.Y.H. et al., the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology. Guidelines for the management of atrial fibrillation // Eur. Heart J. — 2010. — Vol. 31. — P. 2369–2429.
Запитання до матеріалу
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу

Біомаркер, що передбачає майбутнє серця

Чому зміна клімату має значення для здоров ...
Ехокардіографічна оцінка додаткових аномал ...

Ефекти депривації сну

В Україні вперше проведено ретрансплантаці ...

Артрит серед дітей та підлітків віком до 1 ...