Клінічні настанови: гострий середній отит — лікування. Частина 2
Дата публікації: 22.09.2023
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: отит, ЛОР, гострий середній отит

Вступ
Гострий середній отит (ГСО), також званий гнійним середнім отитом і гнійним середнім отитом, є поширеною проблемою у дітей і на нього припадає велика частка педіатричного використання антибіотиків.
Тут буде розглянуто лікування неускладненого ГСО. Клінічні особливості та діагностику гострих середніх отитів читайте за посиланням.
Діагностика ГСО
Клінічний діагноз ГСО вимагає одного або кількох із наведених нижче:
- Випинання барабанної перетинки.
- Ознаки гострого запалення (наприклад, виражена еритема барабанної перетинки та лихоманка або біль у вусі) і випіт середнього вуха. Незважаючи на те, що ознаки гострого запалення та випіт середнього вуха без опуклості можуть вказувати на ранній ГСО, маленьким дітям важко локалізувати біль у вухо.
- Перфорація барабанної перетинки з гострою гнійною отореєю, якщо виключено гострий зовнішній отит.
Точна діагностика забезпечує належне лікування дітей з ГСО, які потребують антибіотикотерапії, і уникнення антибіотиків у дітей із середнім отитом із випотом, у яких антибіотики непотрібні.
Клінічний перебіг без антибіотиків
Гострі симптоми та ознаки ГСО часто зникають протягом трьох днів незалежно від того, чи лікують дітей антибіотиками. Було продемонстровано, що прийом антибіотиків трохи прискорює зникнення болю. У мета-аналізі семи рандомізованих досліджень, у яких порівнювали антибіотики з плацебо у 2320 дітей з ГСО, 16 відсотків тих, хто не отримував антибіотики, продовжували відчувати біль через два-три дні (у порівнянні з 11 відсотками дітей, які отримували антибіотикотерапію). В окремому мета-аналізі рандомізованих та обсерваційних досліджень у 1409 дітей, які не отримували антибіотики, біль у вусі зник протягом трьох днів у 50 відсотків і протягом семи-восьми днів у 90 відсотків.
Випіт середнього вуха, пов’язаний із ГСО, зазвичай зникає спонтанно протягом кількох тижнів, часто через чотири-шість тижнів.
Менеджмент болю
Знеболення є основою лікування ГСО у дітей. Ми надаємо лікування для зменшення болю у вухах у дітей незалежно від того, лікуються вони антибіотиками чи ні. Біль є типовою ознакою ГСО і може бути сильним.
● Пероральні та місцеві анальгетики — ми пропонуємо пероральний ібупрофен або ацетамінофен , а не інші втручання для лікування болю у вухах у дітей з ГСО. Якщо сильний біль не реагує на ібупрофен або ацетамінофен окремо, може знадобитися комбінація ібупрофену та ацетамінофену.
Хоча місцеві анестетики, нанесені на барабанну перетинку, здаються ефективними для полегшення болю у вухах, вони не ліцензовані для цього показання в Сполучених Штатах. Крім того, Управління з контролю за якістю харчових продуктів і медикаментів США додало попередження в коробці до в’язкого лідокаїну після того, як були зареєстровані серйозні побічні ефекти у немовлят і дітей (головним чином, коли він використовувався при прорізуванні зубів або стоматиті). Препарати прокаїну або лідокаїну для місцевого застосування слід застосовувати з обережністю у дітей та уникати їх у пацієнтів з перфорацією барабанної перетинки.
Дітям до 2 років уникають місцевого застосування бензокаїну через ризик метгемоглобінемії.
Обмежені дані рандомізованих досліджень свідчать про те, що ібупрофен , ацетамінофен і місцеві анальгетики ефективні для зменшення болю у вухах порівняно з плацебо або без лікування. У систематичному огляді рандомізованих досліджень нестероїдних протизапальних препаратів і ацетамінофену для знеболення при ГСО, які включали 219 дітей, менше дітей у групах ібупрофену (7 відсотків) або ацетамінофену (10 відсотків) порівняно з групою плацебо (25 відсотків) відчував біль через 48 годин, без різниці в частоті побічних ефектів; всі діти отримували антибіотики. Ібупрофен і ацетамінофен виявилися однаково ефективними, хоча дані були обмежені.
Ми рекомендуємо не застосовувати тепло чи холод до зовнішнього вуха або закапувати оливкову олію чи екстракти трав у зовнішній слуховий прохід для лікування болю у дітей із ГСО. Ефективність цих методів лікування не доведена, і вони можуть бути шкідливими.
● Терапевтичний тимпаноцентез — Терапевтичний тимпаноцентез або міринготомія можуть бути корисними у дітей із сильним болем, який не реагує ні на аналгезію, ні на лікування антибіотиками. Терапевтичний тимпаноцентез або міринготомія потрібні рідко, але можуть бути необхідними при ГСО, спричиненому мультирезистентними отопатогенами. Це також може мати інші переваги. У поздовжньому проспективному дослідженні тимпаноцентез із повною евакуацією рідини середнього вуха в поєднанні з антимікробною терапією був пов’язаний зі зниженням ризику неефективності лікування, розвитку схильності до отиту та встановлення тимпаностомічної трубки. Навіть якщо гній із середнього вуха не евакуйований, тимпаноцентез створює шлях, який може забезпечити дренаж (оторея), що зменшує тиск і біль у середньому вусі.
● Профілактика болю у вухах під час зниження літака — Діти з дисфункцією євстахієвої труби, включно з ГСО, можуть відчувати біль у вухах під час подорожі літаком, особливо під час зниження літака. При зниженні літака тиск у салоні підвищується до рівня посадкової висоти. Якщо тиск у середньому вусі не підвищується відповідним чином (тобто якщо євстахієва труба «фіксує» знижений тиск через обструкцію носоглоткового отвору), барабанна перетинка може бути притиснута досередини та розтягнута, що може призвести до болісної баротравми: кровотечі в барабанної перетинки, утворення рідкого ексудату в середньому вусі, іноді розрив барабанної перетинки. Хоча втручання для вирівнювання середнього вуха та атмосферного тиску не були добре вивчені в контрольованих дослідженнях, наступні втручання можуть допомогти відкрити євстахієву трубу для вирівнювання тиску в середньому вусі під час спуску:
- Для немовлят і маленьких дітей — смоктання пустушки або пляшечки; відсмоктування носа носовою грушею.
- Для дітей старшого віку — жування жуйки або їжі; автоінфляція за допомогою маневру Вальсальви (форсований видих із закритими ротом і носом) або спеціально виготовлений носовий балон.
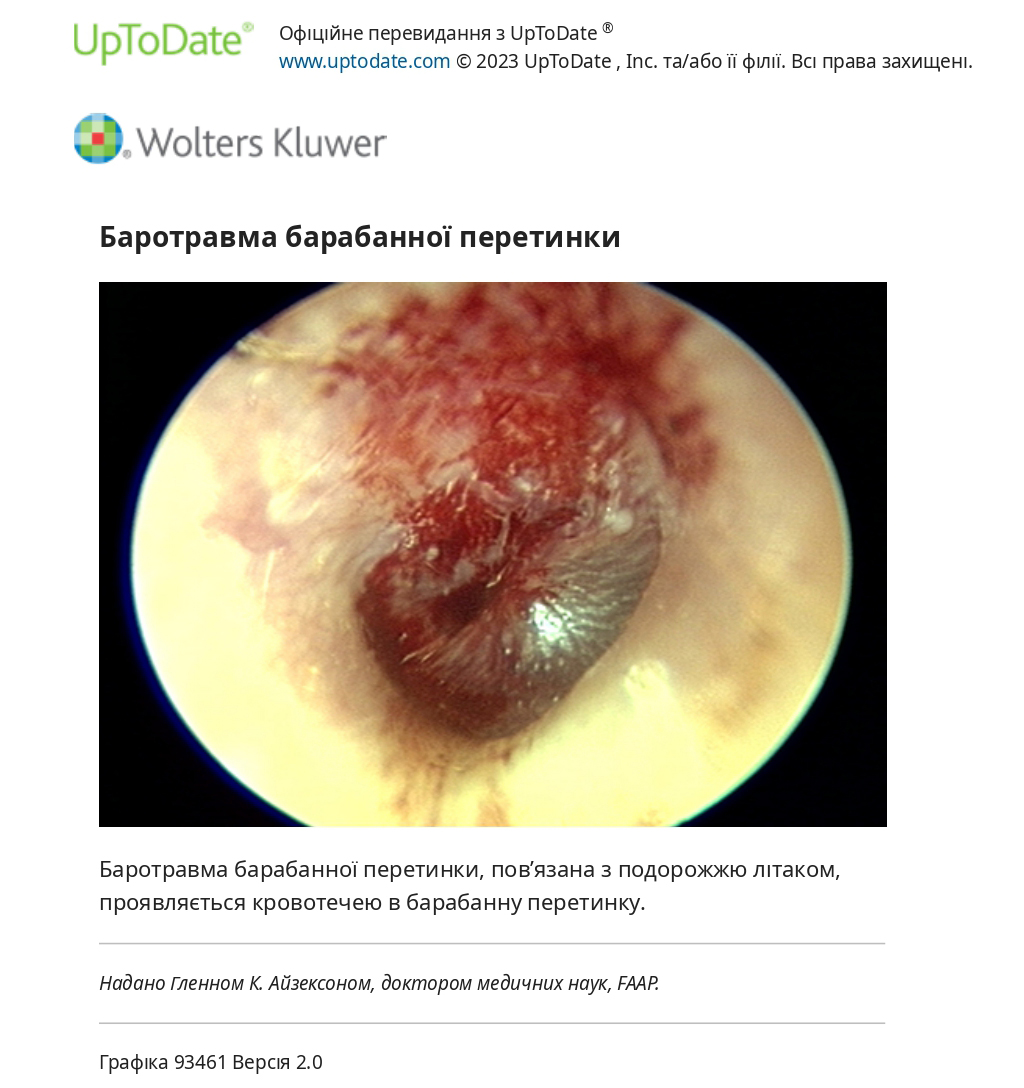
Ми рекомендуємо уникати передпольотного лікування антигістамінними або протизапальними засобами у дітей. У рандомізованому дослідженні прийом псевдоефедрину перед вильотом не зменшив біль у вухах, але був пов’язаний із підвищеною сонливістю. Крім того, деконгестанти та антигістамінні препарати можуть уповільнити розчинення рідини середнього вуха, що пов’язано з посиленням побічних ефектів у маленьких дітей.
Антибіотикотерапія проти спостереження
Стратегії початкового лікування ГСО у дітей включають негайне лікування антибіотиками та початкове спостереження з відстроченим початком антибіотикотерапії, якщо симптоми та ознаки погіршуються або не покращуються через 48–72 години. Негайна антибіотикотерапія прискорює зникнення симптомів і зменшує випадки неефективності лікування, але збільшує появу пов’язаних з антибіотиками побічних ефектів (діарея, висип).
Вибір стратегії залежить від тяжкості захворювання, віку дитини, супутніх захворювань і переваг опікуна. Наш підхід значною мірою узгоджується з підходом Американської академії педіатрії та Американської академії сімейних лікарів щодо дітей віком від 6 місяців до 12 років.
● Діти з підвищеним ризиком тяжкої інфекції, ускладнень та/або рецидиву ГСО — Пацієнти з підвищеним ризиком тяжкої інфекції, ускладнень та/або рецидиву включають:
- Немовлята віком до 6 місяців.
- Пацієнти з ослабленим імунітетом.
- Пацієнти з черепно-лицьовими аномаліями (наприклад, вовче піднебіння).
Таким пацієнтам ми рекомендуємо негайну антибіотикотерапію, а не первинне спостереження. Хоча діти в цих групах зазвичай були виключені з клінічних випробувань, розумно очікувати, що негайна антибіотикотерапія матиме подібний ефект і що очікувана абсолютна користь буде більшою для цих дітей, ніж для пацієнтів із меншим ризиком.
Діти без підвищеного ризику важкої інфекції, ускладнень та/або повторного ГСО
Для більшості дітей, які не мають підвищеного ризику важкої інфекції, ускладнень та/або повторного ГСО, ми пропонуємо негайну антибіотикотерапію, а не первинне спостереження.
У рандомізованих дослідженнях терапія антибіотиками прискорила зникнення симптомів і зменшила ймовірність неефективності лікування. Однак абсолютні переваги є скромними, а побічні ефекти, пов’язані з антибіотиками, є поширеними (наприклад, діарея, висип). Таким чином, деякі сім’ї можуть обґрунтовано вибрати початкове спостереження замість антибіотикотерапії, особливо якщо дитині ≥2 років і вона має однобічний ГСО без важких симптомів або отореї. Початкову антибіотикотерапію, швидше за все, буде обрано для пацієнтів віком до 2 років і ≥2 років із тяжкими симптомами (наприклад, постійний біль у вусі понад 48 годин, температура ≥39°C за останні 48 годин), двобічний ГСО, оторея або невизначене подальше спостереження. Хоча дані рандомізованих досліджень свідчать про те, що багато дітей з ГСО добре справляються з початковим спостереженням/відстроченим прийомом антибіотиків і знеболюванням, і що результати схожі серед дітей з ГСО, які лікуються антибіотиками негайного лікування проти відстроченого, негайне лікування Терапія антибіотиками пов’язана з більш раннім зникненням симптомів і результатів отоскопії, зниженим ризиком перфорації барабанної перетинки, меншою частотою неефективності лікування та меншою кількістю пропущених днів для доглядальників.
У рандомізованих дослідженнях, які порівнювали негайне застосування антибіотиків із спостереженнями/відстроченими антибіотиками, використовувалися різні показники результатів (наприклад, задоволеність опікунів, кількість виписаних рецептів) і типи подальшого спостереження (наприклад, телефонне чи офісне обстеження). У мета-аналізі чотирьох досліджень, у яких порівнювали негайне призначення антибіотиків із спостереженням за 959 дітьми, однакові показники дітей мали біль через три-сім днів (29 проти 35 відсотків; співвідношення ризиків (ВР) 0,75, 95% ДІ 0,50-1,12) і рецидив AOM (18 проти 13 відсотків; ОР 1,41, 95% ДІ 0,74-2,69). Однак включення досліджень, які не вимагали випинання барабанної перетинки для діагностики ГСО, потенційно зменшує ймовірність виявлення відмінностей між раннім лікуванням антибіотиками та групами спостереження.
Рандомізовані дослідження, які порівнювали антибіотики з плацебо та дозволеною екстреною терапією для дітей із клінічним погіршенням або відсутністю покращення протягом перших днів терапії, надають додаткову підтримку для негайного призначення антибіотиків. У мета-аналізах таких рандомізованих досліджень, більшість із яких дозволяли невідкладну терапію, негайна антибіотикотерапія зменшила частку дітей з болем через два-три дні (11,6 проти 15,9 відсотка; ВР 0,70, 95% ДІ 0,57-0,86), барабанна перетинка перфорація (1,9 проти 4,8 відсотка; ОР 0,37, 95% ДІ 0,18-0,76) і контралатеральні епізоди ГСО (10,6 проти 18,8 відсотка; ОР 0,49, 95% ДІ 0,25-0,95). Серйозні ускладнення (наприклад, мастоїдит, менінгіт) були рідкісними в обох групах. Частота пізніх рецидивів була подібною (приблизно 20 відсотків).
Негайна антибіотикотерапія може бути більш корисною для певних підгруп дітей. У мета-аналізі індивідуальних даних пацієнтів із шести досліджень (1643 дітей віком від 6 місяців до 12 років) антибіотики були найбільш ефективними для дітей з ГСО та отореєю та дітей молодше двох років із двостороннім. Діти віком до двох років з однобічним ГСО також отримують користь від антибіотикотерапії. Об’єднаний аналіз двох рандомізованих досліджень, які використовували суворі діагностичні критерії, виявив підвищену частоту невдач лікування серед отримувачів плацебо <24 місяців з одностороннім, неважким ГСО (40 проти 14 відсотків серед отримувачів антибіотиків; ОР 0,34, 95% ДІ 0,18- 0,65). Антибіотикотерапія також зменшила частоту неефективності лікування у дітей з двостороннім або тяжким (одностороннім або двобічним) ГСО (зниження абсолютного ризику в діапазоні від 31 до 34 відсотків), що підтверджує результати попередніх досліджень.
У рандомізованих дослідженнях, у яких порівнювали негайне призначення антибіотиків із спостереженням/відстроченим прийомом антибіотиків або плацебо, побічні ефекти (наприклад, блювота, діарея, висип) були більш поширеними при негайному застосуванні антибіотиків (27–29 проти 16–20 відсотків).
Початкова антибіотикотерапія
Бажані схеми — Антибіотикотерапія ГСО повинна включати активність проти найпоширеніших бактеріальних отопатогенів: Streptococcus pneumoniae , нетипової Haemophilus influenzae (NTHi) і Moraxella catarrhalis , і відображати поточні закономірності протимікробної резистентності. Ми пропонуємо амоксицилін або амоксицилін-клавуланат як початкові агенти, залежно від ризику NTHi, що продукує бета-лактамазу.
● Фактори ризику NTHi, що продукує бета-лактамазу . Фактори ризику NTHi, що продукує бета-лактамазу, включають:
- Прийом бета-лактамного антибіотика за попередні 30 днів.
- Супутній гнійний кон'юнктивіт (який зазвичай викликається NTHi).
- Історія рецидиву ГСО, що не реагує на амоксицилін (у повторних епізодах домінує NTHi).
Режим для дітей без факторів ризику. Для дітей із ГСО без факторів ризику для NTHi, що продукують бета-лактамазу, ми віддаємо перевагу амоксициліну перед іншими антибіотиками.
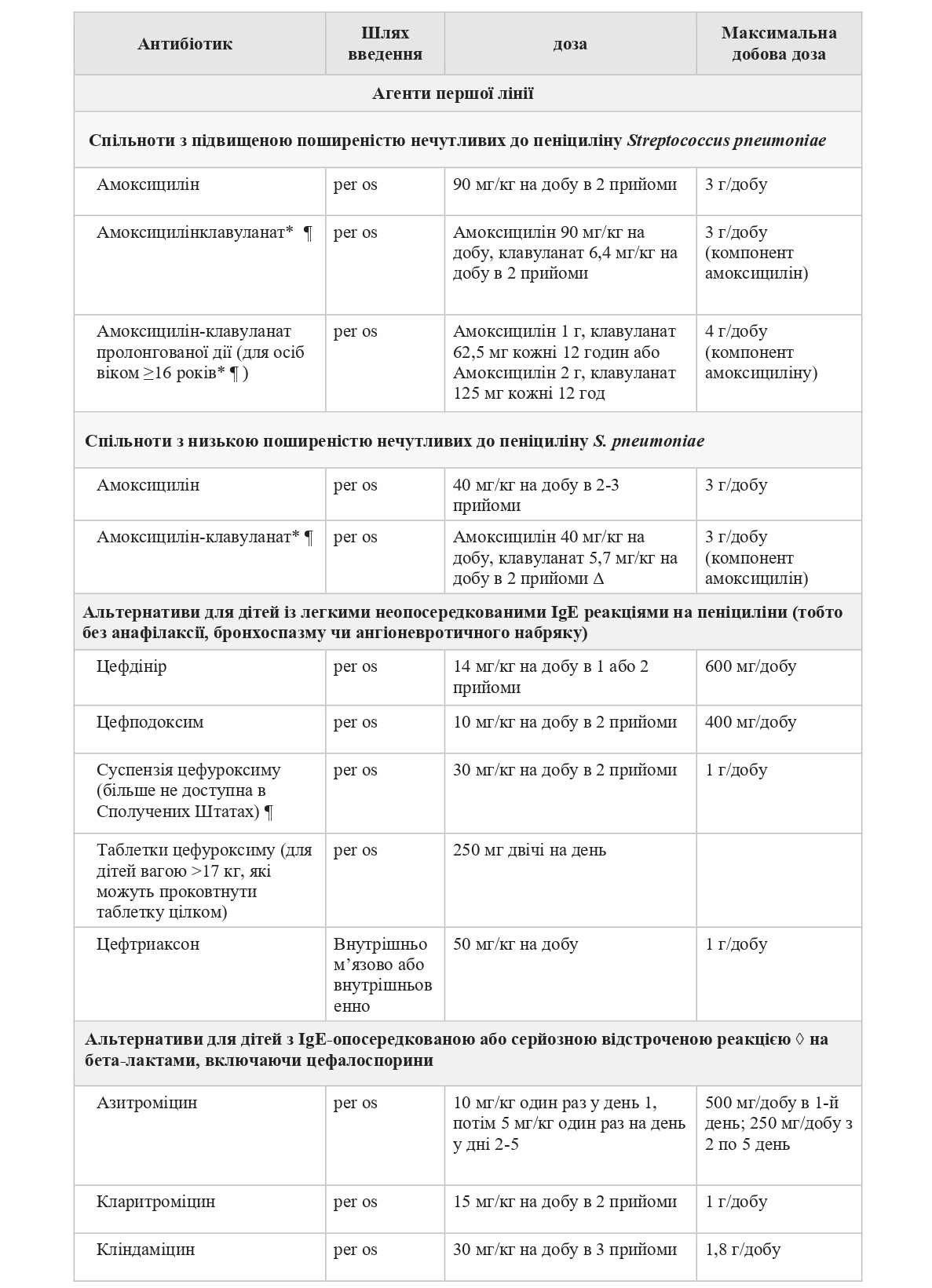
* Для дітей із підвищеним ризиком зараження нетиповою гемофільною паличкою, що продукує бета-лактамазу : ті, хто отримував бета-лактамні антибіотики (наприклад, пеніциліни, цефалоспорини) протягом попередніх 30 днів, мають супутній гнійний кон’юнктивіт, мають в анамнезі рецидиви середнього отиту. не реагують на амоксицилін або живуть у суспільстві з високим рівнем поглинання пневмококової кон’югованої вакцини дітьми.
¶ Часто використовується, якщо амоксицилін не діє.
Δ Доступність цього співвідношення амоксициліну до клавуланату (7:1) залежить від географії.
◊ IgE-опосередковані реакції зазвичай починаються протягом 1 години після початкової або останньої введеної дози; загальні ознаки включають анафілаксію, ангіоневротичний набряк, хрипи, набряк гортані, гіпотензію та кропив’янку/кропив’янку. Уповільнені реакції з'являються після багаторазових. Приклади серйозних відстрочених реакцій включають синдром Стівенса-Джонсона, токсичний епідермальний некроліз і цитопенії, спричинені ліками.
Ця таблиця призначена для використання в поєднанні з темами UpToDate, пов’язаними з гострим середнім отитом у дітей. Зверніться до вмісту UpToDate, щоб отримати додаткову інформацію щодо вибору терапії. Тривалість лікування залежить від віку, супутніх клінічних особливостей і антимікробного засобу:
- Для амоксициліну, амоксицилін-клавуланату, пероральних цефалоспоринів, кларитроміцину та кліндаміцину:
- Діти <2 років і діти (будь-якого віку) з перфорацією барабанної перетинки або рецидивним ГСО в анамнезі: 10 днів
- Діти ≥2 років з інтактною барабанною перетинкою та відсутністю рецидиву ГСО в анамнезі: від 5 до 7 днів
- Для цефтріаксону: від 1 до 3 доз залежно від стійкості симптомів
- Для азитроміцину: 5 днів
AOM: гострий середній отит; IgE: імуноглобулін Е
Первинне спостереження
Коли вибирається початкова стратегія спостереження, опікуни повинні розуміти ризики та переваги, а також необхідно забезпечити відповідне подальше спостереження, щоб можна було розпочати антибіотикотерапію, якщо симптоми погіршуються або зберігаються через 48–72 години. Односторонній ГСО при першому спостереженні може швидко прогресувати до двостороннього протягом наступних годин хвороби.
Відповідне подальше спостереження може включати:
- Відвідування з ініціативи опікуна або телефонний контакт, якщо симптоми погіршуються або не покращуються протягом 48–72 годин.
- Запланований контрольний прийом через 48–72 години.
Конкретні показання для термінового спостереження (наприклад, ознаки менінгізму, параліч черепних нервів) повинні бути надані пацієнтам або особам, які за ними доглядають, і задокументовані в медичній карті.
Реакція на антибіотики або спостереження
● Початкове спостереження. Дітям, стан яких погіршується під час спостереження або не покращується після 48–72 годин спостереження, слід почати прийом антибіотиків. Перед початком антимікробного лікування слід ретельно повторно оцінити стан дитини особисто (або за допомогою телемедицини, якщо опікун добре відомий клініцисту чи офісу, щоб визначити, чи потрібна повторна особиста оцінка).
● Початкова антибіотикотерапія — відсутність покращення або погіршення після 48-72 годин антибіотикотерапії та знеболювальної терапії вважається невдалим. Оцінка та лікування неефективності лікування обговорюються нижче.
Зникнення симптомів — дітей, у яких симптоми зникли, необхідно спостерігати для моніторингу зникнення супутнього випоту в середньому вусі, який пов’язаний із кондуктивною втратою слуху.
● Для дітей віком <2 років і дітей віком ≥2 років з проблемами мови або навчання ми пропонуємо повторну отоскопію через 8–12 тижнів після діагностики ГСО; для дітей ≤2 років цей проміжок часу може збігатися з попередньо запланованим візитом для догляду.
Через 8–12 тижнів після встановлення діагнозу ГСО випіт із середнього вуха розсмоктується у 80–90 відсотків дітей.
● Для дітей ≥2 років без проблем з мовою або навчанням ми забезпечуємо подальше спостереження під час наступного візиту для догляду за здоров’ям або раніше, якщо є сумніви щодо стійкої втрати слуху.
Хоча стійка рідина середнього вуха потребує моніторингу після зникнення симптомів, це не є ознакою неефективності лікування або показанням для додаткової антибіотикотерапії.

Невдача лікування
Погіршення під час або відсутність покращення після 48-72 годин антибіотикотерапії та анальгетичної терапії вважається невдалим лікуванням.
Етіологія — неефективність лікування свідчить про:
- Розвиток ускладнення.
- Початкова антимікробна терапія була неадекватною.
Хоча неадекватна терапія зазвичай пов’язана з інфекцією мікроорганізмів, стійких до бета-лактамних антибіотиків (наприклад, нетиповий H. influenzae [NTHi], резистентний S. pneumoniae ), інфекція менш поширених мікроорганізмів, таких як S. aureus , також повинна особливо у дітей з тимпаностомічними трубками або перфорацією.
- Присутнє інше захворювання.
Зміни в схемі лікування антибіотиками — наш підхід до антимікробної терапії при неефективності лікування залежить від початкового агента, як описано нижче.
● Початковий амоксицилін — для дітей, у яких початкова терапія високими дозами амоксициліну не вдається , ми віддаємо перевагу амоксицилін-клавуланату:
- Амоксицилін-клавуланат 90 мг/кг на день амоксициліну та 6,4 мг/кг на день клавуланату перорально, розділених на дві дози (ми пропонуємо максимум 3 г/день). Підлітки ≥16 років, які можуть приймати великі таблетки, можуть використовувати амоксицилін-клавуланат пролонгованого вивільнення 1–2 г компонента амоксициліну та 62,5–125 мг компонента клавуланату кожні 12 годин.
Лікуємо протягом 10 днів дітей віком до 2 років та дітей (будь-якого віку) з перфорацією барабанної перетинки або рецидивним ГСО; ми лікуємо протягом 5-7 днів у дітей віком ≥2 років з непошкодженою барабанною перетинкою та відсутністю рецидиву ГСО в анамнезі.
Ми віддаємо перевагу амоксицилін-клавуланату для дітей, у яких лікування амоксициліном не вдається через ефективність амоксицилін-клавуланату проти H. influenzae та M. catarrhalis , що продукують бета-лактамазу ; для S. pneumoniae амоксицилін і амоксицилін-клавуланат мають еквівалентну ефективність.
● Початковий прийом амоксицилін-клавуланату або пероральних цефалоспоринів — для дітей, у яких початкова терапія високими дозами амоксицилін-клавуланату або пероральних цефалоспоринів не приносить результатів, ми віддаємо перевагу парентеральному цефтриаксону ; пероральний левофлоксацин є альтернативою:
- Цефтриаксон 50 мг/кг внутрішньом’язово або внутрішньовенно 1 раз на добу (максимум 1 г/добу) за два-три прийоми.
Парентеральний цефтриаксон у дозі 50 мг/кг досягає високих рівнів у середньому вусі та є ефективним для лікування ГСО у дітей, у яких амоксицилін неефективно. Відкрите проспективне дослідження показало, що три дози були кращими, ніж одноразова доза в ерадикації пеніцилін-резистентних S. pneumoniae із середнього вуха.
- Левофлоксацин
- Вік від 6 місяців до 5 років — 10 мг/кг перорально кожні 12 годин протягом 10 днів.
- Вік ≥5 років — 10 мг/кг перорально один раз на день (максимум 750 мг/добу) протягом 10 днів.
Левофлоксацин слід призначати дітям з протипоказаннями до цефтриаксону або ОРВ, резистентним до інших препаратів (в ідеалі його слід застосовувати лише дітям, у яких із середнього вуха був виділений серотип 19А, чутливий до левофлоксацину). Резистентність до левофлоксацину серед респіраторних ізолятів S. pneumoniae була описана у дорослих і рідко у дітей.
Триметоприм-сульфаметоксазол (TMP-SMX), макроліди (наприклад, азитроміцин , кларитроміцин ) і лінкозаміди (наприклад, кліндаміцин ) не рекомендуються при ГСО, який не відповідає на лікування високими дозами амоксициліну або амоксицилін-клавуланату . Дослідження пневмококів показують, що стійкість до цих агентів є значною. Макроліди та лінкозаміди мають обмежену активність проти NTHi, який є більш вірогідним збудником у дітей, які не дали початкової терапії амоксициліном.
● Початкові макроліди, кліндаміцин або парентеральний цефтриаксон або стійка неефективність лікування — стійка неефективність лікування визначається відсутністю покращення після 48–72 годин прийому другого антибіотика.
Для дітей, у яких початкове лікування макролідами, кліндаміцином або парентеральним цефтриаксоном не принесло результатів, і дітей із стійкою невдачею лікування ми віддаємо перевагу тимпаноцентезу, якщо він доступний, для посіву та визначення чутливості рідини середнього вуха, щоб керувати вибором антимікробних засобів. Тимпаноцентез також забезпечить полегшення болю у вусі. Обговорення процедури тимпаноцентезу виходить за рамки цього тематичного огляду, але доступне в повному тексті посилання. Може бути виправданим одночасне встановлення тимпаностомічної трубки. Якщо тимпаноцентез недоступний, доцільним є перехід на левофлоксацин:
- Вік від 6 місяців до 5 років — 10 мг/кг перорально кожні 12 годин протягом 10 днів.
- Вік ≥5 років — 10 мг/кг перорально 1 раз на добу (максимум 750 мг/добу) протягом 10 днів.
Левофлоксацин, як правило, слід призначати дітям із протипоказаннями до цефтриаксону або ГСО, резистентним до інших препаратів (в ідеалі його слід застосовувати лише дітям, у яких із середнього вуха був виділений серотип 19А, чутливий до левофлоксацину).
Патогени, найвірогідніші в цьому сценарії, — це мультирезистентний S. pneumoniae або NTHi (бета-лактамазо-позитивний або бета-лактамазо-негативний). Більшість NTHi чутливі до TMP-SMX, але сприйнятливість S. pneumoniae змінюється географічно. TMP-SMX може бути варіантом у регіонах з високим рівнем чутливості.
Лікування ускладнень ГСО
Перфорація барабанної перетинки — перфорація барабанної перетинки дозволяє дренувати абсцес середнього вуха та зменшує підвищений тиск у середньому вусі. Зі зниженням тиску в середньому вусі барабанна перетинка зазвичай швидко заживає, закриваючи перфорацію протягом декількох годин або днів.
Біль або постійний біль у вусі у дитини з ГСО та перфорацією барабанної перетинки навряд чи є наслідком ГСО, оскільки підвищення тиску в середині зменшується з перфорацією. Інші причини болю у вусі включають:
- Поширення інфекції на суміжні простори, такі як соскоподібний відросток (тобто мастоїдит).
- Подразнення зовнішнього каналу дренажем середнього вуха, що призводить до зовнішнього отиту, у цьому випадку лікування хінолонами для місцевого застосування може бути корисним.
Неантимікробні місцеві препарати, такі як бензокаїн або оливкова олія, не слід використовувати для лікування болю у пацієнтів з перфорацією барабанної перетинки. Ці засоби неефективні та можуть бути шкідливими.
Профілактика хронічного гнійного середнього отиту (ХГСО) передбачає невідкладне лікування ГСО, враховуючи, що ХГСМ часто починається з епізоду ГСО.
ДЖЕРЕЛО: https://www.uptodate.com/
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу

Здорові перекуси: що покласти у ланчбокс д ...

Дослідження в США показало, що діти, народ ...

Особливості вакцинації проти COVID-19 та г ...

Мета — подолати менінгіт до 2030 року: гло ...
Вакцина, що захищає від свинячого, людсько ...

Зростає кількість рідкісних ускладнень гри ...


.jpg)
