Клінічна настанова: рак простати
Дата публікації: 06.11.2023
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: діагностика, рак простати, ПСА, МРТ, клінічна настанова

Щороку в листопаді відзначається місяць боротьби з раком простати, тому до вашої уваги настнова щодо нього:
Рак передміхурової залози є одним з найпоширеніших видів раку у чоловіків у всьому світі, з оцінками 1 600 000 випадків і 366 000 смертей щорічно. У Сполучених Штатах у 11 відсотків чоловіків протягом життя діагностують рак передміхурової залози, причому захворюваність зазвичай зростає з віком; за оцінками, щорічно реєструється 268 490 випадків і 34 500 смертей. Загальна п'ятирічна виживаність становить понад 98 відсотків.
КЛІНІЧНА ПРЕЗЕНТАЦІЯ
Спектр захворювання при виявленні — Клінічні прояви раку передміхурової залози на момент встановлення діагнозу часто відсутні. Клінічна поведінка раку передміхурової залози коливається від виявленої на скринінгу безсимптомної мікроскопічної добре диференційованої пухлини, яка може ніколи не стати клінічно значущою, до більш рідкісного, виявленого на скринінгу або клінічно симптоматичного, агресивного раку високого ступеня злоякісності, який викликає метастази, захворюваність, і смерть.
На момент встановлення діагнозу 78 відсотків пацієнтів мають локалізований рак, ураження регіонарних лімфатичних вузлів є у 12 відсотків, а 6 відсотків мають віддалені метастази. Цей розподіл, імовірно, зміниться зі збільшенням оновлення більш чутливих діагностичних досліджень на основі позитронно-емісійної томографії (ПЕТ), таких як простатоспецифічний мембранний антиген (ПСМА) ПЕТ.
Симптоми — більшість видів раку передміхурової залози діагностуються на локалізованій стадії та протікають безсимптомно.
Нечасто рак передміхурової залози може проявлятися неспецифічними симптомами нижніх сечовивідних шляхів (СНМП), гематурією або гематоспермією; однак ці симптоми частіше є наслідком незлоякісних захворювань. Зокрема, СНМП, такі як частота, невідкладність, ніктурія та нерішучість, частіше пов’язані з доброякісною етіологією, такою як доброякісна гіперплазія простати (ДГПЗ), а не з раком передміхурової залози. Такі симптоми також можуть бути наслідком обструкції вихідного отвору сечового міхура, інфекції сечовивідних шляхів, простатиту, інтерстиціального циститу або синдрому хронічного тазового болю. Однак пацієнти можуть бути стурбовані тим, що ці чи інші симптоми анатомічної, інфекційної або дратівної етіології можуть вказувати на наявність раку простати.
Серед 6 відсотків пацієнтів, у яких рак передміхурової залози має метастази на момент встановлення діагнозу, основним симптомом може бути біль у кістках. Кістка є переважною локалізацією дисемінованого раку передміхурової залози, а біль є найпоширенішим проявом кісткових метастазів. Початковий діагноз раку передміхурової залози після того, як вже відбулися метастази в кістки, став незвичним.
Інші симптоми, які можуть виникати у пацієнтів із метастатичним захворюванням, включають гематурію, нездатність до сечовипускання, нетримання сечі, еректильну дисфункцію, втрату ваги, слабкість або біль у спині через компресію спинного мозку, біль через патологічні переломи, втома, спричинену анемією, або супутні симптоми з хронічною хворобою нирок.
Ознаки — Клінічні ознаки, які можуть бути пов’язані з раком передміхурової залози, включають підвищений рівень простат-специфічного антигену (ПСА) при лабораторних дослідженнях і аномальні результати простати при пальцевому ректальному дослідженні (DRE), хоча аномальне обстеження простати спостерігається лише у деяких пацієнтів із простатою рак.
Тест на ПСА — ПСА є найпоширенішим і найціннішим тестом для раннього виявлення раку простати. Імовірність раку передміхурової залози зростає з підвищенням рівня ПСА. Тестування на ПСА у чоловіків без раку передміхурової залози найчастіше проводиться з метою скринінгу, але тестування іноді виконується як частина оцінки симптомів. Не існує єдиного порогу для визначення аномального значення ПСА; існує значна варіабельність нормального ПСА, і дослідження не дозволяють однозначно визначити єдиний підхід, застосовний до кожного пацієнта. Вирішуючи, які пацієнти з підвищеним рівнем ПСА потребують подальшого обстеження (тобто направлення до уролога), ми порівнюємо результат ПСА пацієнта з референтним віковим діапазоном, а також з ПСА за попередній рік, якщо він доступний.
Вікові контрольні діапазони:
- 40-49 років – 0-2,5 нг/мл
- 50-59 років – 0-3,5 нг/мл
- 60-69 років – 0-4,5 нг/мл
- 70-79 років – 0-6,5 нг/мл
Деякі учасники цієї теми додатково оцінюють, чи PSA перевищує верхнє значення для вікового діапазону, тоді як інші оцінюють, якщо PSA перевищує середину. Ми також оцінюємо, чи збільшився ПСА більш ніж на 0,75 нг/дл за один рік, навіть якщо значення ПСА не перевищує віковий діапазон.
Важливо відзначити, що підвищений рівень ПСА може виникати в ряді доброякісних станів, а результат ПСА в межах норми не виключає ймовірність раку простати. Диференційна діагностика підвищеного ПСА включає як тимчасові (наприклад, простатит, травма промежини), так і стійкі причини (наприклад, ДГПЗ). Ці причини, а також механізми оцінки та іноді обмеження їх впливу на вимірювання ПСА описані окремо. Ці проблеми обмежують специфічність підвищеного рівня ПСА, особливо серед чоловіків із СМП.
Рівень ПСА також може бути знижений за допомогою деяких ліків, особливо інгібіторів 5-альфа-редуктази, що обмежує чутливість для діагностики раку простати.
Повторне визначення ПСА — перед направленням до уролога ми повторюємо тест на підвищений або підвищений ПСА через кілька тижнів, щоб підтвердити, що рівень залишається підвищеним. Якщо присутні модифіковані фактори, які можуть тимчасово підвищити ПСА (їзда на велосипеді на довгі дистанції, еякуляція протягом 48 годин після тесту), ці фактори слід розглянути перед повторним визначенням ПСА. Якщо повторний PSA знаходиться в межах нормальних очікуваних значень для віку та не підвищується більш ніж на 0,75 нг/дл порівняно зі значенням попереднього року, подальше обстеження не потрібне, якщо немає пальпованого вузла, ущільнення або асиметрії на DRE.
Дослідження виявили значну мінливість результатів PSA протягом короткострокового періоду та в порівнянні з роками. У третини пацієнтів спостерігатиметься зниження до вихідного рівня, якщо ПСА буде повторено через місяць або близько того, навіть за відсутності будь-якого лікування (наприклад, використання антибіотиків при простатиті). Ретроспективний аналіз збереженої сироватки від 972 чоловіків виявив значні коливання від року до року: 44 відсотки чоловіків із рівнем ПСА вище 4,0 нг/мл мали нормальний рівень ПСА під час наступних щорічних візитів .
Деякі фактори (наприклад, їзда на велосипеді на великі відстані, еякуляція протягом 48 годин після аналізу ПСА) можуть призвести до тимчасового підвищення рівня ПСА в сироватці. Деякі доброякісні фактори можуть підвищувати ПСА стійко (наприклад, ДГПЗ), а не тимчасово. Навіть за наявності доброякісних факторів, які можуть підвищити ПСА, урологічне обстеження все одно є виправданим.
Пальцеве ректальне обстеження — під час фізичного обстеження DRE може виявити вузли простати, ущільнення або асиметрію, які можуть виникнути при раку простати. Однак рак передміхурової залози часто не виявляється за допомогою DRE, оскільки DRE може виявити пухлини лише в задній і бічній частинах передміхурової залози, які є частинами простати, які пальпуються через пряму кишку. Пухлини, які не виявляються за допомогою DRE, включають 25-35 відсотків пухлин, які недоступні, тому що вони виникають в інших частинах залози, і малий рак на стадії Т1, який не прощупується
Багато чоловіків мають симетричне збільшення та твердість простати. Ці знахідки частіше зустрічаються у чоловіків з ДГПЗ, а не з раком простати. Примітно, що ДГПЗ і рак простати можуть співіснувати.
DRE зазвичай не рекомендується як рутинний скринінговий тест для оцінки передміхурової залози або прямої кишки за відсутності симптомів (сечових або ректальних). Однак, якщо на DRE виявляється аномалія, що свідчить про рак передміхурової залози, необхідне подальше обстеження.
УРОЛОГІЧНА ОЦІНКА
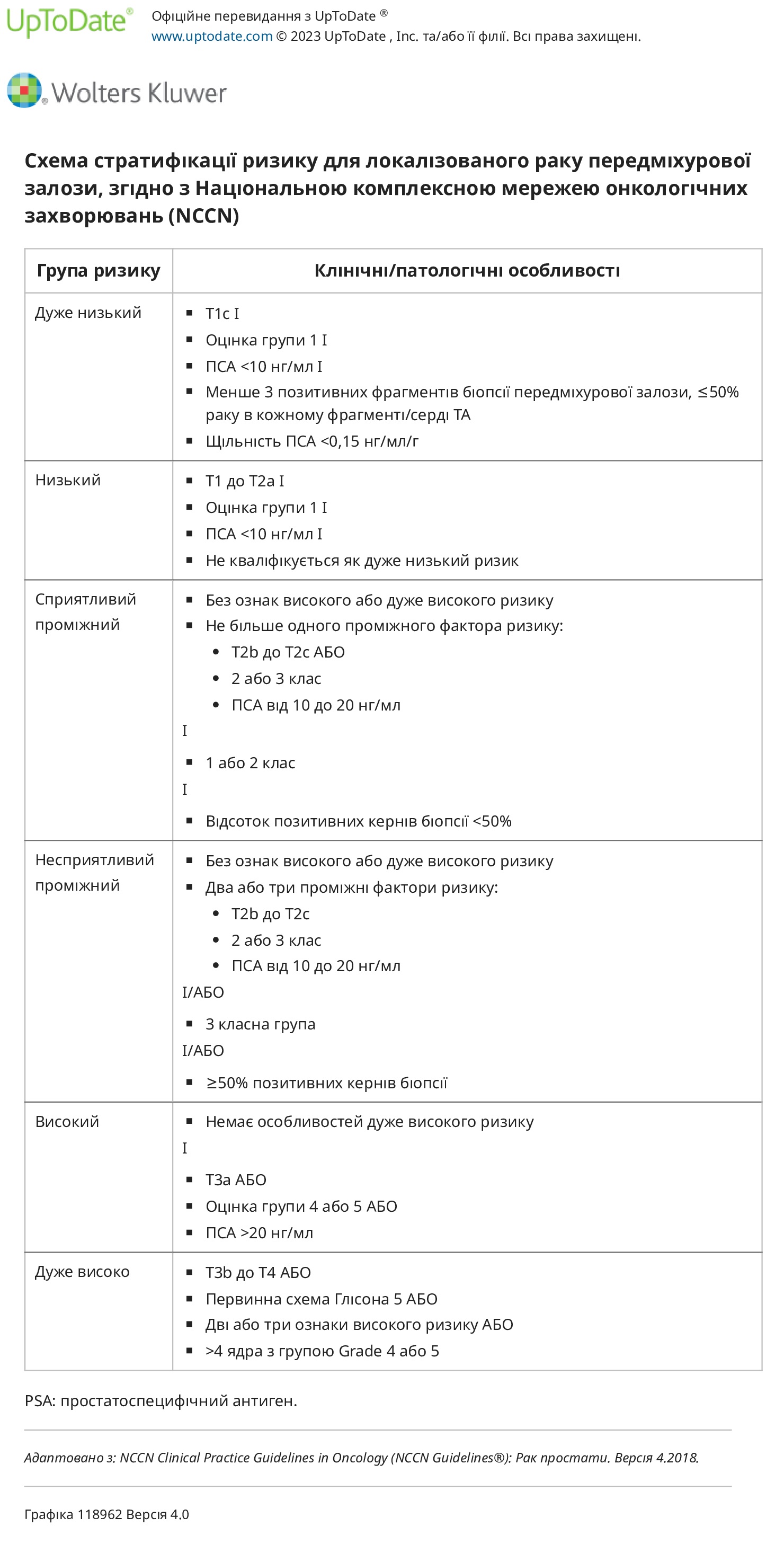
Кому потрібне направлення? — Чоловіки, у яких є клінічна підозра на рак передміхурової залози через високий рівень простат-специфічного антигену (PSA) або патологічного пальцевого ректального дослідження (DRE), повинні бути направлені на урологічне обстеження. Чоловіків із відомою генетичною схильністю до розвитку раку передміхурової залози (наприклад, тих, хто має патогенний варіант гена, що провокує рак, наприклад BRCA2 ), також слід направити до уролога для отримання рекомендацій щодо скринінгу.
Мета урологічної оцінки полягає в тому, щоб визначити, чи виправдана біопсія передміхурової залози, чи може додаткове обстеження усунути потребу в біопсії на даний момент, а також відповідний час для повторної оцінки.
Рішення про проведення біопсії . Результати аналізу PSA, DRE та будь-яких додаткових тестів і візуалізації використовуються для інформування про клінічну ймовірність наявності значного захворювання та, таким чином, для прийняття рішення щодо необхідності проведення біопсії для отримання тканини для гістологічної діагностики.Після спільного прийняття рішення з пацієнтом ми зазвичай переходимо до біопсії, якщо:
● Очікувана тривалість життя становить принаймні 10 років (деякі учасники виконають біопсію, якщо очікувана тривалість життя > 5 років)
● PSA підвищений вище діапазону для вікової групи пацієнта, або PSA збільшився більш ніж на 0,75 нг/мл протягом одного року, або є відчутні відхилення від норми DRE
Відмова від проведення біопсії передміхурової залози, навіть якщо рівень ПСА підвищений або підвищений, може бути доцільним у літніх пацієнтів або пацієнтів із серйозними супутніми захворюваннями, які обмежують їхню тривалість життя, коли цілі пацієнта узгоджуються з менш агресивною діагностикою та втручаннями.
Для чоловіків, у яких ПСА підвищений, але не відповідає вищевказаним пороговим значенням, урологічне обстеження може включати певні додаткові тести на ПСА або візуалізацію простати, щоб краще оцінити ймовірність раку передміхурової залози.
● Потенційне додаткове лабораторне обстеження . Приклади додаткового лабораторного обстеження для сумнівних результатів ПСА включають:
- Щільність ПСА – Щільність ПСА визначається шляхом порівняння рівня ПСА з розміром передміхурової залози, що зазвичай вимірюється за допомогою трансректального ультразвукового дослідження (ТРУЗІ) або магнітно-резонансної томографії простати (МРТ). ПСА експресується як доброякісною, так і злоякісною тканиною простати. Таким чином, підвищений рівень ПСА може викликати більше занепокоєння при невеликій передміхуровій залозі, ніж при передміхуровій залозі з більшим об’ємом, у якій можна очікувати вищі рівні ПСА. Щільність ПСА <0,15 нг/мл/см3 вважається сприятливою.
- Вільний або зв’язаний ПСА – Вільний ПСА можна виміряти та використати для розрахунку співвідношення вільного ПСА до загального (f/t ПСА). Рак передміхурової залози пов’язаний з нижчим відсотком вільного ПСА в сироватці порівняно з доброякісними захворюваннями. F/t PSA <10-15 відсотків є високою підозрою на рак передміхурової залози, тоді як f/t PSA > 25 відсотків, найімовірніше, пов’язано з доброякісною гіперплазією простати (ДГПЗ). Співвідношення F/t PSA є найбільш цінним при вирішенні питання про необхідність повторної біопсії у літнього пацієнта, який має попередню негативну біопсію, але рівень PSA все ще є підозрілим.
- Інші тести, включаючи молекулярний і геномний аналіз . Ми не пропонуємо для загального використання численні інші аналізи, пов’язані з ПСА (наприклад, p2PSA), або інші молекулярні та геномні методи на основі сечі та крові, розроблені з метою підвищення точності ПСА. тестування, включаючи оцінку 4K, індекс здоров’я простати (PHI), SelectMDx, PCA3 або EPI. Незважаючи на те, що ці тести можуть надавати інформацію, яка доповнює ПСА та щільність ПСА, а також результати МРТ, немає єдиної думки щодо кінцевої клінічної користі цих тестів; однак деякі експерти використовують їх.
- Візуалізація – МРТ передміхурової залози все частіше використовується як допоміжний інструмент для уточнення статусу ризику клінічно значущого захворювання простати та для прийняття рішень щодо виконання біопсії. Роль МРТ при раку передміхурової залози детально обговорюється в іншому місці.
МРТ можна використовувати для зображення простати та визначення необхідності біопсії. Він частіше використовується для цієї мети в Європі та Австралії, але все частіше використовується в Сполучених Штатах. Звичайне МРТ не виключає клінічно значущого раку простати, але зменшує його ймовірність. МРТ частіше використовується як частина методики злиття біопсії, щоб забезпечити націлювання на певні ділянки або у пацієнтів з відомим раком простати під наглядом.
TRUS часто використовується для оцінки аномалій, виявлених на DRE. Однак, навіть якщо ТРУЗІ не показує тривожних результатів, біопсія передміхурової залози є виправданою, якщо показання базуються на інших факторах (наприклад, результати ПСА або DRE), оскільки ТРУЗІ пропускає значну кількість пухлин. Пухлини зазвичай виглядають гіпоехогенними, але деякі можуть бути гіперехогенними або ізоехогенними, що призводить до хибнонегативних досліджень. Позитронно-емісійна томографія (ПЕТ) на основі простат-специфічного мембранного антигену (PSMA) стає все більш доступною в Сполучених Штатах і є більш чутливою та специфічною, ніж інші методи ПЕТ-сканування для виявлення м’яких тканин і віддалених метастазів. Місцеве захворювання в передміхуровій залозі в деяких випадках можна продемонструвати на PSMA PET. Однак візуалізація за допомогою PSMA PET наразі не використовується для діагностики місцевих захворювань або для направлення біопсії простати. Використання додаткових лабораторних досліджень для прийняття рішення про біопсію різниться серед експертів, у тому числі серед учасників цієї теми, і деякі учасники використовують МРТ частіше, ніж інші.
Техніка біопсії — трансректальну біопсію зазвичай виконують під контролем візуалізації (тобто ТРУЗІ або МРТ). Націлювання на МРТ може виконуватися з початковою біопсією, і це поширена практика у Великій Британії, Австралії та Сполучених Штатах. Після негативної біопсії за допомогою ТРУЗІ, якщо є постійне занепокоєння через подальше підвищення ПСА або аномалії під час обстеження, повторна біопсія з націлюванням на МРТ підвищує рівень виявлення раку. Біопсія передміхурової залози, орієнтована на МРТ, оцінюється як метод підвищення точності, окремо або разом із ТРУЗІ для виконання МРТ/УЗД біопсії.
Трансректальний спосіб біопсії залишається найпоширенішим, але трансперінеальна біопсія виконується все частіше. Трансперінеальний шлях може вимагати більше седації або анестезії, ніж трансректальний шлях, але пов’язаний з меншим ризиком інфекції.
Щоб полегшити діагностику, можна розглянути націлювання на МРТ, а деякі експерти рекомендують уникати біопсії, якщо МРТ нормальна. Якщо МРТ показує відхилення від норми, використання програмного забезпечення для реєстрації або злиття може дозволити знову ідентифікувати ураження, націлене на МРТ, під час наступної процедури біопсії під контролем ТРУЗІ, і це може підвищити точність біопсії.
Окремо обговорюються методики біопсії передміхурової залози, включаючи підготовку, обсяг взяття зразка та ускладнення.
ДІАГНОСТИКА
Неметастатичне захворювання — Діагноз раку простати вимагає гістологічного дослідження тканини, отриманої під час біопсії простати. Рак передміхурової залози неможливо діагностувати на підставі результатів простат-специфічного антигену (ПСА), фізичного огляду, додаткових лабораторних досліджень, візуалізаційних досліджень або симптомів.
Біопсія може виявити рак простати, передракові або доброякісні ознаки. Окремо описані гістологічні особливості та розшифровка біопсії простати.
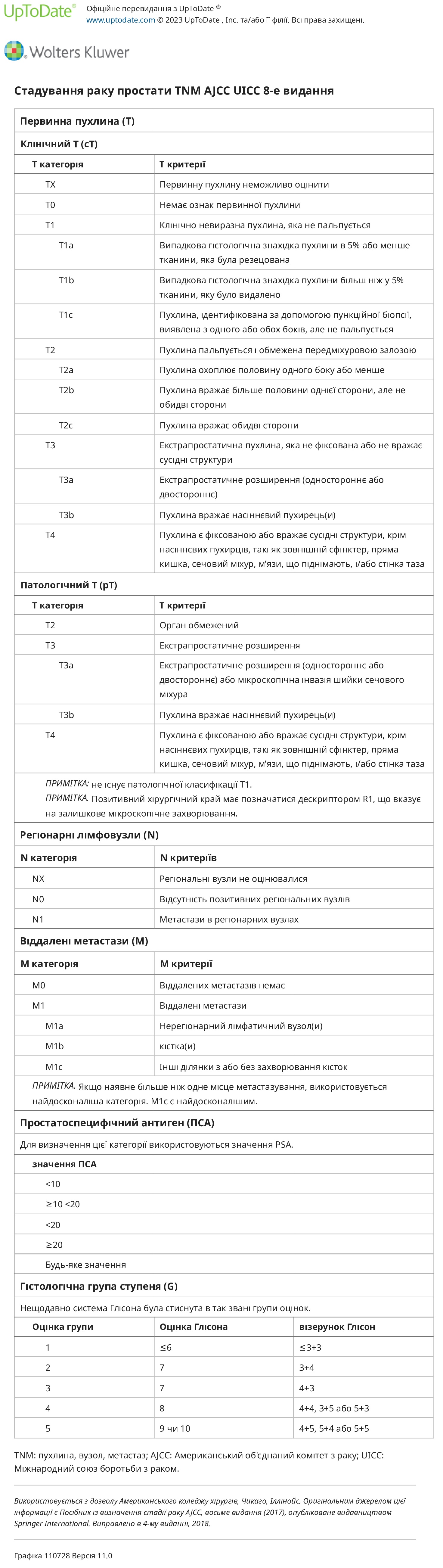
Якщо біопсія вказує на рак передміхурової залози, архітектурні моделі клітин у зразку біоптату використовуються для створення первинної та вторинної оцінки Глісона, яка потім використовується для визначення групи ступеня, п’ятирівневої системи класифікації раку передміхурової залози (групи GRADE з 1 до 5, що корелює з прогнозом і використовується для визначення підходів до лікування локалізованого захворювання на основі стратифікації ризику

Біопсія може свідчити про наявність гістологічного передраку.
Біопсія передміхурової залози, яка не виявляє раку, не виключає ймовірність раку простати. Біопсія може вказувати на доброякісні результати, навіть якщо присутній рак передміхурової залози, оскільки під час біопсії передміхурової залози використовується техніка відбору зразків зі значним потенціалом відсутності ракової тканини, навіть якщо візуалізація використовується для спрямування біопсії. Таким чином, повторна біопсія може бути показана, якщо рівень ПСА продовжує зростати, або якщо результати пальцевого ректального дослідження або візуалізації простати вимагають повторної біопсії.
Метастатична хвороба — особам, які мають симптоматичну метастатичну хворобу з характерним для раку передміхурової залози (тобто метастази в кістках) і підвищеним рівнем ПСА, як правило, не потрібна біопсія простати. Для пацієнтів з новоутвореними метастатичними захворюваннями, якщо є клінічні показання для підтвердження діагнозу, це, як правило, можна отримати за допомогою гістологічного дослідження зразка біопсії з метастатичного вогнища, яке є менш інвазивним, ніж біопсія передміхурової залози під контролем трансректального ультразвуку (ТРУЗІ).
РЕЗЮМЕ ТА РЕКОМЕНДАЦІЇ
● Клінічна картина
- Клінічна поведінка раку передміхурової залози коливається від виявленої на скринінгу безсимптомної мікроскопічної добре диференційованої пухлини, яка може ніколи не стати клінічно значущою, до більш рідкісного, виявленого на скринінгу або клінічно симптоматичного, агресивного раку високого ступеня злоякісності, який може спричинити метастази, захворюваність , і смерть.
- Більшість раків передміхурової залози діагностуються в локалізованій стадії і протікають безсимптомно. Рідко рак передміхурової залози може проявлятися неспецифічними симптомами нижніх сечових шляхів (СНМП) або, рідше, гематурією, гематоспермією або болем у кістках. У більшості чоловіків СНМП зазвичай є наслідком незлоякісних захворювань.
- Простатоспецифічний антиген (ПСА) є найпоширенішим і найціннішим тестом для раннього виявлення раку простати. Імовірність раку передміхурової залози зростає з більш високими значеннями ПСА, хоча немає конкретного числового порогу, який точно визначає наявність раку передміхурової залози. Тестування на ПСА у чоловіків без раку передміхурової залози найчастіше проводиться з метою скринінгу, але тестування іноді виконується як частина оцінки симптомів.
Якщо рівень ПСА підвищений, рішення про те, хто потребує подальшого обстеження (тобто направлення до уролога), ґрунтується на результатах ПСА пацієнта, а також на ПСА за попередній рік, якщо такий є. Деякі учасники цієї теми додатково оцінюють, чи PSA перевищує верхнє значення для вікового діапазону, тоді як інші оцінюють, якщо PSA перевищує середину. Ми також оцінюємо, чи збільшився ПСА більш ніж на 0,75 нг/дл за один рік, навіть якщо значення ПСА не перевищує віковий діапазон.
Перед направленням до уролога ми повторюємо тест на підвищений або підвищений рівень ПСА за кілька тижнів, щоб підтвердити, що рівень залишається підвищеним. Якщо присутні модифіковані фактори, які можуть тимчасово підвищити ПСА (наприклад, нещодавня еякуляція, їзда на велосипеді на великі відстані), ці фактори слід розглянути перед повторним визначенням ПСА.
- Рак передміхурової залози також можна запідозрити у пацієнтів, які мають аномальне пальцеве ректальне дослідження (DRE). Хоча DRE не рекомендується для скринінгу, якщо DRE виконується, асиметрія, вузлики або індурація викликають підозру на рак простати.
●Урологічне обстеження
- Особи, у яких є клінічна підозра на рак передміхурової залози через високий PSA або аномальний DRE, повинні бути направлені на урологічне обстеження. Мета урологічної оцінки полягає в тому, щоб визначити, чи виправдана біопсія передміхурової залози, чи може додаткове обстеження усунути потребу в біопсії на цю мить, а також відповідний час для повторної оцінки.
- Після спільного прийняття рішення з пацієнтом біопсія може бути виправданою, якщо очікувана тривалість життя пацієнта становить щонайменше 10 років (деякі учасники роблять біопсію, якщо очікувана тривалість життя становить >5 років) і має одну з таких ознак: підвищений ПСА вище діапазону для вікової категорії пацієнта; підвищення ПСА понад 0,75 нг/мл протягом року; або вузлик, ущільнення або асиметрія на DRE. Якщо результати ПСА неоднозначні, допоміжне тестування (наприклад, щільність ПСА, час подвоєння ПСА, МРТ) може бути корисним для кращої оцінки ймовірності раку простати. Якщо у пацієнта є серйозні супутні захворювання, які обмежують тривалість життя, біопсія передміхурової залози для оцінки можливості безсимптомного раку передміхурової залози зазвичай не є виправданою.
● Діагностика – діагностика раку простати вимагає гістологічного дослідження тканини, отриманої під час біопсії простати. Особи, у яких є симптоматична метастатична хвороба, зазвичай не потребують біопсії передміхурової залози, а для підтвердження діагнозу зазвичай виконується біопсія метастатичного вогнища, якщо є клінічні показання.
ДЖЕРЕЛО: https://www.uptodate.com/
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу

Клінічні настанови: профілактика інфекції ...

Клінічне завдання. Біль у коліні. Діагност ...
Вчені розробили готову до використання іму ...
Оптимізація скринінгу раку шийки матки: но ...
Метформін для лікування синдрому полікісто ...
Можливості ультрасонографії у діагностиці ...