Лікування та профілактика кашлюка (коклюшу) у немовлят та дітей
Дата публікації: 17.07.2024
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: лікування, вакцинація, кашлюк, імунізація, коклюш, постконтактна профілактика, азитроміцин

Інфекція кашлюка часто призводить до затяжної хвороби. Часті напади кашлю заважають повсякденному функціонуванню. Немовлята можуть розвивати серйозні ускладнення, включаючи поганий набір ваги, апное, пневмонію, дихальну недостатність, судоми та смерть. Без антимікробної терапії дитина є заразною протягом більшої частини затяжної хвороби.
Госпіталізація
Показання — Показаннями для госпіталізації немовлят та дітей з інфекцією кашлюка або підозрою на інфекцію кашлюка є:
- Респіраторний дистрес, що проявляється тахіпноє, втягуванням грудної клітини, розширенням ніздрів, стогнанням та використанням допоміжних м'язів
- Ознаки пневмонії
- Відмова від їжі
- Ціаноз або апное, з кашлем або без нього
- Судоми
- Вік <4 місяців
Ізоляція — Рекомендуються стандартні запобіжні заходи, а також інші запобіжні заходи (маска на відстані 3 футів) для дітей з кашлюком, які госпіталізовані. Ці заходи мають бути в силі до п'яти днів ефективної терапії або 21 день після початку симптомів у нелікованих пацієнтів. Запобіжні заходи при контакті не є необхідними для B. pertussis, але можуть бути показані для інших станів у диференціальній діагностиці до підтвердження діагнозу (наприклад, респіраторно-синцитіальний вірус, аденовірус, парагрип).
Перегляньте записи:
Критерії виписки — Мінімальні критерії для виписки включають:
- Здатність переносити напади кашлю без розвитку гіпоксії та/або брадикардії; більшість немовлят, які госпіталізовані з кашлюком, продовжують мати напади кашлю після виписки
- Здатність їсти достатньо, щоб набирати вагу
- Надійні доглядачі, які впевнені у догляді за дитиною вдома
- Забезпечення тісного амбулаторного спостереження
Підтримуюча терапія — Підтримуюча терапія є основним засобом управління інфекцією Bordetella pertussis.
Рідини та харчування— Немовлята та діти з частими нападами кашлю можуть мати підвищену потребу в рідинах та енергії, що може бути важко задовольнити, якщо дитина кашляє або блює. Стан пиття та харчування дитини має ретельно моніторитися, незалежно від того, чи дитина госпіталізована, чи доглядається вдома. Внутрішньовенне та назогастральне годування можуть бути необхідні для деяких госпіталізованих пацієнтів. Назогастральна трубка може стимулювати кашльовий рефлекс у деяких немовлят; однак назогастральне годування слід спробувати перед парентеральним харчуванням для немовлят, які не можуть набирати вагу через важкі напади кашлю.
Управління кашлем — Пароксизмальний кашель при кашлюку може бути важким та затяжним. Відомі тригери для нападів кашлю (наприклад, фізичні вправи, холодні температури, назофарингеальне (NP) відсмоктування) слід уникати, якщо це можливо, хоча NP відсмоктування може бути необхідним для діагностики. Ми не пропонуємо симптоматичну терапію для кашлю, пов'язаного з кашлюком. У невеликих випробуваннях та систематичному огляді симптоматичні засоби, включаючи бронходилататори, кортикостероїди, антигістаміни та протикашльові засоби, не були доведені як корисні для пацієнтів з кашлюком. В цілому, ризики цих терапій перевищують їхні переваги, особливо для опіоїдних засобів від кашлю, які можуть негативно впливати на дихання. Однак, на основі досвіду, деякі клініцисти можуть спробувати інгаляційні бета-агоністи для немовлят з компрометованим дихальним статусом. Хоча кашель, пов'язаний з кашлюком, не покращився у двох невеликих випробуваннях (всього 34 пацієнти), підвищені ризики бета-агоністів у пацієнтів з кашлюком не були зареєстровані.

Антимікробна терапія
Показання:
Якщо антимікробна терапія для коклюшу призначена на ранніх стадіях захворювання (тобто протягом семи днів від початку симптомів), вона може скоротити тривалість симптомів і зменшити передачу інфекції уразливим контактам. Лікування особливо важливо для дітей віком до 6 місяців, оскільки вони мають підвищений ризик ускладнень. Крім того, якщо не лікувати, вони залишаються культурно-позитивними на більш тривалий період, ніж старші діти та дорослі. Ми рекомендуємо антимікробне лікування для осіб, у яких виділений B. pertussis з культур або позитивний результат полімеразної ланцюгової реакції (ПЛР) протягом трьох тижнів від початку кашлю (для осіб старше 1 року) або шести тижнів від початку кашлю (для осіб до 1 року). Також ми рекомендуємо лікування для немовлят і дітей з клінічним діагнозом коклюшу (з лабораторним підтвердженням або без нього), які мають симптоми менше 21 дня.
Антимікробна терапія повинна бути розпочата на основі клінічної підозри, а не лабораторного підтвердження, оскільки лабораторне підтвердження може зайняти до одного тижня, залежно від доступних лабораторних засобів і методів тестування.
Антимікробна терапія також може бути показана для пацієнтів, які мають симптоми понад 21 день, особливо тих, хто може контактувати з особами з високим ризиком, хоча корисність терапії у таких пацієнтів менш очевидна, ніж у пацієнтів із симптомами менше ніж 21 день.
Раннє лікування (тобто протягом семи днів від початку симптомів) може зменшити тяжкість симптомів. Однак більшість пацієнтів звертаються за медичною допомогою тільки на пароксизмальній стадії, яка настає через один-два тижні після початку хвороби. Клінічні випробування та спостережні дослідження лікування на пароксизмальній стадії дали суперечливі результати щодо здатності лікування змінити клінічний перебіг. Систематичний огляд рандомізованих і квазірандомізованих випробувань антибіотиків для лікування коклюшу дійшов висновку, що антибіотикотерапія не змінює клінічний перебіг. Однак у багатьох включених дослідженнях лікування було розпочато після пароксизмальної стадії.
Пацієнти є найбільш заразними під час катаральної стадії та протягом перших трьох тижнів після початку кашльових нападів або до п'яти днів після початку відповідного лікування. Систематичний огляд рандомізованих і квазірандомізованих випробувань антибіотиків дійшов висновку, що антибіотикотерапія ефективна для ерадикації коклюшу з носоглотки, тим самим зменшуючи ризик передачі.
Вибір режиму терапії
Макролідні антибіотики, такі як еритроміцин, азитроміцин і кларитроміцин, є пріоритетними антимікробними засобами для лікування коклюшу. Макролід-резистентний B. pertussis рідкісний, але був зафіксований у Китаї, Ірані та Франції.
Рекомендований режим лікування варіюється залежно від віку.
Немовлята молодше одного місяця:
Азитроміцин є рекомендованим макролідним антибіотиком для лікування коклюшу у немовлят молодше одного місяця. Він переважніший за еритроміцин; кларитроміцин не рекомендований.
І азитроміцин, і еритроміцин пов'язані з підвищеним ризиком гіпертрофічного пілоростенозу у немовлят, особливо у немовлят молодше двох тижнів. Ризик ГППС з кларитроміцином невідомий. ГППС слід розглядати у немовлят, які розвивають блювоту протягом одного місяця після терапії макролідними антибіотиками, призначеними в перший місяць життя.
Немовлята та діти старше одного місяця:
Будь-який з макролідних антибіотиків може бути використаний для лікування коклюшу у немовлят і дітей старше одного місяця. Азитроміцин і кларитроміцин не мають ліцензії FDA для використання у немовлят молодше шести місяців; однак, азитроміцин часто застосовується для лікування та профілактики коклюшу у молодих немовлят.
Азитроміцин і кларитроміцин мають більш зручний режим дозування, ніж еритроміцин, і краще переносяться. Азитроміцин і кларитроміцин мають відмінну активність in vitro і були оцінені у кількох клінічних випробуваннях. У найбільшому дослідженні 477 дітей з підтвердженим або підозрюваним коклюшем були випадково розподілені на лікування еритроміцином або азитроміцином. Коклюш був ерадикований з носоглотки у дітей, які мали позитивні культури (24 відсотки від загальної кількості), незалежно від того, який антибіотик вони отримували. Однак 90 відсотків дітей, які приймали азитроміцин, завершили терапію, порівняно з 55 відсотками, які приймали еритроміцин.
Триметоприм-сульфаметоксазол (TMP-SMX) є альтернативою для дітей старше двох місяців, які мають протипоказання до макролідних засобів, не переносять їх або інфіковані штамом, резистентним до макролідів. TMP-SMX не слід використовувати у немовлят молодше двох місяців через потенційний ризик розвитку ядерної жовтяниці, пов'язаної з витісненням білірубіну.
Бета-лактамні антибіотики (ампіцилін, амоксицилін, цефалоспорини) мають варіативну активність проти B. pertussis і не рекомендуються. Ампіцилін і амоксицилін не ерадукують B. pertussis з носоглотки. Тетрациклінові та фторхінолонові антибіотики не рекомендуються для використання у дітей через потенційні побічні ефекти.
Тривалість терапії
Тривалість терапії залежить від засобу. Ми пропонуємо 5 днів для азитроміцину, 14 днів для еритроміцину, 7 днів для кларитроміцину і 14 днів для триметоприм-сульфаметоксазолу.
Мета-аналіз рандомізованих і квазірандомізованих контрольованих випробувань антибіотиків для лікування коклюшу, який порівнював короткострокову (азитроміцин протягом трьох днів, кларитроміцин протягом семи днів або еритроміцин протягом семи днів) та довгострокову макролідну терапію (еритроміцин або еритроміцин протягом 14 днів) для ерадикації B. pertussis з носоглотки, дійшов висновку, що короткострокова терапія була так само ефективна і пов'язана зі значно меншою кількістю побічних ефектів. Однак ми продовжуємо пропонувати 14-денний курс еритроміцину, оскільки рецидиви були зареєстровані після курсів тривалістю 7-10 днів. Ми також продовжуємо пропонувати п'ятиденний курс азитроміцину, оскільки кількість пацієнтів в дослідженні була мала (20 пацієнтів).
Лікування представлене в таблиці.
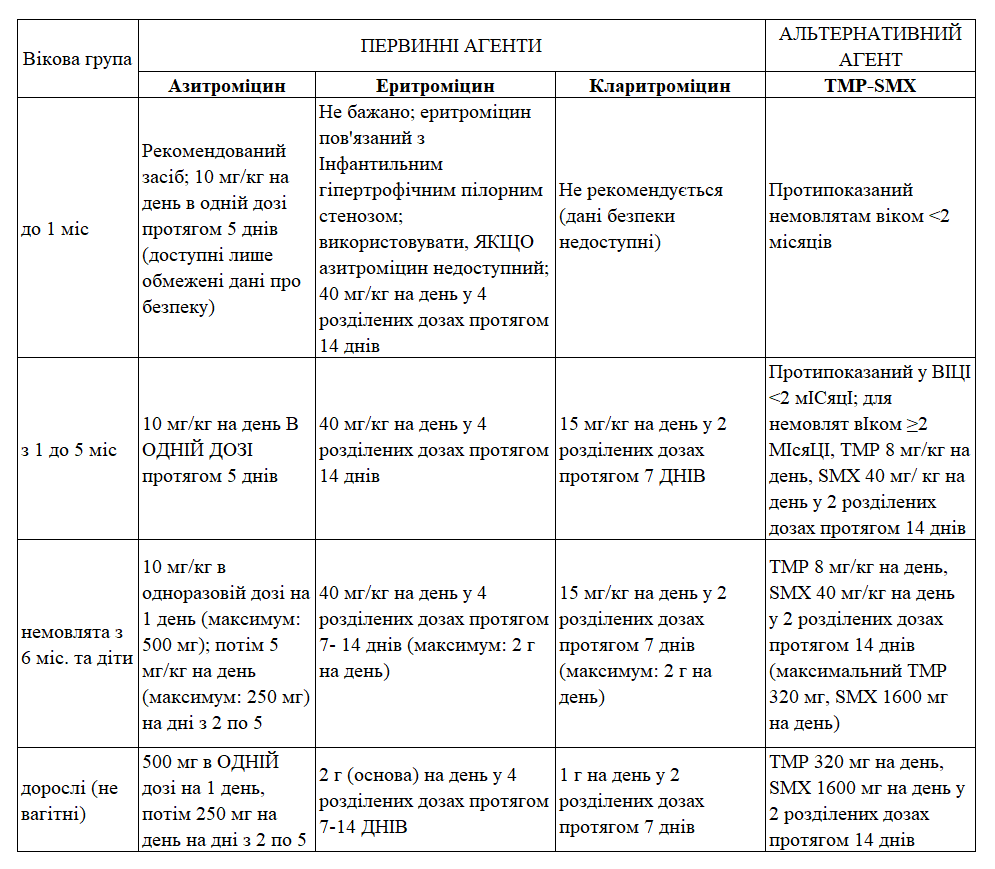
Особливі категорії: Немовлята <4 місяців.
Місце лікування — Вік <4 місяців є показанням до госпіталізації немовлят з коклюшем або підозрою на коклюш через ризик швидкого погіршення стану. Немовлята молодше чотирьох місяців мають підвищений ризик тяжкої або смертельної інфекції коклюшу. У огляді 53 летальних випадків коклюшу у немовлят молодше чотирьох місяців з одного штату (1998-2014 роки) рівень летальності становив 1,2 відсотка; 47 немовлят були молодше двох місяців на момент початку захворювання. Дообстеження немовлят <4 місяців з підозрою на коклюш зазвичай включає загальний аналіз крові з диференціальним підрахунком. Госпіталізація в медичному центрі з дитячою реанімацією рекомендується для немовлят молодше чотирьох місяців і з кількістю білих кров'яних клітин (WBC) >30 000 клітин/мікроЛ (що асоціюється зі значною захворюваністю. Тяжкість захворювання у маленьких немовлят непередбачувана; клінічне погіршення може статися швидко і без попередження. Для керування апное, судомами, дихальною недостатністю, легеневою гіпертензією та/або серцевою недостатністю може знадобитися інтенсивна терапія. Якщо приймаюча лікарня не може надати інтенсивну терапію, може знадобитися переведення до лікарні з реанімаційним відділенням.
Антимікробна терапія — Антимікробну терапію для коклюшу у немовлят <4 місяців слід розпочати негайно при підозрі на коклюш. Лабораторне підтвердження не повинно затримувати початок лікування.

Моніторинг — Швидкість дихання, серцебиття, насичення киснем і кількість WBC у немовлят, які госпіталізовані з приводу коклюшу (підозрюваного або підтвердженого), слід контролювати. Для немовлят молодше чотирьох місяців деякі експерти рекомендують безперервний кардіореспіраторний моніторинг і підрахунок WBC кожні 12 годин з переведенням у дитячу реанімацію, якщо кількість WBC збільшується на ≥50 відсотків за 24 години. Для немовлят ≤60 днів також рекомендують рентгенографію грудної клітки для оцінки пневмонії та ехокардіографію для оцінки легеневої гіпертензії. Серії випадків свідчать, що обмінна трансфузія може бути корисною для керування дихальною недостатністю, легеневою гіпертензією та серцевою недостатністю, викликаними коклюшем, але це має бути виконано до того, як немовля перебуває у важкому стані або має поліорганну недостатність. Документація про прийом їжі та ступінь тяжкості нападів кашлю (наприклад, чи асоціюються вони з гіпоксією або брадикардією) та епізодами апное допомагає в плануванні виписки. Частота нападів кашлю та апное зменшується перед погіршення стану; тому рішення про виписку слід приймати на основі тяжкості нападів кашлю та апное, а не частоти.
Критично хворі немовлята — Критично хворі немовлята включають тих, у кого є апное, судоми або пневмонія, ускладнена дихальною недостатністю, легеневою гіпертензією та/або серцевою недостатністю. Ускладнена пневмонія зазвичай виникає у зв'язку з кількістю WBC ≥30 000 клітин/мікроЛ. Повне обговорення інтенсивного лікування немовлят з коклюшем виходить за межі цього огляду. Рекомендації щодо керування немовлятами з коклюшем у реанімаційному відділенні надає DPH Каліфорнії та узагальнено нижче. У таких випадках найдоцільніше проводити лікування або консультацію з інтенсивістом.
- Апное — Немовлята зі значним апное (наприклад, якщо адекватна вентиляція викликає занепокоєння) можуть потребувати механічної вентиляції.
- Судоми — Судоми у немовлят з коклюшем лікують так само, як і судоми, викликані іншими причинами.
- Пневмонія, ускладнена рефрактерною гіпоксемією, легеневою гіпертензією та/або серцевою недостатністю — Ця ситуація зазвичай асоціюється з екстремальним лейкоцитозом і має смертність до 80 відсотків. У маленьких немовлят з коклюшем кількість WBC ≥30 000 клітин/мікроЛ асоціюється зі збільшенням тяжкості та смертності. На основі досвіду каліфорнійського спалаху деякі інфекціоністи рекомендують обмінну трансфузію для немовлят з коклюшем, які молодше чотирьох місяців і мають будь-яку з наступних ознак: - Кількість WBC ≥25 000/мікроЛ з кількістю лімфоцитів ≥12 000/мікроЛ і одна або більше з наступних ознак:
- Кардіогенний шок
- Легенева гіпертензія
- Органна недостатність (наприклад, ниркова недостатність)
- Загальна кількість WBC ≥48 000/мікроЛ з кількістю лімфоцитів ≥15 000/мікроЛ
- Загальна кількість WBC ≥30 000/мікроЛ з кількістю лімфоцитів ≥15 000/мікроЛ, якщо швидкість зростання становила ≥50 відсотків за 24 години.
Додаткові показання для обмінної трансфузії включають постійну частоту пульсу >170 ударів/хвилину, постійну частоту дихання >70 вдихів/хвилину та насичення киснем <80 відсотків. Зважаючи на можливість тяжкої або смертельної інфекції коклюшу у маленьких немовлят, наведені вище рекомендації були узагальнені для всіх немовлят на основі спостережних даних у немовлят <4 місяців, які були госпіталізовані у реанімаційне відділення. У серіях випадків гіпоксемія, легенева гіпертензія та серцева недостатність, що не відповідали на інші заходи, покращилися після обмінної трансфузії. У літературному огляді 2014 року 47 повідомлених випадків критичного коклюшу, лікуваних обмінною трансфузією, 30 (64 відсотки) вижили. Техніка подвійної обмінної трансфузії така ж, як і для новонароджених з гіпербілірубінемією.
Для немовлят, які не покращуються після обмінної трансфузії, екстракорпоральна мембранна оксигенація (ЕКМО) може бути доцільною як захід для порятунку життя; однак у огляді 61 дитини з коклюшем, які лікувалися ЕКМО, рівень смертності становив 70,5 відсотка.
Зважаючи на мізерність даних, перед виконанням обмінної трансфузії або ЕКМО для лікування коклюшу у маленьких немовлят рекомендується консультація з досвідченим дитячим інтенсивістом.
ПРОФІЛАКТИКА
Післяекспозиційна профілактика
Показання та терміни — Ми рекомендуємо післяекспозиційну антимікробну профілактику для всіх членів домогосподарства та близьких контактів хворого, а також для осіб, які мають високий ризик важкого або ускладненого кашлюка, навіть якщо вони повністю імунізовані. Післяекспозиційна профілактика найбільш ефективна, якщо її розпочати протягом 21 дня з моменту появи кашлю у хворого. Ефективність післяекспозиційної профілактики після 21 дня з моменту появи кашлю у хворого не є зрозумілою.
Близькі контакти – Близькі контакти визначаються як :
- Проживання в одному домогосподарстві
- Контакт обличчям до обличчя на відстані до 3 футів з симптоматичним пацієнтом
- Прямий контакт з респіраторними, оральними або носовими виділеннями симптоматичного пацієнта
- Перебування в одному замкнутому просторі в тісному контакті з симптоматичним пацієнтом протягом ≥1 години.
- Місцеві органи охорони здоров'я слід консультувати щодо рекомендацій щодо контролю кашлюка в школах. Профілактика для цілих шкіл або класів зазвичай не рекомендується.
- Високий ризик – Особи, які повинні отримувати післяекспозиційну профілактику через високий ризик важкого або ускладненого кашлюка або можливість зараження осіб з високим ризиком, включають:
- Немовлята молодше одного року, особливо молодше чотирьох місяців
- Вагітні жінки
- Особи з імунодефіцитом
- Особи з основними медичними станами (хронічне захворювання легень, дихальна недостатність, кістозний фіброз)
- Особи, які мають контакт з немовлятами.
Фактори, які слід враховувати при прийнятті рішень щодо післяекспозиційної профілактики, включають заразність пацієнта, інтенсивність експозиції, можливі наслідки важкого кашлюка у контакту та можливість вторинного зараження осіб з високим ризиком важкої інфекції від контакту. Переваги профілактики повинні бути зважені проти потенційних побічних ефектів. Необхідно, щоб безсимптомні контакти, які отримують антимікробну профілактику, уникали контакту з особами з високим ризиком. Симптоматичні контакти, які отримують антимікробну профілактику, повинні уникати контакту з особами з високим ризиком до завершення п'ятиденного курсу антимікробної профілактики. Ретроспективні епідеміологічні дослідження свідчать, що рання хемопрофілактика пов'язана зі зменшенням ризику передачі кашлюка. В єдиному рандомізованому дослідженні ефективність еритроміцину у профілактиці підтвердженого культури кашлюка у членів домогосподарства становила 68%. Однак не було різниці в тривалості респіраторних симптомів між групами лікування та плацебо. Двадцять відсотків членів домогосподарства в обох групах мали симптоми, що відповідали кашлюку, до початку лікування. Аналіз, що виключає цих суб'єктів, не виявив різниці у вторинному показнику захворюваності між групами лікування та плацебо, але розмір вибірки міг бути занадто малим для виявлення значної різниці. Тому антимікробна профілактика продовжує рекомендуватися для близьких контактів пацієнтів з кашлюком.
Режим — Антибіотичні режими для післяекспозиційної профілактики ідентичні тим, що використовуються для лікування кашлюка.
Імунізація
Ми рекомендуємо відповідну за віком імунізацію проти кашлюка для немовлят, дітей, підлітків та дорослих. Імунізація проти кашлюка значно знизила тягар захворювання.
Рутинна імунізація — Рутинна імунізація немовлят, дітей, підлітків та дорослих (особливо вагітних жінок) є найважливішою стратегією профілактики.
Імунізація контактів — Близькі контакти хворого, які не були імунізовані або недостатньо імунізовані, повинні розпочати або продовжити імунізацію проти кашлюка відповідно до рекомендованого графіка.
Імунізація після інфекції кашлюком — Задокументована інфекція кашлюком (наприклад, позитивна культура на B. pertussis або епідеміологічний зв'язок з випадком з позитивною культурою) ймовірно надає імунітет проти кашлюка. Однак тривалість імунітету невідома, і інфекція кашлюком може повторитися через зниження імунітету. Ми погоджуємось з рекомендацією Американської академії педіатрії, що діти, які мали добре задокументовану хворобу кашлюком, повинні завершити відповідну за віком імунізацію вакциною, що містить ацелюлярний кашлюковий компонент (або вакциною DTaP, або вакциною Tdap).
Неонатальна імунізація — Рання неонатальна імунізація є стратегією, яка вивчається, але поки не рекомендується.
Контроль інфекції
В амбулаторних умовах симптоматичні контакти хворого на кашлюк повинні уникати контакту з особами з високим ризиком до завершення п'ятиденного курсу антимікробної профілактики. Необхідно, щоб безсимптомні контакти, які отримують антимікробну профілактику, уникали контакту з особами з високим ризиком.
Повернення до школи або дитячого садка — Через високий ризик передачі інфіковані діти повинні бути виключені зі школи або дитячого садка до завершення п'ятиденного курсу ефективної антимікробної терапії (незалежно від антимікробного засобу) або, якщо вони не лікуються, через 21 день після початку симптомів. Контакти інфікованої дитини повинні бути ретельно спостережені на розвиток респіраторних симптомів протягом принаймні 21 дня після останнього контакту з інфікованою особою.
ДЖЕРЕЛО: https://www.uptodate.com/
На платформі Accemedin багато цікавих заходів! Аби не пропустити їх, підписуйтесь на наші сторінки! Facebook. Telegram. Viber. Instagram.
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу
Три режими лікування антибіотиками демонст ...
Результати комп’ютерної томографії у паціє ...

Пошук оптимальних стратегій інфузійної тер ...
Державний формуляр лікарських засобів: нов ...

Чому дієта з високим вмістом жиру може зме ...
Керівництво з ведення пацієнтів похилого в ...

.jpg)
