Контрацепція: консультування та вибір
Дата публікації: 17.07.2024
Ключові слова: контрацепція, левоноргестрел, ВМС, консультація

ВСТУП
Вибір методу контрацепції є складним рішенням; медичні працівники відіграють важливу роль у наданні інформації та підтримці пацієнтів у прийнятті рішень щодо методів контрацепції через консультування щодо контрацепції. У цій темі ми розглянемо цілі якісного консультування з питань контрацепції, розглянемо різні підходи до цього консультування та їхній зв’язок із рівністю здоров’я. Інформація, специфічна для кожного методу контрацепції, представлена детально окремо.
У цій темі ми зосередимося на потребах у консультуванні тих, хто потенційно може завагітніти; зокрема, всі особи з маткою та яєчниками, незалежно від статі. Ми заохочуємо читачів розглянути конкретні потреби в консультуванні трансгендерів і осіб, які схильні до гендерної експансії. Лікарі також повинні запитати всіх пацієнтів, які вважають себе чоловіками, про їхні потреби в контрацепції.
ЦІЛІ
У широкому сенсі надання послуг з планування сім’ї покликане допомогти людям досягти своїх репродуктивних цілей. Проте дані свідчать про те, що допомога з планування сім’ї не повинна бути зосереджена лише на запобіганні небажаній вагітності, оскільки це не відповідає уподобанням усіх пацієнтів або є необхідним для оптимізації результатів для здоров’я. Натомість постачальники можуть зосередитися на досягненні людьми бажаних репродуктивних результатів, підтримуючи їх у прийнятті обґрунтованих рішень щодо фертильності та використання контрацептивів, які відповідають їхнім уподобанням і репродуктивним цілям.
ЯК ПРОВОДИТИ КОНСУЛЬТАЦІЮ ЩОДО КОНТРАЦЕПЦІЇ
Етапи надання орієнтованого на пацієнта консультування щодо контрацепції за допомогою спільного прийняття рішень детально наведено нижче.
Персоналізоване консультування зі спільним прийняттям рішень — консультування щодо контрацепції розвинулося від 1) надання клінічних даних про методи без підтримки прийняття рішень або 2) консультування щодо конкретних методів до спільної розмови між пацієнтом і клініцистом, яка включає вподобання пацієнта в процесі відбору.
- Перехід до спільного прийняття рішень – контрацептивне консультування розвинулося або від консультування на рівні клініциста до переважно високоефективних методів, або надання освіти до персоналізованого консультування з використанням спільного прийняття рішень. Цей підхід, який вважається ідеальним для прийняття чутливих до переваг рішень, які сильно залежать від індивідуальних цінностей і потреб, призначений для того, щоб допомогти пацієнтам прийняти найкраще для себе рішення.
Під час спільного прийняття рішень пацієнти визнаються експертами щодо своїх уподобань, тоді як постачальники послуг надають свої медичні знання про різні варіанти та способи, якими вони пов’язані з уподобаннями пацієнтів. Таким чином можна поважати автономію пацієнта та різноманітність уподобань щодо характеристик методів контрацепції, і водночас пацієнтам пропонується підтримка в узгодженні їхніх уподобань із доступними варіантами.
Повідомлялося, що втручання, спрямовані на сприяння спільному прийняттю рішень, покращують здатність пацієнтів приймати обґрунтовані рішення, які відповідають їхнім цінностям, а також покращують знання пацієнтів. Зокрема дослідження контрацепції виявили, що пацієнти більш задоволені досвідом консультування та своїм методом, коли вони спільно приймають рішення. Початкові дослідження свідчать про те, що візити до дистанційного медичного закладу можуть бути такими ж ефективними, як і особисті для контрацепції.
- Включення допомоги, орієнтованої на пацієнта. Перехід до персоналізованого консультування узгоджується зі збільшенням уваги до надання допомоги, орієнтованої на пацієнта, яка визначається Національною академією медицини як допомога, яка «поважає та відповідає індивідуальним уподобанням пацієнта, потребам та цінностям». На додаток до етичних причин для надання такого типу допомоги, у контексті планування сім’ї, отримання орієнтованої на пацієнта допомоги також, ймовірно, позитивно вплине на довгострокову залученість пацієнтів у медичну допомогу та результати. Докази довгострокового впливу представлені дослідженнями, які повідомляють, що отримання орієнтованого на пацієнта консультування щодо контрацепції, зосередженого на індивідуальних уподобаннях, пов’язане з продовженням обраного методу контрацепції та використанням високо або помірно ефективного методу через шість місяців після візиту. І навпаки, пацієнти, які відчували тиск під час консультування щодо контрацепції, повідомили, що менш імовірно будуть займатися майбутніми доглядами за репродуктивним здоров’ям.
- Попередні моделі консультування – попередні підходи до консультування були зосереджені на автономії пацієнта та ефективності контрацепції. Ці пункти були включені в спільну модель прийняття рішень.
- Підхід, заснований на меню. Альтернативний підхід до консультування з питань контрацепції, який часто обговорюється, особливо в контексті країн із низьким і середнім рівнем доходу — це підхід, орієнтований на споживача, у якому роль постачальника полягає лише в додаванні освіти та не впливанні на прийняття рішень. Хоча цей підхід зосереджений на автономії пацієнта, дослідження виявили, що багато жінок насправді цінують підтримку від постачальників у процесі прийняття рішень, на відміну від того, щоб їх залишали приймати рішення самостійно.
- Високоефективні методи – протягом останнього десятиліття також спостерігався рух до директивних моделей консультування, зосереджених на сприянні використанню найбільш ефективних методів. Ці підходи включали застосування мотиваційного інтерв’ю, орієнтованої на пацієнта директивної моделі консультування, розробленої в контексті наркологічної медицини, до консультування щодо контрацепції, призначеного для мотивації використання конкретних методів. Іншою видатною моделлю є підхід «рівневої ефективності», який структурує консультування відповідно до ефективності методів, з відповідним наголосом на тих, які є найбільш ефективними. Ці підходи не є ідеально орієнтованими на пацієнта, оскільки вони не віддають пріоритету перевагам пацієнтів щодо характеристик методу та роблять припущення щодо відносної важливості ефективності для запобігання вагітності.
Встановіть стосунки — хоча позитивні взаємостосунки є важливими для всіх аспектів медичної допомоги, вони мають особливу актуальність у консультуванні щодо контрацепції, враховуючи його особистий та делікатний контекст. Комунікаційна поведінка, така як тепле вітання пацієнтів і легка бесіда, асоціюється з продовженням контрацепції, що додатково вказує на те, що це важливий компонент зустрічі з контрацептивним консультуванням. Ми радимо всім постачальникам свідомо включати світську розмову на початку свого візиту, щоб встановити позитивні терапевтичні стосунки зі своїм пацієнтом.
Визначення репродуктивних цілей, орієнтованих на пацієнта. Першим кроком у наданні консультацій щодо контрацепції, орієнтованих на пацієнта, є визначення пацієнтів, для яких це консультування підходить. У нашій практиці ми запитуємо пацієнтів, чи бажають вони обговорити контрацепцію чи запобігання вагітності.
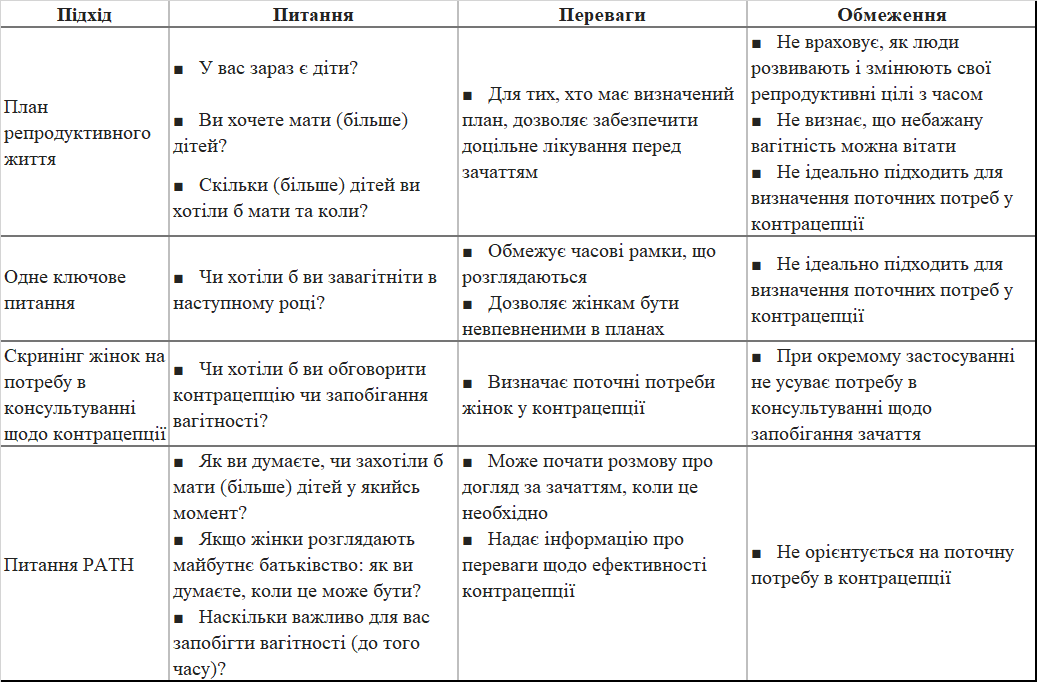
- Визначте пацієнтів, які бажають обговорити контрацепцію або запобігання вагітності. Щоб усунути обмеження наведених нижче підходів, ми заохочуємо використовувати запитання «Чи хочете ви обговорити контрацепцію, чи запобігання вагітності під час вашого візиту сьогодні? як засіб виявлення тих, хто може завагітніти та бажає обговорити варіанти контрацепції. Подальше обговорення може стосуватися пацієнтів із невпевненими чи неоднозначними відповідями, щоб допомогти їм отримати допомогу, яка найкраще відповідає їхнім потребам, а також тих пацієнток, які вже мають потреби щодо вагітності, за допомогою стерилізації чи інших засобів запобігання вагітності.
- Одне ключове запитання. Модифікована версія підходу до плану репродуктивного життя Центрів з контролю та профілактики захворювань (CDC) (пункт нижче) – це часто цитоване «Одне ключове питання», у якому пацієнток запитують, чи хочуть вони завагітніти в наступному рік. Це реакція на деяку критику моделі репродуктивного планування життя CDC (пункт нижче), оскільки вона обмежує часові рамки, які розглядаються, а також включає можливість того, що пацієнти можуть не мати чітких намірів через варіанти відповіді «добре в будь-якому випадку» або «не впевнений». Однак вона не є ідеальною для визначення поточної потреби пацієнтів у консультуванні щодо контрацепції, оскільки хтось, хто бажає завагітніти в наступному році, може все ще бажати контролювати народжуваність зараз, ті, хто активно не бажає вагітності, можуть віддати перевагу не використовувати контрацепцію, а окремі які не бажають завагітніти, можливо, не ризикує вагітність через попередню стерилізацію або відсутність статевих контактів, які можуть призвести до вагітності (наприклад, статеві контакти з особою, яка не виробляє сперму).
- План репродуктивного життя – CDC просуває використання підходу «План репродуктивного життя», згідно з яким особи репродуктивного віку визначають, скільки дітей вони хочуть мати та коли, як засіб визначення того, які послуги (наприклад, догляд до зачаття, засоби контрацепції) підходять для людини. Цей підхід піддався критиці як надмірно обмежений і не відображає способи, якими люди розвивають і змінюють свої репродуктивні цілі з часом, включаючи потенціал вітання небажаної вагітності.
Можливість консультування щодо зачаття — окрім виявлення тих, хто бажає використовувати контрацепцію, постачальники послуг із планування сім’ї мають можливість визначити тих, хто потребує консультування щодо впливу їх здоров’я та поведінки щодо здоров’я на майбутню вагітність (наприклад, «догляд до зачаття»). Рекомендації CDC та інших заохочують надання консультацій щодо запобігання зачаття під час усіх відвідувань жінок репродуктивного віку. Оскільки це може бути важко під час обмежених у часі зустрічей, такі оцінки можуть бути пріоритетними для тих, хто має хронічні медичні захворювання або має соціальні чи екологічні ризики, чи вплив.
Перегляньте записи заходів що пройшли в межах Ukrainian Family Medicine Week: стратегії ефективного лікування
Клініцисти можуть поставити додаткові запитання, окрім негайної потреби в контрацепції, щоб визначити тих, для кого може бути доречним консультування, пов’язане з майбутнім відтворенням. Одним із запропонованих підходів є використання запитань «PATH», які стосуються ставлення до вагітності та її термінів у пацієнтоорієнтований спосіб, який визнає, що багато пацієнток не матимуть чітко визначеного плану. Питання PATH:
- Ставлення до вагітності – чи думаєте ви, що колись захочете мати (більше) дітей?
- Терміни – Якщо пацієнт планує стати батьком у майбутньому: Як ви думаєте, коли це може бути?
- Наскільки важливою є профілактика – Наскільки важливо для вас запобігати вагітності (до того часу)?
Задокументуйте історію хвороби/потенційні протипоказання — коли буде визначено, що пацієнтка підходить для консультування з питань контрацепції та бажає отримати консультацію з питань контрацепції, клініцисти можуть оцінити наявність захворювань, які можуть вплинути на безпеку конкретних методів. Загальні захворювання, які слід враховувати, включають статус куріння, серцево-судинні захворювання (наприклад, гіпертонія або венозний тромбоз в анамнезі) та історію мігрені з аурою.
І Всесвітня організація охорони здоров’я (ВООЗ), і CDC зберігають засновані на доказах рекомендації щодо використання методів контрацепції в контексті ряду захворювань і особистих характеристик. Медичні критерії придатності Всесвітньої організації охорони здоров’я для використання контрацептивів і Критерії медичної придатності для використання контрацептивів США є у вільному доступі, прості у використанні та надають особам, які призначають контрацептиви, чіткі вказівки щодо безпеки в широкому діапазоні захворювань для різних груп пацієнтів. Обидва позначають методи контрацепції як категорію 1, 2, 3 або 4 для кожного виявленого стану; методи категорії 1 і 2 вважаються загалом безпечними, а методи категорії 4 протипоказані. Для тих, хто класифікується як категорія 3, у рекомендаціях зазначено, що «метод зазвичай не рекомендується, якщо інші більш відповідні методи недоступні або прийнятні». Важливо, що ці рекомендації враховують, чи є інший метод, який може належати до класу 1 або класу 2, «прийнятний» для окремого пацієнта, і, отже, рейтинг категорії 3 не повинен перешкоджати призначенню цього методу пацієнту, який був поінформований про ризики й хто визначає, що цей метод є найбільш прийнятним для них.
СПІЛЬНИЙ ПРОЦЕС ПРИЙНЯТТЯ РІШЕНЬ
Визначивши, що пацієнтка повинна отримати консультацію щодо контрацепції, і виявивши будь-які умови, які можуть обмежити спектр доступних їй методів, постачальники консультацій з контрацепції можуть розпочати процес вибору методу шляхом спільного процесу прийняття рішень.
Розпочніть розмову — радимо починати розмову із запитання, яке чітко дає пацієнтам знати, що їхні переваги будуть поважатися в процесі консультування, наприклад «Чи маєте ви уявлення про те, що для вас важливо у вашому методі?»
Ми визнаємо та переконалися, що багато пацієнтів не матимуть відповіді на це запитання, частково тому, що вони, можливо, стикалися з попередніми підходами до консультування, які не враховували пріоритет їхніх уподобань. Відсутність у пацієнтів досвіду такого типу запитань підкреслює важливість вести розмову з цінностями пацієнта, повідомляючи, що їхні уподобання будуть на передньому плані обговорення, і починати процес розгляду, якими насправді є ці уподобання. Як обговорювалося вище, загальні підходи, які висвітлюють лише конкретні методи або негайно намагаються звузити варіанти, не залучають пацієнтів до обговорення їхніх уподобань.
Слід зазначити, що це запитання також відрізняється від іншого широко використовуваного підходу, коли клініцисти запитують «Який метод вас цікавить?» Хоча на поверхні це питання, здається, визначає пріоритетність уподобань пацієнта, воно також передбачає, що пацієнти знають про свої варіанти та те, як ці варіанти пов’язані з їхніми уподобаннями щодо різних характеристик методу, таких як зміни характеру кровотечі чи ефективності. Потім це запитання спрямовує розмову на конкретні методи, а не відкриває розмову навколо вподобань пацієнта. Зберігати розмову відкритою особливо важливо, враховуючи, що пацієнти можуть не відчувати себе вповноваженими ставити запитання постачальникам, якщо їм явно не надається така можливість.
Розпочинаючи розмову, запитуючи пацієнтів, чи мають вони уявлення про свої вподобання, деякі пацієнти можуть у своїх відповідях явно чи неявно висловити бажання не спільного підходу до прийняття рішень. Наприклад, деякі можуть відразу вказати, що вони знають, який метод вони хочуть почати, і передати відсутність інтересу до подальшого обговорення (автономне прийняття рішень). Навпаки, інші пацієнти можуть у відповідь запитати клініцистів, який метод вони вважають найкращим або який метод, на їхню думку слід використовувати (прийняття рішень постачальником). Однак, враховуючи особистий характер використання контрацепції, а також складність вибору контрацепції, клініцисти повинні подбати про те, щоб пацієнти могли приймати рішення. У випадку пацієнта, який бажає прийняти самостійне рішення, лікарі можуть запропонувати обговорити інші методи контрацепції та таким чином зберегти можливість пацієнта здобути подальшу освіту. Для (менш поширених) пацієнтів, які бажають відкласти прийняття деяких або всіх рішень клініцисту, клініцисти можуть сприяти прийняттю рішення, узгодженого з уподобаннями, виявляючи уподобання пацієнта, як описано нижче, а потім беручи більш активну роль у відображенні цих уподобань. переваги щодо конкретних методів.
Виявіть обґрунтовані переваги — після того, як розмову було розпочато, зосередивши увагу на вподобаннях пацієнта, наступним кроком у спільному процесі прийняття рішень є допомога людям визначити ці вподобання. Ці рішення повинні ґрунтуватися на доказах, що вимагає інтерактивної освітньої бесіди між клініцистом і пацієнтом про різні способи, за якими методи варіюються, включаючи:
- Як їх приймають
- Як часто їх приймають
- Ефективність
- Вплив на менструальні кровотечі (включаючи регулярність і виділення)
- Інші побічні ефекти
- Неконтрацептивні переваги
- Конфіденційність
- Вплив на майбутню фертильність
Перегляньте записи дводенного майстер-класу в галузі сімейної медицини Ukrainian Family Medicine Forum 2024!
Ми починаємо із загального огляду того, як методи контрацепції відрізняються, і використовуємо візуальні посібники, що відповідають мові, щоб надати додаткову інформацію та почати розмову. Починаючи цей процес, важливо спочатку відповісти на будь-які пріоритети, висловлені у відповідь на початкове запитання про переваги. Наприклад, якщо пацієнт вказує, що найважливішим у методі є те, що йому не потрібно постійно пам’ятати його, клініцисти можуть визнати цю перевагу, надати діапазон варіантів, описаних вище, і запитати, який із цих варіантів для частоти запам'ятовування методу був би для них прийнятним.
Далі ми розглядаємо загальні характеристики (наприклад, ефективність, частоту використання методу та результуючі менструальні зміни) і обговорюємо діапазон варіантів у межах кожної характеристики. Щоб уникнути упереджень щодо конкретних методів, ми рекомендуємо використовувати загальні описи, а не ідентифікувати конкретні методи, такими як «Є методи, які ви використовуєте щодня, щотижня, щомісяця, кожні три місяці або навіть рідше. ти ставишся до цих різних варіантів?»
Ступінь, до якого клініцист повинен виявити переваги пацієнта, перш ніж перейти до наступного кроку, залежить від пацієнта. Хоча в ідеалі клініцист буде запитувати про всі вищезазначені характеристики методу, у багатьох випадках буде виражено кілька сильних уподобань, які адекватно звужують варіанти. У цьому випадку може бути доцільно розпочати процес прийняття рішення без перегляду всіх характеристик методу, усвідомлюючи, що під час процесу прийняття рішення можуть з’явитися додаткові переваги, які змінять хід розмови. Наприклад, для пацієнта, який надає перевагу регулярним менструаціям і бажає методу, який зменшить кількість висипів, клініцист може розпочати процес прийняття рішення, зосередившись на методах, які відповідають цим перевагам, наприклад, гормональні контрацептиви короткої дії (наприклад, оральні контрацептивні таблетки, контрацептивне кільце та контрацептивний пластир).
Обговоріть характеристики методу. Нижче ми надаємо конкретні поради щодо того, як обговорити ефективність методу, зміни менструальної кровотечі, інші побічні ефекти, не контрацептивні переваги та вплив на майбутню фертильність, щоб виявити обґрунтовані переваги щодо цих характеристик.
- Ефективність. Поширені неправильні уявлення як про абсолютну, так і про відносну ефективність різних методів запобігання вагітності. Тому важливо розуміти переваги пацієнта щодо ефективності методу, що є пріоритетним для багатьох. Одна стратегія, що підтримується даними, щоб покращити знання пацієнтів, полягає в перегляді багаторівневої діаграми ефективності, наприклад, створеної Національним навчальним центром планування сім’ї США. На додаток до використання наочних посібників, найкращі практики для комунікації ризику включають вказівку природних частот, а не відсотків (наприклад, зазначення «при типовому використанні ефективність методу коливається від 1 зі 100 до 20 зі 100 жінок, які завагітніли протягом одного року використання»). Хоча багаторівневі діаграми ефективності використовуються зазвичай, вони не є єдиним підходом.
- Зміни менструальної кровотечі. Всі доступні рецептурні методи мають певний вплив на менструальну кровотечу і люди мають сильні та різноманітні переваги, пов’язані з цими змінами. Важливо, що та сама зміна, наприклад аменорея, може розглядатися деякими людьми як користь, а інші як негативний побічний ефект. Тому ми рекомендуємо спеціально виявляти переваги щодо кровотечі, ставлячи непряме запитання, наприклад: «Як ви ставитесь до того, що ваш метод спричиняє зміни у вашій менструації, наприклад, зменшує її регулярність, робить її більш чи менш рясною або повністю зникає ?» Важливо відзначити, що переваги деяких пацієнтів зумовлені помилковими уявленнями про безпеку змін у характері їх кровотечі, особливо щодо аменореї. Таким чином, виражені уподобання щодо уникнення аменореї слід досліджувати без засудження, щоб визначити, чи ґрунтується це уподобання на помилкових уявленнях, одночасно забезпечуючи навчання, щоб розвіяти будь-яку дезінформацію.

- Інші побічні ефекти. Люди часто отримують інформацію про методи контрацепції зі своїх соціальних мереж, і негативна інформація передається частіше, ніж позитивна. Тому багатьох пацієнтів хвилює потенційний негативний вплив методів контрацепції, який вплине на вибір методу. Хоча неможливо систематично переглянути всі докази побічних ефектів для всіх методів під час стандартного відвідування контрацепції, ми радимо безпосередньо запитувати пацієнтів, чи є у них занепокоєння щодо побічних ефектів конкретних методів. Такий підхід дозволить клініцистам як зрозуміти вподобання пацієнтів, так і усунути будь-які неправильні уявлення. Надаючи інформацію, що ґрунтується на доказах, клініцисти повинні усвідомлювати, наскільки люди цінують і довіряють інформації, отриманій через соціальні мережі, про досвід використання методу контрацепції. Клініцистам слід уникати зневажливого ставлення до такого досвіду, визнавати, що «всі люди різні», і наголошувати на доказах загального. Не ігноруючи досвід, переданий через однорангові мережі, клініцисти уникають виклику недовіри та дозволяють пацієнтам почути докази та розглянути, як вони можуть бути пов’язані з їхнім досвідом із цим методом.
- Неконтрацептивні переваги. Окрім запобігання вагітності, контрацептиви мають численні неконтрацептивні переваги, які можуть впливати на вибір пацієнта.
Неконтрацептивні переваги оборотних методів контрацепції
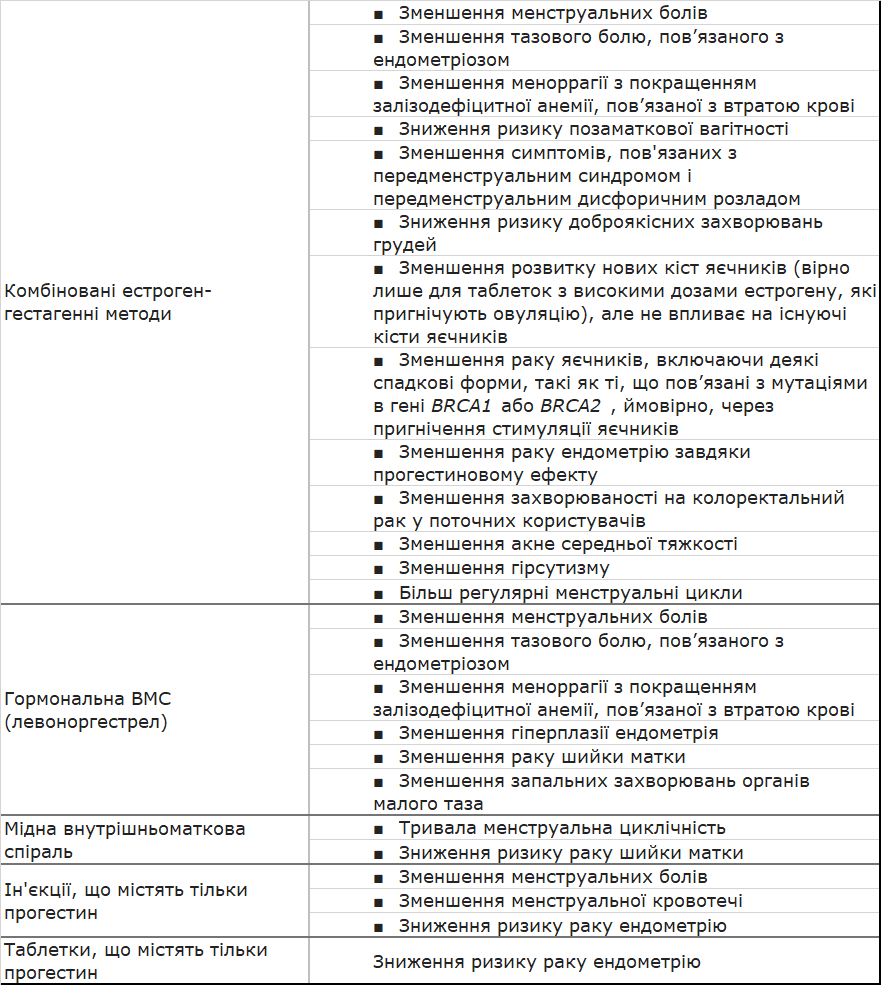
- Вплив на сексуальний досвід. Проспективне дослідження понад 1800 жінок, які почали користуватися безкоштовним контрацептивом за власним вибором, показало, що позитивний сексуальний досвід під час використання методу контрацепції сильно корелює із задоволеністю пацієнтів. Сексуальний досвід був сильнішим корелятом із задоволенням, ніж зменшення або усунення вагінальної кровотечі. Під час представлення вибору контрацепції клініцистам рекомендується попросити пацієнтів розглянути, чи можуть конкретні характеристики методу (наприклад, залежність методу від статевого акту та чи викликає метод нерегулярну кровотечу) впливати на їхнє сексуальне задоволення.
- Вплив на майбутню фертильність – якщо раніше не було виявлено, клініцисти можуть оцінити, чи бажана вагітність у короткостроковій, чи довгостроковій перспективі. Така бесіда дає клініцистам можливість вирішити поширені помилкові уявлення про вплив методів контрацепції на фертильність. Ми вважаємо, що тільки стерилізація має постійний вплив на фертильність, тоді як ін’єкція контрацептива має більш короткочасний вплив.
Сприяти прийняттю рішення — Мета цього етапу консультування — допомогти пацієнтам визначити найбільш підходящий для них метод, враховуючи їхні переваги та характеристики контрацептивів. Клініцисти повинні знати, що переваги та заплановані засоби контрацепції можуть змінюватися з часом. Конкретні сценарії, які можуть виникнути під час процесу прийняття рішень, включають:
- Одна сильна перевага – для пацієнта, який визначив одну домінантну перевагу, наприклад, бажання використовувати високоефективний метод, цей процес може бути таким же простим, як інформування пацієнта про те, що, враховуючи його перевагу, внутрішньоматкові спіралі (ВМС), імплантати та стерилізація можуть бути найкращим вибором і ставити додаткові запитання, щоб допомогти їм визначити, який із них найбільш доцільний.
- Більш ніж одне виражене уподобання – у випадках, коли пацієнти визначили більше одного уподобання, клініцисти можуть пояснити їм, як ці значення збігаються з характеристиками доступних методів. Знову ж таки, візуальні посібники можуть бути корисними в цьому процесі, як і моделі таза або зразки методів контрацепції. Пацієнткам, уподобання яких узгоджуються з одним методом (наприклад, бажання мінімізувати кількість прищів і мати більш легкі регулярні менструації), лікарі можуть допомогти пацієнтам вибрати серед відповідних методів (у цьому випадку протизаплідні таблетки, пластир і кільце), використовуючи додаткові запитання. Коли переваги суперечать (наприклад, прагнення до найефективнішого методу та бажання мати метод, який не впроваджується в організм), клініцисти можуть обговорити, як ці переваги не збігаються, і попросити пацієнтів розглянути, як зважити свої переваги відносно один одного.
- Нещодавно виявлені переваги – коли пацієнти виявляють нові переваги щодо контрацепції під час процесу прийняття рішення, може виникнути необхідність рухатися туди-сюди між визначенням переваг та полегшенням прийняття рішень у відповідь на ці переваги. Ці нові переваги можуть бути включені в процес прийняття рішень, як описано в попередньому пункті.
Конкретні питання, які можуть виникнути в процесі прийняття рішення:
- Уподобання або упередженість клініциста – сприяючи процесу прийняття рішень, ми уникаємо будь-якої упередженості, яка не відображає власних уподобань пацієнта. Вказівка на таке упередження не узгоджується з чутливою до переваг природою прийняття рішень щодо контрацепції та є особливо проблематичною, враховуючи те, що було виявлено, що пріоритети клініцистів щодо методів контрацепції значно відрізняються від пріоритетів пацієнтів. Крім того, оскільки пацієнти, які відчувають, що їхній лікар віддав перевагу методу, з меншою ймовірністю будуть задоволені своїм методом, а ті, хто відчував тиск з метою використання контрацептивного імплантату, швидше за все, припинять свій метод, консультування в цьому способі може перешкоджати використанню пацієнтами контрацептивів. Фрази на кшталт «Виходячи з того, що ви мені говорите, ці методи можуть підійти» можуть допомогти уникнути будь-якої видимості упередженості.
- Обговорення особистого досвіду, окрім досвіду пацієнта. Питання про те, чи повинні клініцисти розкривати особистий досвід використання методів контрацепції під час консультування, може виникнути через те, що пацієнти запитують безпосередньо у клініцистів, або тому, що клініцисти хочуть використовувати свій життєвий досвід як частину консультування навчальний процес. В інших сферах охорони здоров’я питання про те, чи повинні клініцисти розкривати особисту інформацію, чи ні, є джерелом суперечок, а етичні питання посилюються в консультуванні щодо контрацепції, враховуючи його особистий і соціальний контекст. Однак одне дослідження з використанням аудіозаписів візитів до консультантів з питань контрацепції показало, що короткі випадки саморозкриття не заважали клінічній зустрічі та не викликали негативної реакції у пацієнтів. Не вдалося визначити, чи було таке розкриття корисним для процесу прийняття пацієнтами рішень. Одне дослідження показало, що клініцисти, які ділилися особистим досвідом використання ВМС, були пов’язані зі збільшенням поширеності цього методу. Оскільки це свідчить про те, що саморозголошення може бути впливовим, клініцистам слід бути обережними, надаючи особисту інформацію, щоб переконатися, що вона не вплине неналежним чином на прийняття рішень.
- Уникайте менш доступних або звичних методів – клініцисти повинні усвідомлювати тенденцію до того, що рідше консультуватимуться щодо методів, з якими вони мають менший досвід або не надають їх у своїх клініках. Таке вибіркове консультування може призвести до меншої ймовірності того, що пацієнтам будуть запропоновані методи, що вимагають процедур (наприклад, внутрішньоматкові спіралі, імплантати та жіноча та чоловіча стерилізація) або безрецептурні методи (такі як методи, що ґрунтуються на обізнаності про фертильність), навіть якщо вони добре підходять для висловлених переваг. Клініцисти повинні знати про ресурси в їхніх громадах, щоб надати ці методи та за потреби направити відповідних направлень. Докладні огляди цих методів контрацепції представлені в окремих обговореннях.
Вибір методу — хоча процес виявлення вподобань і їх відображення в доступних методах є спільним, остаточне рішення про те, який метод використовувати, має приймати пацієнт, якщо він явно не запитує вказівок у клініциста. У таких випадках клініцисти можуть покладатися на свої знання про вподобання пацієнта, щоб визначити метод, який, імовірно, буде найкращим. Клініцисти можуть прискорити остаточне рішення, ставлячи запитання на кшталт «Враховуючи те, про що ми говорили, і що для вас важливо у вашому методі, що, на вашу думку, було б найкращим вибором для вас на цей час?»
Початок методу — ми дотримуємося вибраних практичних рекомендацій Центру з контролю та профілактики захворювань (CDC) США щодо використання контрацепції (US SPR), щоб визначити час початку, оцінити потребу пацієнта в екстреній контрацепції та резервних контрацептивах, а також визначити будь-яку необхідну передініціацію тестування.
- Початок у той самий день, коли це можливо – надає контрольний перелік, розроблений для виключення потенційної лютеїнової фази вагітності, щоб підтримати початок у той же день.
Контрольний список, який використовується для оцінки можливості вагітності

Систематичний огляд досліджень, що оцінювали ефективність контрольного переліку вагітності порівняно з тестом на вагітність у сечі для виключення вагітності, прийшов до висновку, що негативна прогностична цінність контрольного списку, подібного до наведеного вище, становить від 99 до 100%.
-
- Пацієнтам, які не задовольняють цей контрольний список, все одно можна порадити щодо можливості розпочати контрацепцію в той самий день, коли пацієнт звернувся за медичною допомогою (тобто почати в той же день), а не починати контрацепцію протягом семи днів після останньої менструації. Такий підхід може розширити доступ до медичної допомоги та спростити процес отримання контрацепції, оскільки дослідження показують, що початок вагітності в той же день має низький загальний ризик вагітності. Після відповідної консультації, включно з обговоренням необхідності подальших тестів сечі на вагітність за показаннями, контрацептиви можна розпочати в той самий день, коли візит. Обстеження та тестування, необхідні перед початком лікування, наведені в таблиці.
- Низький ризик завагітніти з початком менструації в той самий день. Подібні дані про низькі показники настання вагітності спостерігалися для пацієнток, які почали менструацію в той же день і почали менструацію. У проспективному дослідженні 3568 осіб, які почали використовувати новий метод контрацепції, показники вагітності в першому циклі становили 0,4 відсотка (95% ДІ 0,2-0,7) з початком в той же день порівняно з 0,1 відсотком (95% ДІ 0,002-0,6) поширеності для тих, які почали використовувати контрацепцію протягом семи днів після останньої менструації. Серед пацієнтів, які обрали початок в той же день, користувачі оральних контрацептивів мали найбільший ризик вагітності (7 із 722, поширеність 1,0 відсотка, 95% ДІ 0,3-2,0), тоді як користувачі імплантатів або ВМС мали найнижчий ризик (1 з 468, поширеність 0,2 відсотка)., 95% ДІ 0,03-1,2). Двадцять відсотків пацієнтів у дослідженні повідомили, що мали принаймні один епізод незахищеного статевого акту протягом 14 днів до початку контрацепції.
- Скринінг на ІПСШ за показаннями – Скринінг на інфекції, що передаються статевим шляхом (ІПСШ), проводиться відповідно до рекомендацій CDC щодо лікування захворювань, що передаються статевим шляхом.
- Оцініть екстрену контрацепцію. Необхідність екстреної контрацепції слід розглянути для всіх пацієнтів. Якщо пацієнтка є кандидатом на екстрену контрацепцію та зацікавлена у внутрішньоматковій спіралі, як мідна, так і левоноргестрелова ВМС 52 мг забезпечують екстрену контрацепцію, а потім можуть залишатися на місці для продовження контрацепції.
- Навчання щодо правильного використання – Консультування для новачків також має включати інформацію та підтримку для оптимізації правильного використання пацієнтом методу в контексті його унікальних життєвих обставин (наприклад, як найкраще запам’ятати приймати таблетку щодня з огляду на життєві потреби). Крім того, SPR США надає інформацію про те, що робити, якщо одна або більше доз методу контрацепції короткої дії запізнюється або пропущена.
- Обговоріть можливі побічні ефекти – консультування щодо побічних ефектів є безперервним процесом; ми повертаємося до цього обговорення після вибору методу та під час наступних візитів. Попереднє консультування щодо можливих побічних ефектів було пов’язане як із задоволеністю методом, так і з продовженням методу. Далі ми обговоримо, як організувати своєчасні повторні візити та отримати додаткові засоби контрацепції, якщо це необхідно. Нарешті, ми спеціально інформуємо пацієнтів про прийнятність зміни методу (наприклад, що пацієнти можуть повернутися в будь-який час для іншого методу з будь-якої причини). Замість того, щоб розглядати припинення як невдачу, ми визнаємо, що припинення використання методу та перехід до нього є нормальним явищем серед користувачів контрацепції, що допомагає гарантувати, що людям зручно отримувати допомогу, коли вона їм потрібна.
Оцінка ризику інфекцій, що передаються статевим шляхом. Ми оцінюємо ризик зараження пацієнта ІПСШ як звичайну частину консультування щодо контрацепції. Усім пацієнтам із групи ризику зараження ІПСШ рекомендовано використовувати презервативи (внутрішні чи зовнішні) на додаток до обраного ними методу запобігання вагітності.
Крім того, висловлювалося занепокоєння щодо того, що гормональна контрацепція, особливо ін’єкції протизаплідних засобів, може збільшити ризик зараження ВІЛ. За відсутності остаточних даних ми погоджуємося з оцінками Всесвітньої організації охорони здоров’я (ВООЗ) і CDC, що особи з високим ризиком зараження та живуть з ВІЛ можуть продовжувати використовувати всі існуючі методи гормональної контрацепції, оскільки переваги, як правило, переважають ризик. Попри те, що ін’єкції протизаплідних засобів, що містять тільки прогестин, все ще є предметом дискусій, видається, що ін’єкції контрацептивів, що містять тільки прогестин, не підвищують ризик зараження ВІЛ.
ОСОБЛИВІ ГРУПИ НАСЕЛЕННЯ
- Підлітки. Підлітки та молоді люди мають унікальні потреби в контрацепції, які відображають відмінності в індивідуальному розвитку, бар’єри для доступу до контрацепції та брак інформації. Хоча може існувати тенденція до більш директивного консультування з підлітками через сприйняття ними більш високого ризику несприятливих наслідків для репродуктивного здоров’я, підлітки також стійкі до авторитету, а консультування, яке розглядається як надмірне, потенційно може перешкоджати роботі служб репродуктивного здоров’я в короткий термін. і довгострокові.
- Особи після пологів. Найкращі практики надання консультацій щодо контрацепції в період після пологів включають багаторазове обговорення варіантів контрацепції під час допологового догляду, надання пацієнткам інформації про безпеку різних методів контрацепції в період безпосередньо після пологів, а також потенційний вплив на лактацію. Пацієнтки повинні бути забезпечені можливістю негайної післяпологової контрацепції, включаючи введення внутрішньоматкових спіралей (ВМС; протягом десяти хвилин після пологів), і повинні бути проінформовані про підвищений ризик експульсії, якщо це робиться таким чином. Крім того, клініцисти повинні обговорити потенційні підвищені ризики, пов’язані з коротким інтервалом між вагітностями, і водночас визнати, що кожна людина буде по-різному зважувати ці ризики щодо своїх власних репродуктивних цілей.
- Особи, які нещодавно зробили аборт. Опитування пацієнтів, які отримували аборти, виявили, що понад 60 відсотків не бажають обговорювати контрацепцію під час аборту. Таким чином, хоча методи контрацепції повинні бути доступними для всіх пацієнток, які роблять аборт, клініцисти повинні реагувати на індивідуальні переваги пацієнтів щодо інформації та підтримки прийняття рішень у контексті надання такої допомоги. Наполягання на наданні консультацій, коли пацієнтки цього не бажають, потенційно може сприяти подальшій стигматизації, пов’язаній з отриманням допомоги при проведенні аборту.
- Особи, які вимагають видалення ВМС або імплантату – коли люди бажають видалення ВМС або імплантату з інших причин, ніж бажання завагітніти, деякі клініцисти можуть пропонувати продовження використання ВМС або імплантату через високу ефективність, попри висловлене пацієнтом бажання видалити. Ми настійно рекомендуємо відмовитися від такої практики, оскільки вона потенційно може призвести до недовіри до клініцистів із планування сім’ї та порушує автономію пацієнта. Натомість ми спочатку запевняємо пацієнта, що видалимо метод на його вимогу. Потім ми запитуємо їх, чи хочуть вони обговорити свої проблеми або досвід побічних ефектів до видалення. Такий підхід дозволяє нам розв'язувати будь-які проблеми та надавати додаткову освіту, коли це доречно та прийнятно для пацієнта. Для пацієнтів, які все ще бажають видалення методу, ми виконуємо відповідні вимоги
- Особи з хронічними захворюваннями. Як описано вище, медичні критерії придатності Всесвітньої організації охорони здоров’я для використання контрацептивів і медичні критерії придатності США для використання контрацептивів переглядають безпеку конкретних методів контрацепції у пацієнтів з хронічними захворюваннями. Хоча клініцисти можуть захотіти просувати найефективніші методи контрацепції для тих, хто має ризик ускладненої вагітності, необхідно підтримувати репродуктивну автономію пацієнта. Ретельне навчання та детальне консультування щодо ефективності контрацепції, ризиків, пов’язаних із вагітністю, можливої ролі екстреної контрацепції, а також доступності та безпеки аборту у випадку небажаної вагітності може допомогти пацієнткам приймати самостійні, обґрунтовані рішення.
- Особи з ожирінням – особам з ожирінням можуть бути запропоновані всі варіанти контрацепції, включаючи комбіновані естроген-гестагенові контрацептиви
- Особи з розладами, пов’язаними зі вживанням психоактивних речовин. Оскільки існує задокументована незадоволена потреба в послугах з планування сім’ї серед пацієнтів, які вживають психоактивні речовини, ті, хто надає допомогу таким особам, повинні забезпечити їм доступ до якісних консультацій і послуг щодо контрацепції. Клініцисти, які доглядають за такими пацієнтами, можуть бути упередженими щодо конкретних методів, враховуючи вищий ризик ускладнень вагітності в цій популяції. Однак ця тенденція може спровокувати підвищену недовіру медичної спільноти з боку тих, хто має розлади вживання психоактивних речовин, і потенційно може вплинути на репродуктивну автономію. Таким чином, спільна модель прийняття рішень, заснована на вподобаннях пацієнта, може як зміцнити довіру, так і допомогти пацієнтам визначити метод контрацепції, який найкраще підходить для їх соціального та медичного контексту.
- Підтримуючи рішення, постачальники повинні знати про зв’язок між використанням опіатів і менструальними порушеннями, включаючи тривалу аменорею. Оскільки ця аменорея може змусити жінок недооцінювати свій ризик вагітності, необхідно забезпечити освіту щодо можливості овуляції та вагітності, навіть якщо менструації нерегулярні або відсутні. Крім того, враховуючи часте поєднання розладів, пов’язаних із вживанням психоактивних речовин, із досвідом насильства з боку інтимного партнера та іншими формами травм, а також посттравматичним стресовим розладом, надання допомоги з урахуванням травми може бути особливо важливим для цієї групи
- Особи з інтелектуальними або фізичними вадами – особи з інтелектуальними або фізичними вадами мають унікальні потреби. Процес вибору контрацептива може брати участь як опікун, так і пацієнт. Даних, які б керували процесом прийняття рішень, часто бракує, і переваги, ризики, побічні ефекти та наслідки небажаної вагітності повинні бути збалансовані одне проти одного. Наприклад, величина ризику тромбоутворення від гормональних контрацептивів, що містять естроген, у людей з обмеженою рухливістю (наприклад, у пацієнтів в інвалідному візку) невідома. Однак гормональні контрацептиви можуть бути бажаними для цих пацієнтів, оскільки вони зменшують частоту менструацій або виділення на додаток до запобігання вагітності.
- Додаткові проблеми можуть включати обмежену здатність пацієнтки (інтелектуальну, фізичну або обидві) використовувати метод, проблеми з менструальною гігієною та нездатність пройти обстеження або процедуру в офісі. Деякі пацієнти з інтелектуальною недостатністю не переносять гігієнічні огляди, що робить гігієнічне обстеження або встановлення внутрішньоматкової спіралі в офісі нереальним.
- Стерилізація у пацієнтів з інтелектуальними або фізичними вадами піднімає етичні питання автономії пацієнта та інформованої згоди. Окремо розглядається стерилізація у пацієнтів з обмеженими можливостями.
- Особи з історією раку – У 2012 році Товариство планування сім’ї (SFP) опублікувало клінічні рекомендації щодо контрацепції у хворих на рак. У той час як наступні Критерії медичної прийнятності Всесвітньої організації охорони здоров’я для використання контрацептивів і Критерії медичної прийнятності США для використання контрацептивів схвалили гормональну контрацепцію для більшості негормонозалежних видів раку (тобто, за винятком раку молочної залози), рекомендації SFP містять додаткові міркування, які ми вважаємо важливі.
- Трансмаскулінні особи – не всі люди, здатні завагітніти, вважають себе жінками; трансмаскулінні особи мають специфічні потреби в консультуванні. Сюди входять міркування, пов’язані зі зняттям сексуального анамнезу, що підтверджує стать, і переваги щодо профілів побічних ефектів.
МІФИ КОНСУЛЬТУВАННЯ ЩОДО КОНТРАЦЕПЦІЇ
Протягом останніх кількох десятиліть мета планування сім'ї тлумачилася як еквівалентна допомозі людям уникнути небажаної вагітності; припущення полягало в тому, що небажана вагітність є рівномірно негативним результатом для окремих людей і суспільства. З цією метою багато програм і політики планування сім’ї віддають перевагу використанню найбільш ефективних методів]. З часом відповідність цього фокусу була поставлена під сумнів на основі різноманітних точок зору людей на можливість вагітності в їхньому житті, даних про вплив наміру завагітніти на здоров’я матері та дитини та того, що відомо про переваги людей щодо методів контрацепції.
- Небажана вагітність не завжди є небажаною. Дослідження думок жінок щодо наміру завагітніти в сучасній літературі висунули припущення, що небажана вагітність за своєю суттю є поганим наслідком. Швидше, жінки мають різні погляди на те, чи буде небажана вагітність позитивним, чи негативним досвідом у їхньому житті та в якій мірі. Фактично, деякі жінки сприймають відсутність передбачуваності своєї фертильності та вважають небажану вагітність приємним сюрпризом.
- Незапланована вагітність не обов’язково є нездоровою вагітністю. Крім того, все більше розуміється, що літературні дані про зв’язок між наміром завагітніти та поганими наслідками для здоров’я матері та дитини не такі надійні, як вважалося раніше, особливо в розвинених країнах. Це узгоджується з розумінням того, що незапланована вагітність не призводить до однакових негативних реакцій у всіх осіб. Крім того, ймовірно, що інші фактори (такі як соціально-економічний статус) можуть вплинути на зв’язок між наміром завагітніти та результатами при спробі оцінити вплив наміру завагітніти.
- Ефективність контрацепції є лише однією важливою характеристикою контрацепції. Відповідно до наведених вище висновків щодо поглядів людей на вагітність, дослідження показало, що люди мають різноманітні та сильні переваги щодо методів контрацепції. Дані показують, що ефективність не є єдиною або завжди найважливішою характеристикою для людей, які обирають метод контрацепції. Наприклад, в одному дослідженні було зазначено, що в середньому опитані повідомили про 11 характеристик, які були для них важливими, причому наступні відсотки відзначили, що ці характеристики були «надзвичайно важливими»:
- Дуже ефективний у запобіганні вагітності – 89 відсотків
- Простота використання – 80 відсотків
- Невелика кількість або відсутність побічних ефектів – 74 відсотки
- Жінка сама контролює, коли і чи використовувати метод – 71 відсоток
- Ніхто не може сказати, що жінка використовує метод – 55 відсотків
- Відсутність змін у менструаціях – 44 відсотки
СПРИЯННЯ РІВНОСТІ У ЗДОРОВ'Я
Консультування щодо контрацепції відбувається в історичному та соціальному контексті, в якому постачальники та служби планування сім’ї брали участь у примусовій та неетичній практиці, спрямованій на обмеження фертильності певних груп населення, включаючи кольорових жінок, бідних жінок та жінок з обмеженими можливостями. Приклади включають стерилізацію без згоди та цільовий маркетинг контрацептивної ін’єкції Depo-Provera. Ця історія залишається у свідомості спільнот, на які це вплинуло, з одним дослідженням, яке повідомляє, що понад 40 відсотків темношкірих та латиноамериканців вважають, що уряд сприяє контролю за народжуваністю, щоб обмежити меншини. Інше дослідження задокументувало, що більше однієї третини темношкірих жінок вважають, що «медичні та громадські заклади охорони здоров’я використовують бідних і представників меншин як піддослідних кроликів, щоб випробувати нові методи контролю за народжуваністю»
Хоча цей анамнез потенційно може вплинути на те, як пацієнти сприймають консультування щодо контрацепції, незалежно від наданого консультування, також є докази, отримані в ході досліджень, про постійне упередження в консультуванні відповідно до расової/етнічної приналежності пацієнта. Вони включають висновки про те, що кольорові жінки частіше повідомляють про те, що їм радили обмежити дітонародження, ніж білі жінки в контексті допологового догляду, і що чорношкірі жінки частіше, ніж білі жінки, повідомляють, що на них чинив тиск лікар. використовувати засоби контрацепції. Крім того, дослідження з використанням стандартизованих ситуацій виявили, що постачальники послуг з більшою ймовірністю рекомендуватимуть внутрішньоматкову спіраль (ВМС) темношкірим та латиноамериканським жінкам з низьким рівнем доходу, ніж білим жінкам з низьким рівнем доходу, і, швидше за все, погодяться на стерилізацію кольорових і бідних жінок, ніж білих жінок або небідних жінок. Ці висновки узгоджуються з ширшою літературою про відмінності в охороні здоров’я в Сполучених Штатах, яка задокументувала, що кольорові пацієнти отримують іншу, нижчу якість медичної допомоги, ніж білі пацієнти, навіть з ідентичними клінічними проявами та доступом до медичної допомоги.
Враховуючи цю історію, нещодавній наголос на директивному консультуванні щодо методів контрацепції, які вимагають від постачальника як вставляти, так і видаляти пристрій (тобто ВМС та імплантати), викликав занепокоєння щодо потенціалу відтворення або, здається, відтворення історичної несправедливості, пов’язаної з репродуктивний контроль. Це особливо актуально, враховуючи, що кольорові жінки, як виявилося, рідше бажають використовувати метод контрацепції, який вони не можуть видалити або припинити самостійно. Таким чином, директивне консультування щодо цих методів гірше узгоджується з їхніми вподобаннями, ніж для білих пацієнтів, водночас потенційно може посилити наявну недовіру до постачальників послуг з планування сім’ї.
На відміну від директивного консультування, спільне прийняття рішень забезпечує структуру для консультування, описану вище, яка захищає від уявної чи фактичної упередженості під час консультування, чітко зосереджуючись на виражених уподобаннях жінок. Враховуючи те, що упередженість може впливати на те, як надається підтримка прийняття рішень, ті, хто практикує спільне прийняття рішень, повинні усвідомлювати потенційну можливість упередженості вплинути на їхні консультації непомітними способами та повинні працювати над тим, щоб не надавати надмірного значення конкретним методам, заснованим на припущеннях про те, чим займаються жінки. або повинні хотіти.
ДЖЕРЕЛО:https://www.uptodate.com
На платформі Accemedin багато цікавих заходів! Аби не пропустити їх, підписуйтесь на наші сторінки! Facebook. Telegram. Viber. Instagram.
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу
Покращення способу життя може зменшити пер ...
Вагинальные инфекции: клиническое значение ...

Вплив позитивних емоцій на пізніх етапах в ...

У моїх обіймах ти процвітаєш: сила дотику ...
Найкращий спосіб запобігти раку шийки матк ...
Влияние синтетических коллоидных растворов ...



