Клінічний випадок: вторинна лімфома грудної залози
Дата публікації: 15.09.2023
Автори: Відкриті джерела , Редакція платформи «Аксемедін»
Ключові слова: клінічний випадок, молочна залоза, трепанобіопсія, грудна залоза, лімфома, ПЕТ/КТ

Злоякісні новоутворення грудних залоз (ГЗ) посідають перше місце серед онкологічних захворювань у жінок. У свою чергу, лімфоми ГЗ є рідкісною патологією, яку майже не діагностують, і становлять близько 0,5% від усіх злоякісних новоутворень ГЗ та 1% неходжкинської лімфоми (НХЛ). Вони можуть бути класифіковані як первинна (ПЛГЗ) або вторинна лімфома ГЗ (ВЛГЗ). У випадку ПЛГЗ грудна залоза є основним / єдиним місцем маніфестування захворювання, тоді як у разі ВЛГЗ виявляють ще й додаткові локалізації лімфоми, які є більш поширеними. Вторинні лімфоми частіше уражають праву ГЗ: їх поділяють на В-клітинні (94% — найпоширеніший тип) і Т-клітинні (6%). Дифузна В-великоклітинна лімфома (DLBCL) представляє переважну більшість серед усіх лімфом ГЗ — у 40–70% випадків.
Клінічні прояви лімфоми ГЗ неспецифічні, що ускладнює диференціальну діагностику між доброякісними та злоякісними ураженнями ГЗ. Найбільш поширеним клінічним проявом В-клітинної лімфоми ГЗ є безболісна маса, що пальпується, іноді у поєднанні із утягненням соска. З іншого боку, як повідомляється, зміна шкіри або набряк частіше характерні для Т-клітинної лімфоми ГЗ.
Найбільш поширеним клінічним проявом В-клітинної лімфоми ГЗ є безболісна маса, що пальпується, іноді у поєднанні із утягненням соска.
Що стосується діагностичних зображень, то останні теж не є специфічними та характеризуються різноманітними ознаками, які зумовлюють невизначеність у диференціальній діагностиці раку ГЗ (РГЗ) із системною гематологічною злоякісною патологією. Через рідкісність патології та неоднозначність у диференційній діагностиці клінічні та радіологічні прояви можуть неправильно інтерпретуватися та призвести до неточного діагнозу. Проте, диференціювання РГЗ та лімфоми є визначальним фактором в подальшому лікуванні.
Базова діагностична концепція для оцінки об’ємного утворення грудної залози складається з мамографії (МГ), ультразвукового дослідження (УЗД) та магнітно-резонансної томографії (МРТ). Останні дозволять визначитися із характеристиками ураження та потенційним місцем біопсії, що є «золотим стандартом» для встановлення остаточного діагнозу. Комп’ютерна томографія (КТ) є стандартним діагностичним методом для визначення поширеності захворювання; позитронно-емісійна томографія / комп’ютерна томографія (ПЕТ/КТ) здатні надавати додаткову інформацію щодо метаболічної активності утворення.
У конкретному клінічному випадку, наведеному нижче, були визначені особливості зображення утворення ГЗ, зумовленого вторинною лімфомою, з використанням мультимодального клініко-радіологічного підходу.
Клінічний випадок
Пацієнтка 59 років звернулася до мамолога зі скаргами на утворення у правій ГЗ, яке виявила 6 міс тому. Після клінічного огляду та ретельного збору анамнезу пацієнтка направлена на дообстеження.
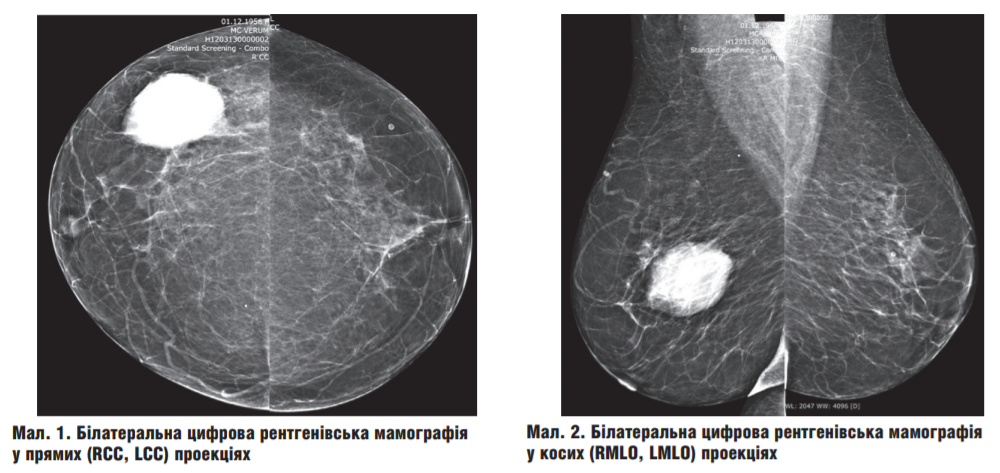
Рентгенівську мамографію було виконано на цифровій мамографічній системі. Проведено білатеральне мамографічне дослідження ГЗ у двох стандартних проекціях та цифровий томосинтез ГЗ (DBT): пряма проекція (СС) та коса проекція (MLO).
Після мамографії пацієнтці проведено ехографічне дослідження ГЗ та зон регіонарного лімфовідтоку лінійним датчиком 9 Мгц у В-режимі, у режимі енергетичного (ЕДК) та колірного допплерівського картування (КДК).
Ураховуючи клініко-рентгенологічну картину, під місцевою анестезією коаксіальним способом під ехонавігацією в асептичних умовах пацієнтці проведено 14G-автоматичну трепанобіопсію новоутворення правої ГЗ.
Пацієнтка наявність травм грудних залоз заперечує. В анамнезі: влітку 2015 р. на підставі біопсії пухлини переднього середостіння встановлений діагноз: Т-лімфобластна лімфома, ст. ІІВ. Трансформація у гострий лімфобластний лейкоз (листопад 2016 р). І гострий період. Клініко-гематологічна ремісія. Клінічна група ІІ. Вторинна анемія легкого ступеня. Хронічний гепатит. Цукровий діабет 2-го типу. Еутиреоз.
Знаходилась на стаціонарному лікуванні у гематологічному відділенні Київського обласного онкодиспансеру з 03.01.2017 р. до 01.02.2017 р. Виділень із сосків не відзначала. Обстеження не проходила. Гінекологічний та ендокринологічний анамнез не обтяжені. Пологи — 2. Гормональну терапію заперечує. Спадкова обтяженість за онкологічними захворюваннями відсутня.
Об’єктивно: у правій ГЗ пальпується утворення до 5 см на 9 год у В-зоні, рухоме, кам’янистої щільності, округлої форми із ущільненими та збільшеними аксилярними та надключичними лімфатичними вузлами. Ліворуч патологічних змін з боку ГЗ не виявлено. Пальпація безболісна. Сосковоареолярний комплекс без особливостей. Виділень із сосків немає. Регіонарні лімфатичні вузли ліворуч пальпаторно не збільшені. Направлена лікарем-мамологом на дообстеження.
Була проведена білатеральна цифрова рентгенівська мамографія у двох стандартних проекціях (CC, MLO) (мал. 1, 2) доповнена томосинтезом (DBT) (мал. 3) у двох стандартних проекціях. На стандартних рентгенограмах та серії томосинтетичних сканів: шкіра, підшкірно-жирова клітковина та сосок не змінені. Рентген-структура паренхіми інволютивного типу, представлена явищами фіброзно-жирової інволюції. На цьому тлі праворуч на межі латеральних квадрантів визначається гіперденсне утворення овальної форми з чіткими та частково нечіткими контурами розмірами 5,8×4,3 см. Підозрілих мікрокальцинатів та деформацій матриксу не виявлено. Особливі та супутні зміни: не виявлено. У косих проекціях аксилярні лімфатичні вузли не визначаються. Ліворуч рентген-ознак патології не виявлено. Установлена діагностична категорія BI-RADS (Breast Imaging Report and Data System) та категорія щільності за ACR (American College Radiology): права ГЗ — 5,а; ліва ГЗ — 1,а.
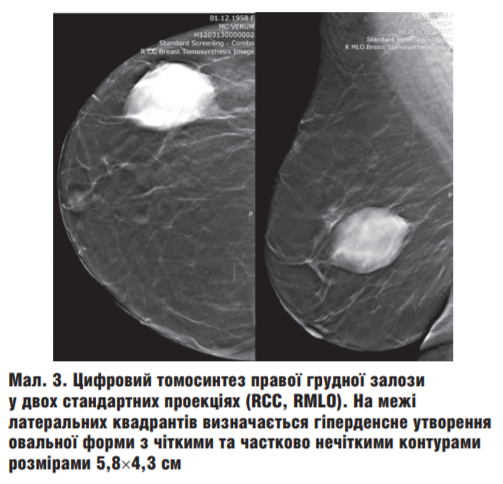
При сонографії ГЗ та зон регіонарного лімфовідтоку: праворуч на 9 год у В-зоні візуалізується гіпоехогенне утворення неоднорідної ехоструктури з незначним дорсальним посиленням акустичного сигналу, з частково чіткими нерівними контурами, розмірами 4,9×4,1 см, при КДК та ЕДК визначається інтра- та екстранодальний кровотік (мал. 4, 5). В аксилярній, під- та надключичній ділянках визначається конгломерат гіпоехогенних за рахунок нерівномірно потовщеного кортексу до 0,5 см лімфатичних вузлів овальної та округлої форми з чіткими контурами, найбільший з яких розміром 4,0×1,7 см (мал. 6, 7). Ліворуч ехо-ознак патології не виявлено.
Беручи до уваги клініко-рентгенологічну картину, під місцевою анестезією коаксіальним способом під ехонавігацією в асептичних умовах проведено 14G-автоматичну трепанобіопсію новоутворення ГЗ відповідно до даних УЗД та мамографії. Забрано 4 пухлинних зразки. Матеріал відправлено до патогістологічної лабораторії. Пацієнтка перенесла маніпуляцію добре, після завершення на місце пункції накладено охолоджувальний компрес на 30 хв, після чого — асептичну наклейку. Пацієнтку самостійно у задовільному стані відправлено додому.
Патоморфологічний висновок: у препараті трепанобіопсії — тканина пухлини, яка складається з солідних пластів лімфоцитоподібних клітин малого розміру з гіперхромними ядрами, з тонким обідком базофільної цитоплазми. Є вогнищеві некрози тканини пухлини. Морфологічна картина найбільше відповідає лімфомі.
У даному випадку у пацієнтки виявлено лімфому ГЗ. В опрацьованих літературних джерелах зазначалося, що радіологічні особливості не патогномонічні. Тим не менше, радіологічна робота зазвичай є основою на шляху до діагностики захворювання з використанням мамографії, УЗД та МРТ ГЗ.
Мамографічні знахідки можуть бути різноманітними, починаючи від дифузних змін матричного малюнка ГЗ до солітарних утворень без мікрокальцинатів. За даними літературних джерел, у структурі лімфоми мікрокальцинати не визначаються, спікули та деформації матриксу також не візуалізуються, що є патогномонічними ознаками для РГЗ. У даному випадку було визначено солітарне гіперденсне утворення з чіткими та частково нечіткими контурами, без деформації матричного малюнка чи мікрокальцинатів у структурі.
Цифрову 2D-мамографію було доповнено 3D-мамографією — томосинтезом (DBT). У літературних джерелах зазначається, що діагностична значущість DBT зростає зі збільшенням щільності грудних залоз та може вплинути на категоризацію BІ-RADS і змінити подальшу тактику для пацієнтки. Не щодавно у клінічних спостереженнях DBT також продемонстрував найбільшу діагностичну точність порівняно із цифровою мамографією та УЗД. DBT дозволяє нівелювати артефакти сумації, що за стандартної мамографії призводять до гіпердіагностики, та покращує точність діагностики приблизно на 7%, знижує кількість зворотних викликів зі скринінгу від 17% до 38% для пухлин без мікрокальцинатів, може зменшити кількість біопсій приблизно на 39% завдяки кращій деталізації пухлини, покращує виявлення РГЗ на 8% за менших розмірів і на ранніх стадіях. У даному клінічному випадку завдяки DBT ми змогли краще візуалізувати контури утворення та зробити висновок, що вони чіткі і частково нечіткі.

Мамографічне дослідження було доповнено ехографічним. За даними літератури, ультразвуковий метод є додатковою опцією до скринінгового мамографічного обстеження, особливо для жінок категорії C та D за щільністю ГЗ (ACR), що значно підвищує точність діагностики. За даними Канадських дослідників, УЗД дозволяє додатково виявити від 2,3 до 5,9 злоякісних пухлин ГЗ на 1000 досліджень. Але, у свою чергу, воно зумовлює збільшення кількості хибнопозитивних результатів, що призводить до підвищення частоти невиправданих біопсій доброякісних змін у ГЗ. Ontario screening program продемонструвала, що середня загальна чутливість комбінації МГ та УЗД у жінок із групи ризику становила 53%, що засвідчує статистично значуще підвищення чутливості стосовно використання тільки МГ (абсолютне підвищення на 13%; р<0,05). Середня загальна специфічність комбінованого дослідження становила 96%, абсолютне збільшення кількості хибнопозитивних результатів становило 2% стосовно використання лише МІГ.
Далі була проведена трепанобіопсія утворення та його верифікація. Деякі автори у дослідженні 2420 утворень ГЗ з подальшим їхнім спостереженням протягом 2 років встановили, що трепанобіопсія голкою 14G під ехонавігацією є найточнішим та надійним методом верифікації утворень ГЗ.
Після верифікації утворення та патогістологічного висновку пацієнтка була запрошена на повторну консультацію до мамолога та отримала наступні рекомендації: ПЕТ/КТ, консультація гематолога, імуногістохімічне дослідження.
За даними Канадських дослідників, УЗД дозволяє додатково виявити від 2,3 до 5,9 злоякісних пухлин ГЗ на 1000 досліджень.
ПЕТ/КТ відіграє важливу роль у стадіюванні лімфоми. Як метод гібридної візуалізації він здатний комбінувати стандартне зображення, яке оцінюється за допомогою КТ, із інформацією про метаболічну активність даного ураження. Під час лікування лімфоми ПЕТ/КТ є пріоритетним методом у визначенні нодального / екстранодального залучення та моніторингу ходу лікування порівняно із КТ.
Висновки
Радіологічні особливості лімфоми грудних залоз (ГЗ) не патогномонічні і можуть імітувати різні форми інвазивного раку ГЗ. Проте радіологи та клініцисти повинні знати про цю рідкісну патологію, щоб уникнути встановлення некоректного діагнозу. Мультимодальний клініко-рентгенологічний підхід та ретельний збір анамнезу можуть максимально наблизити до діагностики лімфоми ГЗ та відкрити шлях для подальшої верифікації утворення на тканинному рівні, оскільки біопсія та морфологічне дослідження залишаються «золотим стандартом» діагностики.
ДЖЕРЕЛО: https://med-expert.com.ua/
Щоб дати відповіді на запитання до цього матеріалу та отримати бали,
будь ласка, зареєструйтеся або увійдіть як користувач.
Реєстрація
Вхід
Матеріали з розділу

Володимир Медведь: Опероване серце і вагіт ...

Дослідження: Жінки з важкою формою ендомет ...

Захисна роль грудного вигодовування при ра ...

Проблеми вагітності жінок із хронічними за ...

Інтерв'ю із В'ячеславом Камінським (ч.1)
Аденоміоз: діагностика, тактика лікування ...